билеты. Почему Диагностика Лечение
 Скачать 4.41 Mb. Скачать 4.41 Mb.
|
|
Абсцесс, центральный рак легкого, эндоброхиальная форма роста ПОЧЕМУ: По результатам жалоб: Легочные проявления: Кашель- в началесухой, временаминадсадный, померепрогрессированиякашель с выделением слизистой или слизисто-гнойной мокроты – из-за обтурации пораженного бронха и присоединения инфекции. Кровохарканье- при эндофитной форме РЛ, обусловлено эрозией поверхности опухоли и ее кровоточивостью. Одышка – из-за уменьшения легочного объема. Тахипноэ- рефлекторно. Неспецифические проявления РЛ [слабость,снижениеаппетита,похудение,анемия] – могут быть обусловлены генерализацией процесса. Тахикардия- рефлекторно. У таких больных нередко развивается раковый пневмонит, характеризующийся симптомами пневмонии, которая быстро разрешается на фоне АБ-терапии или самостоятельно. Симптомы пневмонии у таких больных склонны к рецидивированию. При полной обтурации просвета бронха опухолью развивается ателектаз соответствующей части легкого. На фоне ателектаза возникают воспалительные изменения вплоть до формирования ретростенотического абсцесса. По результатам объективного исследования: Отставание левой половины грудной клетки, уменьшение ее в размерах, укорочение перкуторного звука, ослабление дыхания в верхних отделах слева – ателектаз доли легкого\ретростенотический абсцесс. Лабораторные исследования: Анемия- из-за кровохарканья\обширного распростарнения опухоли. Лейкоцитоз со сдвигом влево, ускорение СОЭ – распад и инфицирование опухоли, развитие воспаления в ателектазе. ДИАГНОСТИКА: С целью установления распространенности опухолевого процесса и выявления отдаленных метастазов – КТ [!!!], УЗИ брюшной полости, сканирование костей скелета, ПЭТ. Бронхоскопия со взятием материала для морфологического подтверждения диагноза. Спирометрия для оценки функционального состояния легочной системы. Биохимия крови- гипопротеинемия характерна для опухолевого процесса. ЛЕЧЕНИЕ: Выбор метода лечения зависит от стадии болезни, гистологической структуры, сопутствующих болезней и др. Хирургическое вмешательство – основной метод лечения. Лечение центрального рака легкого хирургическим методом показано на I-II стадии болезни. При более распространенных формах операция сочетается с химиотерапией и облучением. Основные принципы хир.лечения: удаление единым блоком легкого или его доли с регионарными ЛУ, окружающей клетчаткой в пределах здоровых тканей. Билет № 85 Гемоторакс (травматический, средний, инфицированный, свернувшийся-травма была неделю назад) ПОЧЕМУ: По данным анамнеза: Травма грудной клетки появление одышки при физ.нагрузке, появление интенсивных болей в месте травмы. Повышение т-ры до 38 говорит о присоединении инфекции. По данным осмотра: Вынужденное положение, в дыхании участвует только правая половина грудной клетки, притупление перкуторного звука и отсутствие дыхания над всей левой половиной ГК –результат сдавления легкого, скопившейся в плевральной полости кровью. Тахипноэ, тахикардия- рефлекторно. Рентгенограмма: Горизонтальный уровень жидкости, доходящий до нижнего края 4 ребра, в левом легком – средний гемоторакс. ДИАГНОСТИКА: Плевральная пункция с проведением проб: Рувилуа-Грегуара - если кровь в пробирке или лотке сворачивается, то это признак продолжающегося кровотечения, несворачивание – остановившегося; Эффендиева – в пробирку наливается 5-10 мл крови из плевральной полости и равное количество дистиллированной воды. В результате кровь гемолизировалась. Если гемолизат был равномерно окрашенным ("лаковая" кровь) – кровь не инфицирована, если в ней выявлялась мутная взвесь, хлопья – инфицирована. Бактериологическое исследование пунктата. БХ крови, коагулограмма. Торакоскопия [при свернувшемся, инфицированном гемотораксе] ЛЕЧЕНИЕ: С лечебной целью для аспирации/эвакуации крови производится торакоцентез или дренирование плевральной полости с введением в дренаж антибиотиков и антисептиков (для профилактики инфицирования и санации), протеолитических ферментов (для растворения сгустков). Консервативное лечение гемоторакса включает проведение гемостатической, дезагрегантной, симптоматической, иммунокорригирующей, гемотрансфузионной терапии, общей антибиотикотерапии,оксигенотерапии. Показание к хирургическому лечению – продолжающееся кровотечение; свернувшийся большой гемоторакс, препятствующий расправлению легкого; повреждение жизненно важных органов. Билет № 86 Абсцесс легкого Абсцесс лёгкого - ограниченное гнойно-некротическое поражение легочной ткани с наличием полости с четко выраженной пиогенной капсулой Классификация: Гнойные абсцессы: По течению абсцессы делят на: острый; хронический (продолжительность более 6-8 недель от начала заболевания). По стадиям: обострения; ремиссии. По осложнениям: осложненные; неосложненные. По локализации (с указанием сегмента, доли или тотальное поражение): центральные; периферические; одиночные; множественные. Локализация: чаще - задний сегмент верхней доли (S2), верхний сегмент нижней доли (S6). Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как и гнойные абсцессы). Распространенная гангрена. Клиника: различают острый гнойный, гангренозный и хронический абсцесс легкого. Острый гнойный абсцесс: существуют 2 периода – до прорыва (период формирования абсцесса) и после прорыва абсцесса в бронх. В 1 фазе – высокая температура >38, появление кашля, болей в груди. Отставание грудной клетки в дыхании на стороне поражения. Во 2 фазе – прорыв гнойника в просвет бронха с отхождением большого количества гнойной мокроты с неприятным запахом «полным ртом». Наступает улучшение состояния. При хорошем бронхиальном дренаже и полноценном лечении полость абсцесса может ликвидироваться через 3-4 недели и на ее месте остается лишь участок ограниченного пневмосклероза. Иногда на месте абсцесса остается тонкостенная полость без признаков воспаления - ложная киста. При плохом дренаже, который чаще наблюдается при локализации абсцесса в средней и нижней долях, заболевание приобретает затяжное течение. Рентгенологически – воспалительный инфильтрат в легком. Далее инфильтрат приобретает четкие границы. Острый гангренозный абсцесс: возникает в результате начавшейся гангрены, которая поражает лишь часть легкого. Протекает тяжело, боль в груди, малопродуктивный, изнуряющий гнойный кашель. Температура под 40 градусов. Губы и ногтевые фаланги синюшны, печень увеличена и болезненна. Через 1015 дней происходит отторжение некротических масс и это ведет к увеличению гнилостной мокроты. Рентгенологически – большие зоны затемнения легочной ткани, обнаруживается полость с уровнем жидкости и секвестрами. Хронический абсцесс: температура тела у больных с хроническим абсцессом легкого остается довольно высокой, иногда давая кратковременное снижение до субфебрильных цифр, а количество отделяемой мокроты не уменьшается. У больных появляются симптомы гнойной интоксикации. Через 2-3 месяца изменяются ногтевые фаланги по типу «барабанных палочек», а ногти вид «часовых стекол». Рентгенологически - выявляется одна или несколько полостей, имеющих уровень жидкости и обширную зону воспалительной инфильтрации или одиночную большую полость абсцесса с зоной пневмосклероза или множественные полости. Лечение:_Консервативное:__Воздействие_на_инфекцию__Дренирование_гнойника'>Лечение: Консервативное: Воздействие на инфекцию Дренирование гнойника Повышение сопротивляемости б-го Дыхательная гимнастика, ингаляция кислорода, анаболические стероиды Хирургическое: Пневмотомия, вскрытие и дренирование гнойника. Резекция легких (лобэктомия, nневмоэктомия). Пневмотомии чаще применяют при острых абсцессах. При хронических абсцессах выполняют удаление доли или всего легкого. Билет № 88 Опухоль Панкоста (субплевральная опухоль легкого) Почему: положительный семейный анамнез, анамнез жизни, слабость, кашель кровью, повышенное СОЭ, Анемия (эритропения, пониженный Hb), боли в правой половины грудной клетки, отек и боли в руке из-за пережатия подключичной вены и нервного сплетения плечевого пояса. Диагностика: МРТ, Рентген, КТ, бронхоскопия, УЗИ брюшной полости,ПЭТ,трансторакальнаябиопсия Характерные изменения при Лабораторной диагностики: анемия - при кровохарканье и обширном распространении опухоли; лейкоцитоз, сдвиг в лейкоцитарной формуле, ускорение СОЭ - при распаде и инфицировании опухоли, развитии воспаления в ателектазе. Лечение:При немелкоклеточном РЛ I-II стадии основной метод лечения –лобэктомия (билобэктомия) (удаление доли(ей) легкого) с лимфаденэктомией. Значительно реже применяют пневмонэктомию(полное удаление легкого). Дополнительная лучевая и химиотерапия не приводят к увеличению продолжительности жизни пациентов. При распространении опyхоли на устье долевого бронха и невозможности выполнить типичную лобэктомию осуществляют лобэктомию с циркулярной резекцией соседних бронхов и формированием межбронхиального анастомоза. У больных с низкими функциональными резервами возможно выполнение атипичной резекции легких с последующей лучевой терапией или химиотерапией. При немелкоклеточпом РЛ III стадии применяют комбинированное лечение - оперативное вмешательство в объеме пневмонэктомии с широкой лимфаденэктомией и пред- или послеоперационной (обычно) лучевой или химиотерапией. При IY стадии немелкоклеточного рака легкого основной метод лечения - полихимиотерапия. Мелкоклеточный РЛ. Различные схемы химиотерапии. Тем не менее комбинированное лечение (лобэктомия с химиотерапией) МКРЛ I-II стадии оправдано и способно улучшить отдаленные результаты лечения пациентов. Основным методом лечения мелкоклеточного рака легкого III-IV стадии является полихимиотерапия в сочетании с лучевой терапией. Билет № 89 Панкоста_(диф.диагноз_с_абсцессом)'>Периферический рак верхушки легкого Панкоста (диф.диагноз с абсцессом) КЛИНИКА: Длительное время периферический рак протекает бессимптомно. Первые симптомы появляются, когда опухоль начинает прорастать бронхи в легочной ткани развивается воспалительный процесс гипертермия, кровохарканье,кашель с мокротой. Одышка[часто]- т.к. сдавливаются венозные стволы и бронхи, а при распространении опухоли по плевре образуется плевральный выпот, что также может быть причиной одышки. Боль в грудной клетке[часто]– прорастание рака в париетальную плевру и межреберные нервы. !!!!Субплевральная опухоль верхушки легкого- опухоль Панкоста. Синдром Панкоста: 1.прорастание плечевого нервного сплетения боль в плече и надплечье. 2. сдавление подключичной вены отек руки на стороне поражения. 3. вовлечение звездчатого симпатического ганглия синдром Бернара-Горнера [птоз, миоз и энофтальм]. !!!Деструкции, некрозе опухолевого узла с формированием полости распада клиника напоминает таковую при хроническом абсцессе легкого: гипертермия, кровохарканье, кашель с мокротой, но при абсцессе клиника более яркая, при раке симптомы воспаления нарастают исподволь. Объективное исследование: Асимметрия грудной клетки, отставание половины грудной клетки, притупление перкуторного звука, ослабление дыхания-при ателектазе, жидкости в плевральной полости. Хрипы – при сужении просвета бронха и присоединения воспаления. ДИАГНОСТИКА: -КТ!!! -Рентгенография органов грудной клетки: Полостная форам периф.рака легкого выявляется в виде полости с неровными внутренними контурами, иногда с уровнем жидкости и вторичными воспалительными изменениями окр.ткани. [ абсцесс- стенки равномерно утолщены, внутренние контуры ровные,четкие.] -Трансторакальная биопсия-если не получается материал для исследования другими способами -Бронхоскопия со взятием материала на исследование. -Цитологическое исследование мокроты -Торакоцентез с цитологическим и цитоиммунохимическим анализом жидкости – при выпоте. Чтобы исключить канкрозную природу выпота-торакоскопия с биопсией плевры. -УЗИ,ПЭТ,лаб.исследования ЛЕЧЕНИЕ: Выбор метода лечения зависит от стадии болезни, гистологической структуры, сопутствующих болезней и др. Хирургическое вмешательство – основной метод лечения. Лечение центрального рака легкого хирургическим методом показано на I-II стадии болезни. При более распространенных формах операция сочетается с химиотерапией и облучением. Основные принципы хир.лечения: удаление единым блоком легкого или его доли с регионарными ЛУ, окружающей клетчаткой в пределах здоровых тканей. Билет № 90 Панкоста См. билеты №88, 89 Билет № 91 Опухоль ректосигмоидального отдела (энтероколитическая форма) Почему:длительные запоры, вздутие, болевые ощущения при дефекации, кал с кровью, похудание, пальпируемое новообразование в левой подвздошной области, низкий Hb, увеличенное СОЭ, анемиялейк. На Ирригографии дефект заполнения в области верхнеампулярного отдела. Диагностика:пальпация и исследование живота и прямой кишки, рентгенологическое исследование должно включать ирригогию толстой кишки с двойным контрастированием, при котором в кишку вводят воздух после ее опорожнения от бариевой взвеси. Колоноскопия, УЗИ, КТ, лапароскопия. Лечение: Клинико-анатомические исследования показали, что для соблюдения принципов радикальности операции на прямой кишкедостаточно отступить от нижнего полюса опухоли на 2-5 см, а отверхнегополюса - на 12-15 см.Условно можно разделить на 2 категории – с сохранением и без сохранения сфинктерного аппарата органа. 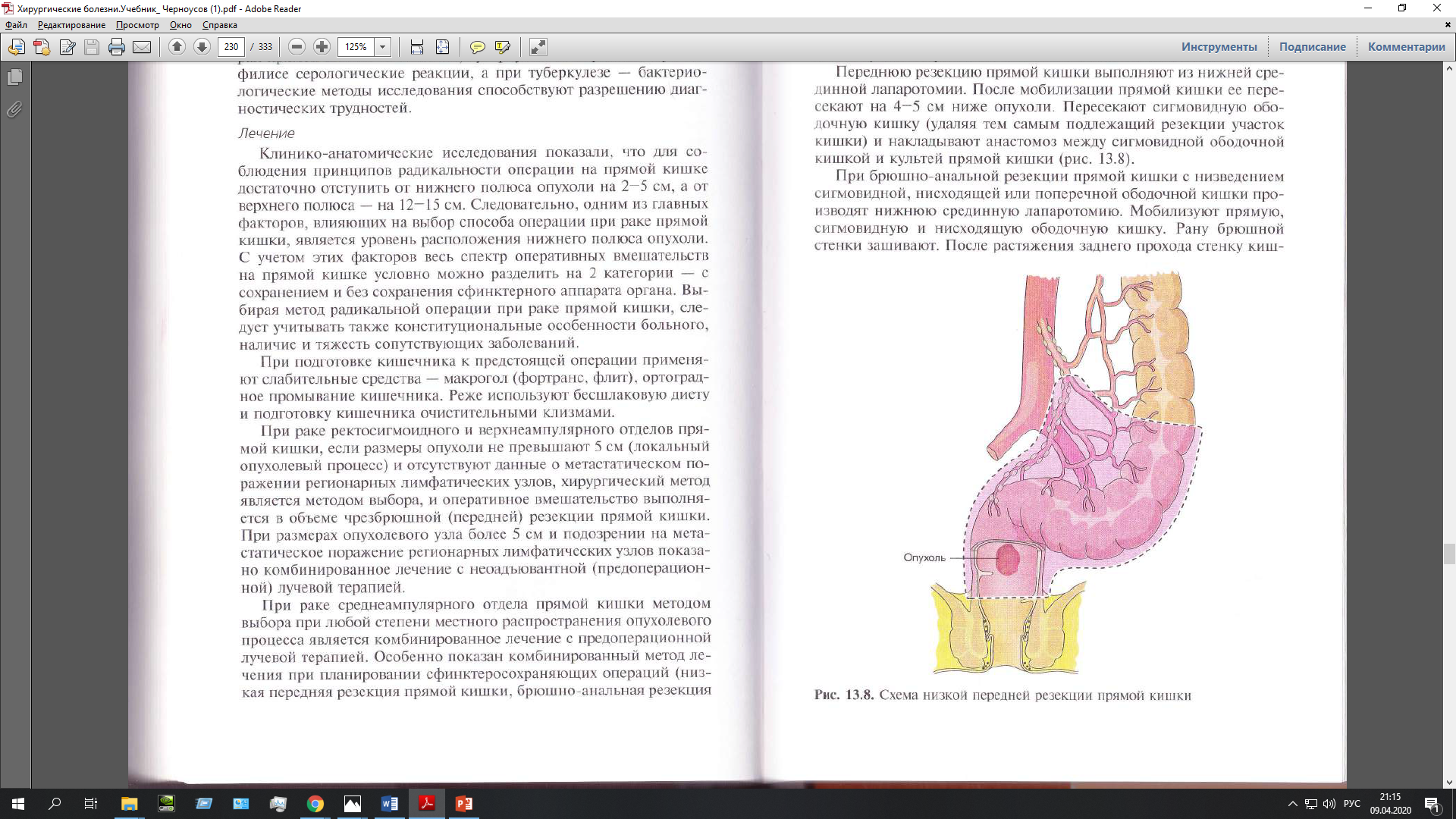 Перед хирургим вмешательством на ободочной кишке больные нуждаются в подготовке, направленной на очищение кишечника. При подготовке кишечника используют слабительное: макрогол (флит, фортранс). Применяют такжeортоградное промывание кишечника путем ведения 8-10 л изотонического раствopa через зонд, установленный в двенадцатиперстной кишке. При раке ректосигмоидного и верхнеампулярного отделов прямой кишки, если размеры олухоли не превышают 5 см (локальный опухолевый процесс) и отсутствуют данные о метастатическом поражении регионарных лимфатических узлов, хирургический метод является методом выбора, и оперативное вмешательство выполняется в объеме чрезбрюшной (передней) резекции прямой кишки. При размерах опухолевого узла более 5 см и подозрении на метастатическое поражение регионарных лимфатических узлов показано комбинированное лечение с неоадъювантной (предоперационной) лучевой терапией. Переднюю резекцию прямой кишки выполняют из нижней срединной лапаротомии. После мобилизации прямой кишки ее пересекают на 4-5 см ниже опухоли. Пересекают сигмовидную ободочную кишку (удаляя тем самым подлежащий резекции участок кишки) и накладывают анастомоз между сигмовидной ободочной кишкой и культей прямой кишки. Билет № 92 Рак прямой кишки, верх.ампулярный отдел При раке ампулярного отдела прямой кишки симптоматика более скудная. Первым симптомом болезни являются патологические примеси к калу. В это же время или несколько позже возникают симптомы нарушения функции кишечника. Боли появляются лишь при прорастании опухоли через все слои стенки кишки. При прорастании опухоли в мочевой пузырь возникают частые позывы на мочеиспускание, лейкоцитурия, микрогематурия, позднее могут сформироваться пузырно-прямокишечные свищи, характеризующиеся выделением кала и газов при мочеиспускании. При формировании влагалищно-прямокишечных свищей наблюдается выделение кала из влагалища. В связи с тем, что ампула является наиболее широкой частью прямой кишки, кишечная непроходимость при данной локализации опухоли развивается редко. Диагностика: Пальцевое исследование прямой кишки — наиболее простой и доступный метод, нередко позволяющий установить факт наличия заболевания и в известной мере определить его распространенность. Ректороманоскопия, ирригоскопия и колоноскопия. Для обнаружения отдаленных метастазов применяют УЗИ, КТ и МРТ. Лечение: Радикальные операции при раке прямой кишки направлены на удаление опухоли и регионарных лимфатических узлов. Наиболее часто используют брюшно-промежностную экстирпацию прямой кишки, переднюю резекцию прямой кишки; брюшно-анальную резекцию прямой кишки с низведением сигмовидной ободочной (или поперечной ободочной) кишки, операцию Хартманна (обструктивная резекция). Билет № 93 Рак прямой кишки, метастазы в печень Билет № 94 |
