история болезни. Симптомы центрального пареза
 Скачать 0.74 Mb. Скачать 0.74 Mb.
|
|
Билет № 50 – Эпидуральные и субдуральные гематомы. Топография, источник кровотечения, клиника, диагностика, лечебная тактика Эпидуральные гематомы. скопления крови между костью и твердой оболочкой могут образоваться лишь при мощных источниках кровотечения и обычно в пределах одной из костей свода черепа. Механизм травмы в случаях развития эпидуральной гематомы представляет собой, как правило прямой, удар, в результате которого возникает перелом черепа и формирование гематомы в проекции этого перелома. Источниками кровотечения являются чаще всего ветви средней оболочечной артерии, в ряде случаев - верхний стреловидный синус. При эпидуральных гематомах в большинстве случаев контуры гематомы похожи на двояковыпуклую линзу как в горизонтальном, так и во фронтальном сечении. Это особенно наглядно определяется при КТ головы, что обусловлено продавливанием твердой оболочки вглубь на участке между швами. Крупные источники кровотечения обусловливают обычно большой объем гематомы, которая чаще представлена плотными сгустками. В ряде случаев отмечаются билентикулярные гематомы в форме песочных часов. Подобный тип очага особенно трудно распознать и радикально удалить, темп и интенсивность кровотечения определяют формирование очага в первые часы после травмы. Встречаются случаи отсроченного формирования эпидуральных гематом при сочетанной ЧМТ и наличии шока. Тогда источник кровотечения начинает функционировать после стабилизации гемодинамики. Редко встречаются гематомы с хроническим течением. Клиническая картина. 1. Состояние сознания. Характерна первичная его утрата с последующим восстановлением. “Светлый промежуток” весьма значим именно при эпидуральных гематомах, так как он короткий. В этот период можно заметить недостаточную адекватность поведения, обычно имеется оглушение. Последующая утрата сознания наступает обычно достаточно стремительно. Отчетливая трехфазность изменений сознания при ЧМТ типична именно для эпидуральных гематом, при которых чаще, чем при других видах, компрессия мозга происходит при отсутствии тяжелого его ушиба. 2. Соматический статус. Характерны изменения гемодинамики: брадикардия, сердечная аритмия в виде количественных различий частоты пульса в разные отрезки времени; артериальная гипертония. Повышение артериального давления нередко преобладает на плечевой артерии со стороны, противоположной расположению гематомы. Нарушение контроля функции тазовых органов может быть признаком развивающейся декомпенсации состояния. 3. Первичные очаговые неврологические симптомы. Грубая локальная компрессия обычно, хотя далеко не всегда, вызывает контралатеральную пирамидную недостаточность, чаще неравномерно распределенную по оси тела (фациобрахиальный парез при преимущественно базальной локализации гематомы вследствие разрыва средней оболочечной артерии, парез в нижней конечности - при конвекситальном очаге за счет повреждения стреловидного синуса). При левосторонних очагах обычно развиваются дисфазические нарушения, характер которых зависит от топографии компрессии. Другие симптомы выпадения уловить трудно. Симптомы раздражения - эпилептические припадки - встречаются крайне редко. 4. Дислокационные симптомы. Развиваются в основном быстро: признаки недостаточности глазодвигательного нерва (чаще на стороне очага), двусторонний симптом Бабинского, гомолатеральный гемипарез, существенно затрудняющий клиническую оценку стороны поражения. Нередко быстро присоединяются горметония, другие дислокационные симптомы. Диагностика. Хотя для формирования эпидуральных гематом необходимо интенсивное ударное воздействие, в ряде случаев клиническая оценка может быть ошибочной не только в плане распознания гематомы, но и относительно наличия ЧМТ вообще. Компрессия эпидуральной гематомой может трактоваться как острое нарушение мозгового кровообращения, причем при спинномозговой пункции можно получить бесцветную цереброспинальную жидкость. Краниография - обязательное исследование - в большинстве случаев позволяет обнаружить перелом свода черепа. Эхоэнцефалоскопия позволяет установить объемный характер поражения и доказать его сторонность. Спинномозговая пункция противопоказана. Окончательная диагностика проводится в зависимости от оснащенности стационара и тяжести состояния пострадавшего путем ангиографии, КТ или наложения фрезевых отверстий. Субдуральные гематомы. Это наиболее частая, многообразная и “коварная” форма травматического сдавления головного мозга. Субдуральное пространство формируется легко, так как его стенки не спаяны между собой, а с возрастом зазор между поверхностями твердой и паутинной оболочек увеличивается. Механизм травмы чаще непрямой. В таких случаях источником кровотечения являются либо перебрасывающиеся пиальнодуральные вены конвекситальных или базальных отделов мозга, либо разрушенные внутримозговые сосуды в очаге ушиба мозга с размозжением. Важно отметить, что отрыв вен часто происходит при минимальной интенсивности травматического воздействия, при этом сам факт травмы в дальнейшем может отрицаться как пострадавшим, так и его близкими. В острых случаях гематома имеет полулунную форму, распространяясь от конвекса до базальных отделов мозга. При хроническом течении распадающаяся кровь отграничивается мембранами и гематома принимает форму, близкую к шарообразной. Со временем гематомы разжижаются, и в хронической фазе содержимое в основном жидкое. Появляясь в большинстве случаев в ближайшие часы после травмы, субдуральные гематомы отличаются острым, подострим (спустя более 3 сут с момента травмы) или хроническим течением с последующей декомпенсацией. Клиническая картина. Острые гематомы формируются чаще из поврежденных сосудов участков размозжения мозга, в связи с чем симптоматика обусловлена как компрессией, так и последствиями очагового разрушения мозга. 1. Состояние сознания. Характерен трехфазный характер угнетения сознания, однако “светлый промежуток” чаще бывает не столь отчетливым, как при эпидуральных гематомах. 2. Очаговые симптомы. Типичны признаки пирамидной недостаточности различной выраженности, афатические нарушения могут иметь мигрирующий характер. Характерны эпилептические судорожные припадки, чаще вторично генерализованные с послеприпадочным гемипарезом. 3. Дислокационные симптомы развиваются рано, определяют остроту течения процесса. При этом нередко срыв компенсации происходит после первого или очередного эпилептического припадка. Диагностика гематомы при наличии “светлого периода” несложна, почти всегда имеются признаки травмы. Заподозрить наличие гематомы в период сохраняющейся субкомпенсации труднее. Краниография может дать негативные результаты, а однократное эхоскопическое исследование не покажет смещения М-эха. От спинномозговой пункции следует воздерживаться. Средствами окончательной диагностики являются ангиография, показывающая полулунную бессосудистую зону (часто с грубой боковой дислокацией мозга), КТ или трепанация. Лечение. Нарушение деятельности систем жизнеобеспечения организма в значительной мере определяет тяжесть состояния пострадавших, а несвоевременная или недостаточная коррекция этих нарушений часто приводит ко вторичным трудно устранимым или некомпенсируемым поражениям, предопределяющим неблагоприятные исходы даже при нетяжелых первичных повреждениях головного мозга. В большинстве случаев в первые минуты и часы после травмы преобладают нарушения дыхания. 51. Переломы основания черепа. Клиника, тактика лечения Перелом основания черепа — повреждение черепа, являющееся переломом одной или нескольких костей, входящих в основание мозгового отдела черепа — затылочной, височной, клиновидной и решетчатой. Классификация переломов черепа Переломы черепа бывают открытыми и закрытыми. Делятся на: Линейные — повреждения в виде тонких линий, не провоцирующие смещения костных частей и редко требуют неотложных мер. Оскольчатые — поражения в виде осколков. Могут поражать твёрдую оболочку мозга, его вещество и сосуды, что может вызывать образование гематом, а также ушибы и размозжение мозга Вдавленные — травмы с вдавлением кости внутрь коробки черепа. Повреждение является тяжёлым, если происходит сдавление внутренних структур. Дырчатые — пробоины наблюдаются зачастую при огнестрельных ранениях, являются наиболее тяжёлыми и смертельными, потому что пуля обычно проникает глубоко в мозг или навылет с существенным его разрушением. клиника Симптом Бэттла - экхимоз в районе сосцевидного отростка височной кости. Симптом очков - окологлазничный экхимоз, т.е. "глаза енота". Парез или паралич черепных нервов. Истечение ликвора из носа (риноликворея) или ушей (отоликворея). Кровотечение из носа или ушей (оториноликворея). Накопление крови в барабанной полости. Нарушение слуха, нистагм, рвота. Довольно редко перелом может привести к нарушениям зрения, если сломанные кости защемят зрительный нерв. Серьёзные случаи обычно приводят к смерти. Лечение перелома черепа Для точной и подробной диагностики травмы применяется метод магнитно-резонансной томографии (МРТ) или компьютерной томографии (КТ). В зависимости от тяжести и сложности повреждения лечение может быть консервативным или оперативным. Консервативное лечение Консервативные методы показаны при травмах легкой и средней степени тяжести, когда можно устранить ликворею безоперационным путем. Постельный режим дегидратационная терапия субарахноидальныая инсуфляция диуретики Особое внимание должно уделяться предупреждению внутричерепных осложнений гнойного характера. С этой целью проводятся санации носоглотки, ротовой полости и среднего уха с применением антибиотиков. Для этого используются канамицин, левомицетин, мономицин, полимиксин. Также эндолюмбальное введение канамицина проводится через 2 дня после прекращения ликвореи. Хирургическое лечение Оперативное вмешательство необходимо в следующих случаях: Выявление многооскольчатого перелома; Повреждение или сдавливание структур головного мозга; Истечение цереброспинальной жидкости через нос, которое не получается остановить консервативными методами; Рецидивы гнойных осложнений. Оперативное лечение применяется при наличии кровотечения, гематомы или обломков костей, которые могут представлять прямую угрозу жизни. В этом случае проводится трепанация (вскрытие) черепа, а после операции дефект костной ткани закрывается удаленной костью или специальной пластиной (в большинстве случаев). Затем следует длительная реабилитация. 52. Острые и хронические травматические внутричерепные гематомы. Клиника, диагностика, тактика лечения. Внутримозговая гематома – травматическое кровоизлияние в вещество головного мозга. Внутримозговые гематомы могут быть результатом разрыва сосуда в момент травмы и геморрагического пропитывания. Нередко травматические внутримозговые гематомы бывают множественными, а также сочетающимися с эпи-и субдуральными гематомами. Внутрижелудочковые гематомы часто сочетаются с ушибом ствола головного мозга, что обусловливает тяжесть состояния пострадавших, и нередко заканчиваются летальным исходом. Клиническим проявлением внутрижелудочковых кровоизлияний служат горметонические судороги. Для оценки тяжести травмы мозга используется шкала Глазго, которая включает в себя три параметра: открывание глаз на боль и звук, словесный ответ и двигательная реакция на речевой и болевой раздражитель. Внутримозговые гематомы имеют вид круглых или вытянутых зон гомогенного интенсивного повышения плотности с четкими границами. Внутрижелудочковые гематомы выявляются зоной интенсивного гомогенного повышения плотности. Ангиографическими признаками гематом являются смещение и деформация сосудистой сети мозга, наличие бессосудистой зоны, выход контраста из сосуда. При ЭЭГ отчетливо регистрируются очаговые изменения биоэлектрической активности в виде медленных волн или локального угнетения альфа-ритма на фоне умеренных общемозговых изменений при эпидуральных гематомах и выраженные общемозговые изменения при субдуральных и внутримозговых гематомах. При хронических гематомах возможно выявление застойного диска зрительного нерва. Лечение внутричерепной гематомы В некоторых случаях гематомы малого объема способны рассасываться самостоятельно. Однако чаще лечение внутричерепной гематомы требует незамедлительного проведения операции. Оперативное лечение внутричерепной гематомы зависит от характеристики образования, его размеров и локализации. Как правило, скопление крови удаляется путем вскрытия полости черепа (с помощью трепанации, через отверстие и т.п.). Вместе с тем лечение внутричерепных гематом не всегда нуждается в оперативном вмешательстве. Для некоторых видов гематом оно может быть консервативным. В таких случаях применяются лекарственные препараты, снижающие внутричерепное давление, которые помогают гематоме рассосаться. 53. Ранние и поздние осложнения черепно-мозговой травмы. 1) Острый период характеризуется взаимодействием травматического субстрата, реакций повреждения и реакций защиты. Он длится от момента повреждающего воздействия механического фактора на головной мозг с внезапным расстройством его интегративно- регуляторных и очаговых функций до стабилизации. Длительность его составляет от 2 до 10 нед., в зависимости от клинической формы травмы мозга. 2) Промежуточный период протекает при рассасывании кровоизлияний и организации поврежденных участков мозга, максимально полном включении компенсаторно- приспособительных реакций и процессов, что сопровождается полным или частичным восстановлением либо устойчивой компенсацией нарушенных в результате травмы функций мозга и организма в целом. Длительность этого периода 6-12 мес. 3) Отдаленный период примечателен местными и дистантными, дегенеративными и репаративными изменениями. При благоприятном течении наблюдается клинически полная или почти полная компенсация нарушенных при травме функций мозга. В случае неблагоприятного течения отмечаются клинические проявления не только самой травмы, но и сопутствующих спаечных, рубцовых, атрофических, гемоликвороциркуляторных, вегетативно-висцеральных, аутоиммунных и других процессов. Ведущие (базисные) посттравматические неврологические синдромы отражают как системный, так и клинико-функциональный характер процесса: – сосудистый, вегетативно-дистонический; При симпатоадреналовых пароксизмах среди клинических проявлений доминируют интенсивные головные боли, неприятные ощущения в области сердца, сердцебиения, повышение артериального давления; отмечается побледнение кожных покровов, ознобоподобное дрожание, полиурия. При вагоинсулярной (парасимпатической) направленности пароксизмов больные жалуются на чувство тяжести в голове, общую слабость, головокружение, страх; отмечаются брадикардия, артериальная гипотония, гипергидроз, дизурия. В большинстве случаев пароксизмы протекают по смешанному типу. – ликвородинамических нарушений; который протекает как в варианте ликворной гипертензии, так и (реже) в варианте ликворной гипотензии, часто развивается в отдаленном посттравматическом периоде. Причиной последней служит не только нарушение продукции ликвора, но и нарушение целостности оболочек мозга, сопровождающееся ликвореей, а также длительное или неадекватное использование дегидратирующих препаратов. – церебрально-очаговый; проявляется различными вариантами нарушения высших корковых функций, двигательными и чувствительными расстройствами, поражением черепных нервов. В большинстве случаев он определяется степенью тяжести перенесенной травмы, имеет преимущественно регредиентный тип течения, а клиническая симптоматика определяется локализацией и величиной очага деструкции мозговой ткани, сопутствующими неврологическими и соматическими проявлениями. – астенический; в отдаленном периоде он также встречается у большинства больных и характеризуется состоянием повышенной утомляемости и истощаемости, ослаблением или утратой способности к продолжительному умственному и физическому напряжению. Выделяют простой и сложный типы астенического синдрома, и в рамках каждого типа – гипостенический и гиперстенический варианты. В остром периоде травмы наиболее часто проявляется сложный тип астенического синдрома. В отдаленном периоде чаще встречается простой тип астении, проявляющийся в виде психической и физической истощаемости, резким снижением эффективности умственной деятельности, нарушением сна. – психоорганический. – посттравматической эпилепсии; 54.-55. Большой артериальный Велизиев круг и его физиологическое значение. Симптомы поражения в каротидной системе, в вертебро-базилярной системе. Виллизиев круг — артериальный круг головного мозга, расположенный в основании головного мозга и обеспечивающий компенсацию недостаточности кровоснабжения за счет перетока из других сосудистых бассейнов. Артериальная система мозгового кровоснабжения формируется из двух основных сосудистых бассейнов: каротидного и вертебрально-базилярного. 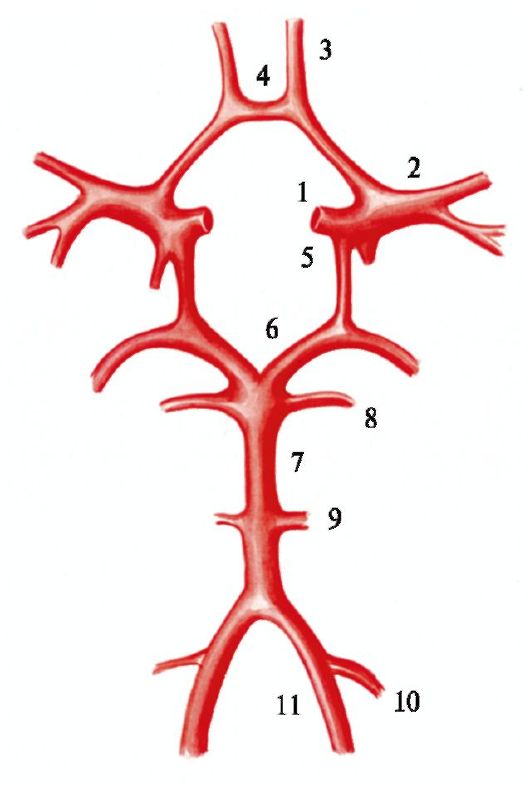 1 - мозговая часть внутренней сонной артерии; 2 - средняя мозговая артерия; 3 - передняя мозговая артерия; 4 - передняя соединительная артерия; 5 - задняя соединительная артерия; 6 - задняя мозговая артерия; 7 - основная артерия; 8 - верхняя мозжечковая артерия; 9 - передняя нижняя мозжечковая артерия; 10 - задняя нижняя мозжечковая артерия; 11 - позвоночная артерия Поражение отдельных артерий и вен не всегда приводит к выраженным неврологическим проявлениям. Отмечено, что для возникновения гемодинамических расстройств необходимо сужение крупного артериального ствола более чем на 50 % или множественное сужение артерий в пределах одного или нескольких бассейнов. Однако тромбозы или окклюзии некоторых артерий и вен имеют яркую специфическую симптоматику. Нарушение кровотока в передней мозговой артерии вызывает двигательные расстройства по центральному типу контралатерально на лице и в конечностях (наиболее выраженные в ноге и неглубокие в руке), моторную афазию (при поражении левой передней мозговой артерии у правшей), нарушение походки, хватательные феномены, элементы «лобного поведения». Нарушение кровотока в средней мозговой артерии вызывает контралатеральный центральный паралич преимущественно «брахиофациального» типа, когда двигательные нарушения выражены грубее на лице и в руке, развиваются чувствительные расстройства – контралатеральная гемигипестезия. У правшей при поражении левой средней мозговой артерии имеет место афазия смешанного характера, апраксия, агнозия. При поражении ствола внутренней сонной артерии вышеперечисленные нарушения проявляются более ярко и сочетаются с контралатеральной гемианопсией, нарушениями памяти, внимания, эмоций, а расстройства моторной сферы кроме пирамидного характера могут приобретать черты экстрапирамидного. Патология в бассейне задней мозговой артерии связана с выпадением полей зрения (частичная или полная гемианопсия) и в меньшей степени с расстройствами двигательной и чувствительной сфер. Наиболее тотальный характер носят нарушения при окклюзии просвета базилярной артерии, проявляющиеся синдромом Филимонова – «запертого человека». В этом случае сохраняются движения только глазных яблок. Тромбозы и окклюзии ветвей базилярной и позвоночной артерий проявляются, как правило, альтернирующими стволовыми синдромами Валленберга – Захарченко или Бабинского – Нажотта 56.Классификация сосудистых заболеваний головного мозга. 1. Начальные проявления недостаточности мозгового кровообращения; 2. Преходящие нарушения мозгового кровообращения: • Транзиторные ишемические атаки; • Церебральные гипертонические кризы; • Острая гипертоническая энцефалопатия. 3. Стойкие нарушения мозгового кровообращения (инсульты): • Ишемический инсульт: В левом каротидном бассейне; В правом каротидном бассейне; В вертебро-базилярном бассейне; В том числе инсульт с восстановимым неврологическим дефицитом, малый инсульт (3 недели). • Геморрагический инсульт: Паренхиматозная гематома; Вентрикулярное кровоизлияние; Субдуральная гематома; Эпидуральная гематома; Субарахноидальное кровоизлияние. • Последствия перенесенного инсульта (более 1 года). 4. Прогрессирующие нарушения мозгового кровообращения: • Дисциркуляторная энцефалопатия (атеросклеротическая, гипертоническая); • Хроническая нетравматическая субдуральная гематома. 57. Дифференцированное лечение острого периода кровоизлияния в головной мозг и инфаркта головного мозга. Дифференцированное лечение ишемических инсультов включает тромболитическую, антикоагулянтную, антиагрегантную терапию, нормализацию реологических свойств крови, стимуляцию мозгового кровотока. Ишемический инсульт Улучшение перфузии ткани мозга (ранняя реканализация сосуда и реперфузия) 3-6ч, тромболитическая терапия (системная и селективная) гепарин. Применение антиагрегантов- аспирин. Антиоксидантная терапия- мексидол Препараты нейротрофического и нейромодуляторного действия – церебролизин Геморрагический инсульт Уменьшение проницаемости сосудистой стенки и предупреждение лизиса сформировавшегося тромба- этамзилат натрия Профилактика вазоспазма – нимотоп 58.Инфаркт головного мозга. Этиология, клиника, лечение острое нарушение мозгового кровообращения с повреждением ткани мозга, нарушением его функций вследствие затруднения или прекращения поступления крови к тому или иному отделу. Сопровождается размягчением участка мозговой ткани — инфарктом мозга. Может быть обусловлен недостаточностью кровоснабжения определённого участка головного мозга по причине снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сосудов, сердца или крови. |
