Вороненко Соц медицина учебник. Социальная медицина как наука о здоровье общества и охране здоровья
 Скачать 5.8 Mb. Скачать 5.8 Mb.
|
|
Учитывая масштабы катастрофы и большое количество облученных, уже с первых месяцев после взрыва реактора начала создаваться система мониторинга состояния здоровья. С 1986г. начали проводится ежегодные медицинские обследования. В феврале 1991г. был принят Закон Украины «про статус и социальную защиту граждан, которые пострадали вследствие Чернобыльской катастрофы». Этот закон основывается на основных положениях реализации конституционного права граждан на охрану жизни и здоровья и создает единый порядок определения категорий и зон радиоактивного загрязнения территорий, условий проживания и трудовой деятельности и социальной защиты потерпевшего населения. Соответственно выделено четыре зоны радиоактивного загрязнения:
Государство берет на себя ответственность за связанные с аварией убытки гражданам и их детям и обязуется возместить за:
На государстве лежат обязательства по:
Выполнение мероприятий, предусмотренных этими обязательствами, может быть обеспечено на основании распоряжений Президиума Верховной Рады и Постановлений Кабинета Министров. С целью наиболее эффективного решения проблем медико-социального обеспечения определенных лиц в Украине действует Государственный реестр (ГР)(единая информационная система) с социологическим, дозиметрическим и медицинским подреестрами. Главными его задачами является осуществление контроля за состоянием здоровья и изучением ближайших и отдаленных медицинских последствий Чернобыльской катастрофы. Информация об указанном в ГР гражданине (о пострадавшем лице) является врачебной тайной и не может быть использованной против его интересов. Пострадавшие лица подлежат ежегодному медицинскому обследованию (диспансеризации), санаторно-курортному лечению. В регионах наибольшего сосредоточения таких контингентов создаются специализированные центры, в том числе детские, для обследования, лечения, социально-психологической реабилитации и профориентации. Таблица №9. Виды и распределение объемов предоставления льгот пострадавшим вследствие аварии на ЧАЭС соответственно установленным четырем категориям
Кроме указанных в таб.9, предоставляются другие льготы, а именно:
Гарантируется:
За вред, причиненный здоровью, оказывается одноразовая, а при наличии в семье нетрудоспособных на каждого из них ежемесячная компенсация – инвалидам вследствие на аварии на ЧАЭС, участникам ее ликвидации и семьям за потерю кормильца. Пенсии устанавливаются в виде государственной и дополнительной. Лицам, которые работали или проживали на территориях радиоактивного загрязнения, их выплачивают с уменьшением пенсионного возраста от 2-х до 10-ти лет. В государстве существуют две различные классификации пострадавших. Первая классификация – социальная. Она используется на правовом и законодательном уровнях, в государственной статистике, Национальных программах. Соответственно законодательству, граждане причастные к последствиям аварии называются пострадавшими и делятся на две группы: I группа - участники ликвидации последствий аварии; II группа – потерпевшие (включая детей). Вторая классификация – медицинская. По ней граждане, связанные с последствием аварии, относятся к лицам, которые подверглись влиянию радиации. Они делятся на четыре группы первичного учета: I группа – лица, которые принимали и принимают участие в работах по ликвидации аварии, или ее последствий в контрольной зоне; II группа – лица, которые подлежат эвакуации или самостоятельно покинули зоны эвакуации; III группа – лица, которые проживают на территориях наблюдения, установленных в директивном порядке, или проживали там после аварии, пребывали на диспансерном наблюдении, а потом переехали в другую местность. IV группа – дети, которые родились от лиц отнесенных к I – III группам наблюдения. В зависимости от полученной дозы внешнего облучения или облучения щитовидной железы инкорпорованными радиоизотопами йода все потерпевшие разделены на V категорий наблюдения, от чего зависят частота и объем медицинского обследования при проведении диспансеризации. Постановлением Кабинета Министров Украины от 04.10.96г. №1218 утвержден перечень специализированных медицинских учреждений, которые обеспечивают лечение пострадавших вследствие аварии на ЧАЭС. К этим учреждениям относятся:
Рада Министров АРК, областные, Киевская и Севастопольская городские госадминистрации определяют перечень специализированных медицинских учреждений для лечения лиц, которые пострадали вследствие аварии на ЧАЭС. ПМСП пострадавшим оказывается участковыми врачами. Они ведут их полный учет, направляют на стационарное, санаторно-курортное, реабилитационное лечение, на консультацию в специализированные медицинские учреждения. В ЛПУ назначают врача ответственного за организацию помощи данному контингенту. Он обязан осуществлять:
Специализированные медицинские учреждения:
Последствия аварии трагически отобразились на доле миллионов людей и будут негативно влиять на здоровье последующих поколений. На территории Украины по состоянию на 01.01.98г. на учете в ЛПУ МЗ пребывало почти 2 млн. 750 тыс. потерпевших, в том числе 78.6% взрослых и подростков, а также 21.4% детей. При распределении потерпевших на группы первичного учета в 1987 и 1997 гг. были выявлены большие расхождения. Анализ этих данных показывает, что часть лиц первой группы первичного учета среди потерпевших в 1987г. составляла 45%, в 1997г. выросла до 72.9%. Заболеваемость потерпевших имеет тенденцию к ежегодному увеличению. Так, показатель распространенности за11 лет (1987-1997гг.) увеличился среди взрослого населения и подростков в 3,4 раза, а первичная заболеваемость – в 3,9 раза. Темпы роста превышают аналогичные данные всего населения Украины (рисунок 23, 24). 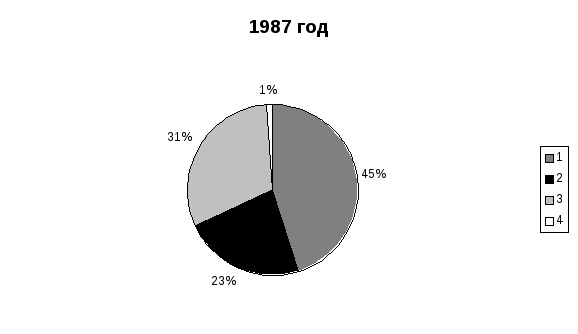 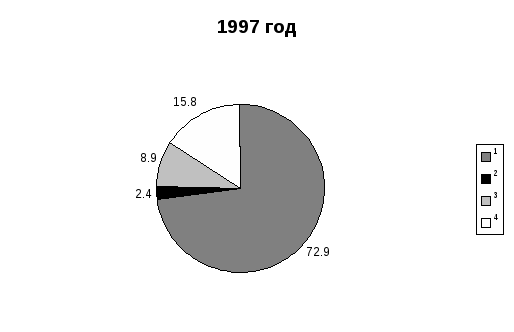 1 – 1 группа первичного учета 2 – 2 группа первичного учета 3 – 3 группа первичного учета 4 – 4 группа первичного учета Как свидетельствуют данные, представленные на рисунке 23, показатели распространенности заболеваний взрослых и подростков до 1991 года, не смотря на тенденцию к росту, оставались низкими по сравнению со средними по Украине. С 1992 года наблюдается более высокий ее уровень. Первичная заболеваемость потерпевших значительно увеличилась. В последние годы она осталась почти на уровне показателя для всего населения Украины (рис. 24) 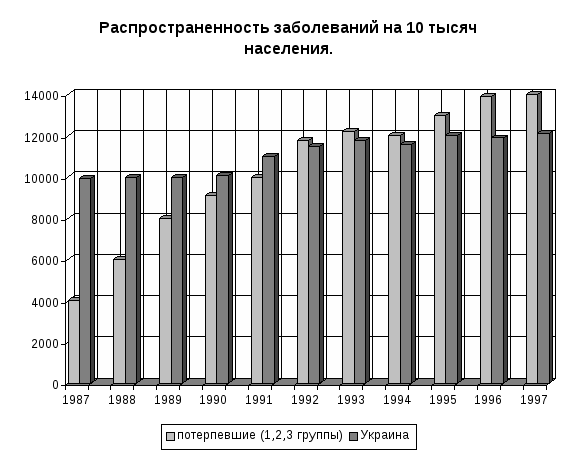 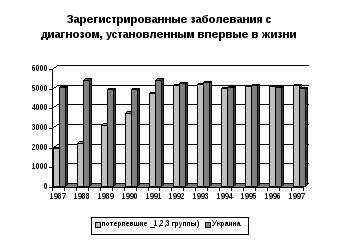 Возрастание касается всех классов заболеваний. В структуре заболеваемости первые пять мест занимают заболевания органов дыхания, нервной системы и органов чувств, травмы и отравления, болезни системы кровообращения и мочеполовой системы. Частота этих заболеваний возросла в 2-6 раз. Также возрастают заболевания менее высокой распространенности: новообразования – в 3,0 раза, болезни крови и кроветворных органов – в 3,8, болезней костно-мышечной системы – 4,5 раза. Следует отметить, что среди новообразований половину (50,9%) составляют злокачественные. За последние 10 лет их уровень увеличился более чем в два раза. Наблюдаются значительные колебания показателей заболеваемости в отдельных группах первичного учета. Таблица 10. Заболеваемость отдельных групп первичного учета потерпевших взрослых и подростков отдельными заболеваниями (на 10 тысяч)
По данным таблицы 10, заболеваемость отдельными болезнями в 1,5-3,0 раза выше в некоторых группах первичного учета по сравнению с ее показателями в целом. Значительные отличия в заболеваемости имеют место на различных территориях проживания потерпевших – показатели колеблются от 2708 в Черновицкой до 9340 в Одесской областях на 10000 населения. Одной из главных медицинских проблем является состояние здоровья ликвидаторов. Среди них группа здоровых в 1997 году уменьшилась , по сравнению с 1986 годом, в 4,7 раза, а заболеваемость увеличилась соответственно в 2-2,5 раза. Наиболее существенный рост принадлежит болезням крови, особенно острой лейкемии. Влияние Чернобыльской аварии на здоровье разных категорий пострадавших оценивается неоднозначно. К наиболее пораженным относятся:
По данным МЗ Украины, представленными на второй международной конференции «Отдаленные медицинские последствия Чернобыльской катастрофы» (Киев 1998г.), в государстве приоритетного медицинского внимания требуют дети из числа эвакуированного населения и 700 тыс. тех детей, которые проживают в областях, подвергшихся влиянию аварии. Проблемы их здоровья обусловлены преимущественно последствиями облучения щитовидной железы. Наблюдается рост показателей общей заболеваемости среди эвакуированных детей и тех, кто проживают на радиоактивно загрязненных территориях. В структуре детской заболеваемости ведущие места занимают болезни эндокринной системы, заболевания ЖКТ, органов дыхания и нервной системы. Самые большие темпы прироста заболеваемости присущи новообразованиям, наиболее – раку щитовидной железы, особенно среди детей, которым во время аварии не исполнилось 5 лет. Они принадлежат к группе максимального риска. В связи с аварией увеличивается число детей-инвалидов. Здоровье детей существенно зависит от состояния здоровья беременных женщин, заболеваемость которых в последние годы увеличивается, особенно за счет болезней органов кровообращения, почек и анемий. Важной медико-социальной проблемой Чернобыльской катастрофы является социально-психологический стресс. Он обусловил психическую дезадаптацию, увеличение психических и психосоматических заболеваний, особенно среди «ликвидаторов» аварии. Приоритетом в этом плане становится организация системы медико-социальной реабилитации с открытием соответствующих центров в местах наибольшей концентрации пострадавших Чернобыльская катастрофа стала для Украины национальной трагедией. За прошедшие после нее годы много сделано для преодоления последствий. Не смотря на все сделанное, существует еще много нерешенных проблем, которые государству очень сложно преодолеть. Это касается как вопросов науки, технологических возможностей, так и вопросов преодоления медицинских и иных последствий аварии. 6.8. Организация скорой медицинской помощи. Одной из наиболее весомых составных системы здравоохранения в обеспечении помощью населения на догоспитальном этапе является служба скорой медицинской помощи (СМП). В разделе рассматриваются вопросы истории становления службы и ее роли в общей системе оказания лечебно-профилактической помощи. Значительное место отведено организации СМП в условиях города и села (учреждение, структура, категории, штаты, основные задачи, функции, права и обязанности отдельных подразделений и должностных лиц). Завершается раздел данными про ее дальнейшую специализацию. Служба скорой медицинской помощи является относительно недавно созданной формой внебольничного обслуживания гражданского населения. Возможно, впервые идея ее организации возникла после того как в 1881 г. во время пожара в Венском театре пострадали сотни людей, которые длительное время не получали ни какой помощи, хотя в городе работали клиники и больницы. После этого трагического случая венский врач Ярмир Мунди предложил организовать пункт постоянного дежурства врачей, готовых к выезду на место катастрофы и оказанию медицинской помощи. Он назвал его «станцией скорой медицинской помощи». Позже идея приобрела широкое распространение, а учреждения скорой медицинской помощи начали появляться во многих странах. Инициатором создания скорой медицинской помощи в России был руководитель больницы при Александровской общине Красного Креста Карл Карлович Рейнер. В ноябре в 1881 г. он предложил организовать станции в Санкт-Петербурге. Первые учреждения начали функционировать в Москве в 1886 г. после событий на Ходынском поле, когда во время массовых гуляний и раздаче подарков в связи с коронацией Николая II погибло более 2тыс. человек и десятки тыс. были ранены. В связи с отсутствием медицинской помощи раненые умирали на месте события. В начале 1889 г. в Санкт-Петербурге было открыто пять станций. Как и в Москве, толчком к их организации стала бедствие – сильное наводнение весной 1898 г. В 1902 г. в Киеве были открыты на добровольных началах пункты по оказанию медицинской помощи при несчастных случаях. В 1903 г. в Одессе на пожертвование миллионера М.М.Толстого начала оказываться медицинская помощь при несчастных случаях. 25 апреля 1910 г. по инициативе профессора Н.И.Оболенского в Харькове была открыта станция и организовано первое товарищество врачей скорой медицинской помощи. Более подробно история станций скорой медицинской помощи представлена в книге «Неотложная скорая медицинская помощь» под редакцией проф. В.В.Никонова, Харьков 1997г., материалы которой мы с благодарностью использовали. В годы советской власти наблюдается постепенное развитие службыскорой медицинской помощи, особенно в городах. В сельских районах она находилась в состоянии зародыша. В конце 70-х годов развитие службы во всех республиках бывшего Союза определялась Постановлением Совета Министров СССР от 22.09.77г. «Про дальнейшее улучшение охраны здоровья населения», а в Украине выданным указом МЗ №870 от 14.12.77г., который регламентировал их выполнение. В документах подчеркивалась необходимость взаимосвязи между поликлиникой и станцией, развитие ее материально-технической базы, создание специализированных видов СМП, подготовка медицинских кадров и их усовершенствование, введение субординатуры и продолжение сроков обучение в интернатуре до двух лет. Значительным достижением в развитии системы повышения квалификации врачей службы стало открытие специальных кафедр скорой и неотложной помощи. В 1980г. в Харькове, в Институте усовершенствования врачей была открыта первая кафедра, затем в Ленинграде (1982г.), в Киеве, в Симферополе (1988г.). Дальнейшее развитие службы СМП было определено Постановлением Совета Министров СССР №773 от 19.08.82г. «Про дополнительные мероприятия по улучшению медицинской помощи сельскому населению». В ней говорилось про необходимость организации отделений скорой и неотложной медицинской помощи в сельских районах. Указом МЗ СССР №1490 от 24.12.84г. «Про мероприятия по дальнейшему развитию и усовершенствованию скорой и неотложной медицинской помощи сельскому населению» были утверждены Положения про станцию (отделение). Много лет у нас существовали две самостоятельные службы для обслуживания городского населения – скорая и неотложная медицинская помощь. Единой она была только в небольших городах и сельской местности. Неотложная помощь отличалась недостаточной оперативностью, иногда было невозможно разграничить функции этих служб. Имели место случаи дублирования выездов. Это привело к ее ликвидации в 1970 г. с передачей соответствующих обязанностей СМП. Объединенная система оказания экстренной медицинской помощи имела свое плюсы и минусы. Главным недостатком был необоснованный рост загруженности бригад СМП в связи с недостатками в работе амбулаторно-поликлинических учреждений, которые самоустранялись от ее оказания. С целью устранения накопленных недостатков было намечено организовать в поликлиниках пункты (отделения) оказания медицинской помощи на дому, в территориальных поликлиниках создать службу дежурных терапевтов и педиатров. В связи с передачей обеспечения медицинской помощью больных с острыми заболеваниями и обострениями хронических поликлиникам было решено заменить в номенклатуре учреждений здравоохранения название «Станции (отделения) скорой и неотложной медицинской помощи» на – «Станции (отделения) скорой медицинской помощи» и создать в республиканских, краевых, областных центрах соответствующее объединение. Постановления Совета Министров СССР и Указы МЗ СССР в наше время утратили юридическую силу, но накопленный большой опыт организации работы службы учитывается и сейчас. С целью дальнейшего усовершенствования службы в 1989 г. МЗ Украины издало аналогичный указ. В нем уделяется серьезное внимание ее организации в каждом сельском районе, оснащению в больших городах и областных центрах вычислительной техникой, созданию автоматизированных систем управления «Скорая и консультативная медицинская помощь», обеспечение автотранспортом и медицинской техникой. Но выполнение указа в последние годы значительно ухудшилось в связи с тяжелым экономическим состоянием страны. Но имеет место и некоторые наработки. Например, получили дальнейшее развитие центры СМП и медицины катастроф (Киев, Днепропетровск, Запорожье). На базе институтов и факультетов усовершенствования врачей открыты кафедры медицины катастроф (Киев, Запорожье, Харьков). В некоторых медицинских училищах больших городов Украины практикуется создание отделений по подготовке фельдшеров СМП согласно специально разработанным программам, что даст возможность в дальнейшем провести намеченную структурную перестройку бригад СМП – увеличить количество фельдшерских (до35-40% от общей их численности) с правом самостоятельного лечения больных. Она особенно необходима в виду специфики структурного обслуживания вызовов и госпитализации больных, особенно в селах. В отличии от городов в сельской местности, где часть фельдшерских бригад достигает 90%, по их направлениям госпитализируют 70-75% больных. Хорошая подготовка среднего медицинского персонала разрешит в дальнейшем повысить в селах качество диагностики, лечения на догоспитальном этапе. Служба скорой медицинской помощи в Украине представлена специальными учреждениями – станциями, подстанциями (пунктами), больницами скорой медицинской помощи. СМП – это экстренная внебольничная медицинская помощь в максимальном объеме при внезапных заболеваниях и несчастных случаях на месте и во время транспортировки в стационары. Помощь больным при острых болезнях или обострениях хронических, которые находятся на амбулаторном обслуживании территориальной поликлиники, относится к неотложной медицинской помощи. Она оказывается дежурным врачом поликлиники (из состава поликлиники), которые вместе с медицинской сестрой выезжают на вызов к больному для оказания экстренной медицинской помощи на дому. Станция скорой медицинской помощи согласно с «Положением про станцию скорой медицинской помощи» (Указ МЗ Украины № 175 от 19.06.96г.) является медицинским учреждением, которое оказывает круглосуточную экстренную медицинскую помощь взрослому и детскому населению на догоспитальном этапе при несчастных случаях и состояниях с угрозой жизни или здоровья. Экстренную медицинскую помощь она оказывает при необходимости всем по месту вызова, при транспортировке в лечебные учреждения, при непосредственном обращении. Ее уровень оказания определяется медико-экономическими стандартами. Станция функционирует в режиме круглосуточного дежурства и готовности к оказанию экстренной медицинской помощи населению определенной территории обслуживания, а в случае возникновения чрезвычайных ситуаций – и за ее пределами. В другие региона Украины выездные бригады направляются только по указу местного органа управления здравоохранения, которому они подчинены. Станция является составной частью системы экстренной медицинской помощи при чрезвычайных ситуациях и обеспечивает ее функционирование в случае необходимости. Для этого станция должна иметь постоянный месячный запас медикаментов, перевязочного материала, аварийного медицинского имущества, носилок, аппаратуры, ящиков-укладок, наборов для формирования дополнительных выездных бригад с целью их использования на месте и при выезде в другие регионы в случае чрезвычайных ситуаций (катастрофы, аварии, стихийные бедствия, массовые отравления и др.), а также стабильное и автономное энергообеспечение, бесперебойную проводную и радиотелефонную оперативную связь и запасной автотранспорт. Станция не выдает больничных листов, не решает вопросов временной, длительной нетрудоспособности больных и потерпевших, не проводит экспертиз судебно-медицинских, алкогольного или наркотического опьянения, не выносит поэтому поводу решений, письменных справок, не выполняет консультативные обследования и не дает рекомендаций по дальнейшему лечению. Возглавляет станцию главный врач, который несет персональную ответственность за все виды ее деятельности. Станция подчинена местным органам управления здравоохранения, а при вхождении в состав объединения или территориального центра экстренной медицинской помощи – их руководителям. Рисунок №26. Схема управления станцией СМП Главный врач
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
