МОНОГРАФИЯ Острый аппедицит. Колесов В.И. (в word). Составители др мед паук Ю. В. Берингер, А. И. Гошкина, доц. О. И. Елецкая, А. А. Зыков, проф. Г. Я. Иоссет, проф. В. И. Колесов, Н. И. Кузнецова, А. В. Миклашевская, проф. И. И. Неймрк, проф. Б. М. Хромов и проф
 Скачать 6.26 Mb. Скачать 6.26 Mb.
|
Характер заживления раны при различных формах острого аппендицита (в %)
В. П. Вознесенский рекомендует при деструктивных аппендицитах зашивать только брюшину, а на апоневроз и кожу накладывать провизорные швы и рану рыхло тампонировать. Через 48 часов при отсутствии признаков воспаления тампоны удаляются и швы завязываются. Этим методом, именуемым первично отсроченным швом, автору удалось снизить процент нагноений до 7. Лестный отзыв об этом методе дают И. Я- Кристал, Б. Ф. Дивно-горский, К. И. Пикин и др. Однако широкого распространения предложение В. П. Вознесенского не получило. А. Я- Голомидов на брюшину и апоневроз накладывает кетгутовый шов, причем швы на апоневрозе не срезает, а, связывая их в пучки, выводит из раны, как выпускники, между шелковыми швами, наложенными на кожу. За шелковые кожные швы привязывает два марлевых валика, между которыми помещает кетгутовые швы-выпускники. Г. С. Топровер, считая все предложенные для предотвращения нагноения ран мероприятия недостаточными, внес предложение перед зашиванием операционной раны предварительно иссечь ее как свежеинфицированную и только после этого зашить брюшную полость наглухо. На 100 операций острого аппендицита он получил вторичное заживление лишь в 7 случаях. До применения этого метода в клинике, возглавляемой Г. С. Топровером, имели место 50,4% нагноений ран. Сам автор отмечает недостатки метода: удлинение времени операции, необходимость повторной остановки кровотечения, увеличение размеров раны после иссечения ее краев. Этот метод 'не нашел сторонников среди хирургов. Мы, как и большинство хирургов, в случаях, когда можно ожидать нагноения ран, пользуемся самыми простыми и общедоступными способами профилактики: 1) накладываем редкие швы на кожу, 2) кожу и подкожную клетчатку не зашиваем, применяя при хорошем состоянии раны наложение в ближайшие дни первично отсроченных швов. В целях снижения нагноения ран почти все хирурги применяют антибиотики. Н. И. Блинов и Л. В. Григорьева, А. М. Марцинкевичус, С. И. Ильенков, К. И. Пикин, пользуясь введением пенициллина в рану брюшной стенки, довели процент нагноения ран до 3—4. В. Вахидов при ашгендэктомии рекомендует местное обезболивание раствором новокаина, к которому прибавляется пенициллин; этот способ сократил число нагноений ран в 3 1/2 раза. Убедительную кривую снижения числа нагноений ран по годам демонстрировала А. П. Баженова, которая в 1946 г. отмечала 24% нагноений, в 1947 г.—7%, в 1948 г.—0,4%, в 1949 г.—0,07%, в 1950 г.—0,25%. Так как перед зашиванием раны брюшной стенки остается неизвестной раневая микробная флора, можно рекомендовать смесь антибиотиков, имеющих в совокупности широкий антимикробный спектр. По нашим данным, применение фурациллина менее эффективно, чем использование пенициллина и стрептомицина. Инфильтраты брюшной стенки, образующиеся после операции как в области ран, так и в дальнейшем в области рубцов, являются более частым осложнением, чем нагноение. По нашим данным, за последние 6 лет наблюдались инфильтраты в области послеоперационной раны при простом аппендиците в 10,3% случаев, при флегмонозном — в 12,9%, гангренозном — в 8,5% и прободном — в 5,5%. Меньшее число инфильтратов при деструктивном аппендиците объясняется тем, что в этих случаях приходится чаще прибегать к вторичному закрытию ран швами, а иногда даже к тампонаде. Как правило, под влиянием местного введения антибиотиков с новокаином и физиотерапевтических процедур (соллюкс, кварц, УВЧ-терапия) инфильтраты подвергаются рассасыванию. При своевременном лечении нагноение инфильтратов наблюдается редко. Гематомы встретились у наших больных в 1,4% случаев. Лучшей профилактикой гематом являются тщательный гемостаз и сближение раневых краев на всем протяжении (устранение «мертвых пространств»). Если гематома диагностируется до снятия швов, то рекомендуется при строгом соблюдении асептики пунктировать ее вне линии разреза и отсосать жидкость шприцем, наполнив после этого полость пенициллином. При небольших асептических гематомах иногда достаточно одной пункции. Если отсасывание не удается, то можно раскрыть небольшую часть раны (на 1—2 см) и затем легким нажатием стерильной салфетки на область раны опорожнить гематому. Введение тампона не рекомендуется. При больших кровоизлияниях и наличии кровяных свертков надо снять несколько швов, удалить жидкую кровь и свертки, ввести в рану пенициллин и затем вновь зашить ее. После этих манипуляций накладывается давящая повязка или па область раны кладется мешочек с песком и назначаются физиотерапевтические процедуры для рассасывания остатков кровоизлияния. Нагноившаяся гематома требует своевременного широкого раскрытия раны. При авитаминозе С, который иногда может быть причиной гематомы, необходимо введение аскорбиновой кислоты. Лигатурные свищи нередко встречаются после удаления червеобразного отростка. Это осложнение, иногда возникающее после выписки больного, ограничивает его трудоспособность. Показано рассечение свищевого хода под местной анестезией и удаление лигатур, поддерживающих нагноение. ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ПРОЦЕССЫ АППЕНДИКУЛЯРНОГО ПРОИСХОЖДЕНИЯ В БРЮШНОЙ ПОЛОСТИ Инфильтраты и гнойники илеоцекальной области Инфильтраты и гнойники при остром аппендиците встречаются в разные периоды болезни, они распознаются в первые дни после приступа, т. е. в момент поступления больного в лечебное учреждение (чаще всего), или неожиданно обнаруживаются во время операции по вскрытии брюшной полости, наконец, возникают в послеоперационном периоде. Благодаря раннему оперативному лечению острого аппендицита эти осложнения встречаются все реже. Изучение нами 7086 случаев острого аппендицита показало резкое снижение частоты воспалительных инфильтратов. В 1928— 1933 гг. аппендикулярные инфильтраты были зарегистрированы в 4,6% случаев, в 1935—1939 гг. — в 2,3%, в 1949—1954 гг.--в 0,3%. Таким образом, число аппендикулярных инфильтратов снизилось за указанный период в 15 раз. У женщин инфильтраты встречаются гораздо чаще, чем у мужчин. У больных старше 60 лет инфильтраты встречаются в 6 раз чаще, чем у более молодых. В большинстве случаев они возникают при первом приступе острого аппендицита. При неудаленном отростке после рассасывания инфильтрата возможен рецидив последнего. Клинически аппендикулярный инфильтрат чаще всего выявляется на 3—4-й день от начала приступа. В подавляющем большинстве случаев под влиянием соответствующей терапии наступает рассасывание инфильтратов. У наших больных инфильтраты подверглись рассасыванию в 78% случаев, по данным П. В. Назарова —в 80°/о, Б. Г. Стучинского — в 83%, Жака — 86,7% и Г. Ф. Петрашевской — в 88,3%. Клиническое распознавание аппендикулярного инфильтрата в большинстве случаев не представляет особых трудностей. Из анамнеза выясняется, что за несколько дней до поступления в клинику больной перенес приступ острого аппендицита. Общее состояние таких больных обычно остается удовлетворительным. Температура тела повышена (до 38—38,5°), пульс соответствует температуре. Самостоятельные боли в животе либо незначительны, либо вовсе отсутствуют. Больной свободно дышит животом. При ощупывании живот остается мягким и безболезненным во всех отделах, кроме правой подвздошной области, где определяется образование с более или менее отчетливыми контурами, с гладкой поверхностью, плотной консистенции, болезненное на ощупь и при перкуссии издающее тупой звук. Размеры этого образования колеблются от 3—4 до 10—12 см и более в диаметре. Как правило, инфильтрат не смещается и только в начальной стадии иногда бывает подвижен. Местоположение его обычно соответствует области слепой и отчасти восходящей толстой кишки. В сравнительно редких случаях он прощупывается то ближе к средней линии, то ближе к малому тазу, то вдоль гребня подвздошной кости, в зависимости от расположения измененного червеобразного отростка. Иногда фильтрат спаивается с париетальным листком брюшины; тогда он хорошо прощупывается. При глубоком расположении и небольших размерах инфильтрата он едва пальпируется в глубине подвздошной ямки. В начальном периоде образования инфильтрата может быть положительным симптом Щеткина-Блюмберга. Стул и мочеиспускание большей частью нормальны. Состав крови при наличии инфильтрата меняется не резко. Имеется невысокий лейкоцитоз, незначительный сдвиг лейкоцитарной формулы влево и ускоренная РОЭ. Дальнейшее течение зависит от того, в каком направлении разовьется воспалительный процесс. В случае его обратного развития отмечается быстрое улучшение самочувствия больного, самостоятельные боли постепенно стихают, пальпация становится малоболезненной, температура тела через несколько дней приходит к нормальной, инфильтрат уменьшается в размерах и, наконец, совершенно перестает прощупываться. Для облегчения наблюдения за изменением размеров инфильтрата удобно чернильным карандашом нанести на кожу брюшной стенки контуры инфильтрата. Другая клиническая картина наблюдается, когда воспалительный процесс проявляет наклонность к распространению. В таких случаях самостоятельные боли в животе не стихают и даже усиливаются; наблюдается усиление болезненности инфильтрата при ощупывании. Лихорадка продолжается, иногда температура тела нарастает. Пульс учащается. Инфильтрат не уменьшается, а иногда границы его расширяются. Нарастает лейкоцитоз и увеличивается сдвиг формулы белой крови, ускоряется РОЭ. Могут появиться симптомы раздражения брюшины в правой половине живота. Пальцевое исследование per rectum нередко дает возможность установить болезненность правой стенки прямой кишки, иногда концом пальца удается прощупать уплотнение. О появлении гноя приходится судить по клинико-лабораторным признакам. Примером инфильтрата, не распознанного клинически и обнаруженного только при операции, может служить следующее наблюдение. Больная Ш., 60 лет, поступила в клинику 3/XI1 1954 г. Больна 2 суток. К врачу не обращалась. В первый день приняла слабительное, а на следующий поставила себе клизму и горчичники на живот. При поступлении температура 37,4°, пульс — 92 удара в минуту. Резкое напряжение и болезненность в правом нижнем квадранте живота. Симптом Щеткина-Блюмберга справа положительный. Инфильтрат не определяется. Анализ крови: лейкоцитов — 22200, палочкоядерных — 18%, сегментоядерных — 59%, лимфо-цитов—20%, моноцитов —3%. Диагноз: гангренозный аппендицит. Экстренная операция. Предлежит раздутая цианотичная слепая кишка. Эксудата нет. Отросток замурован в инфильтрате, состоящем из слепой и тонкой кишки, размером 6X3 см. Извлечь отросток невозможно. Инфильтрат отграничен 3 тампонами. Оставлена трубочка для введения антибиотиков. Швы на рану, Гладкое послеоперационное течение. Инфильтрат перестал прощупываться. Выписана 7/III в удовлетворительном состоянии с гранулирующей раной на амбулаторное лечение. Иногда распознавание аппендикулярного инфильтрата бывает грудным. Это касается главным образом тех больных, у которых в правой подвздошной ямке прощупывается малоболезненный или вовсе безболезненный неподвижный инфильтрат, что дает Повод к ошибочному диагнозу туберкулеза, актиномикоза или злокачественной опухоли слепой кишки (см. стр. 135—136). Инфильтраты илеоцекальной области встречаются иногда и после операции удаления червеобразного отростка. Клиническая картина этого осложнения ничем существенным не отличается от клиники инфильтратов, возникающих в брюшной полости до удаления отростка. При прощупывании в правой подвздошной области болезненного уплотнения, появившегося после аппендэктомии, необходимо тщательное клиническое исследование больного и решение вопроса о нахождении инфильтрата в брюшной стенке (что бывает довольно часто) или расположении его в полости брюшины. Не всегда можно найти причину возникновения внутрибрюш-ного инфильтрата после удаления воспаленного червеобразного отростка. Таких причин может быть несколько: инфицированная лигатура; оставленный в брюшной полости кусочек отростка; выпавший из него и не замеченный при операции каловый камень; обострение существовавшего у больного до операции нераспознанного туберкулеза или актиномикоза слепой кишки; вспышка перитифлита; забытые инородные тела (шарики, тампоны) и ряд других причин, не всегда поддающихся клиническому распознаванию. Благодаря высоким пластическим свойствам брюшины и сальника и хорошей сопротивляемости организма может произойти полное отграничение патологического очага в брюшной полости. Для иллюстрации приводим историю болезни, когда у больного вследствие инфицирований шелковых лигатур образовался инфильтрат, не поддававшийся рассасыванию в течение 2/2 месяцев. Больной Б., 45 лет. поступил в клинику 10/II 1950 г. с диагнозом «Нерас-сасывающийся инфильтрат после аппендэктомии». 1/XII 1949 г. был оперирован по поводу гангренозного аппендицита. 17/XII его выписали на амбулаторное лечение с небольшой гранулирующей раной. С тех пор больной все время лихорадит. При поступлении состояние больного удовлетворительное. Субфебрильная температура (не выше 37,6°). Нормальная картина крови. Моча без изменений. В правой подвздошной области, соответственно послеоперационному рубцу, прощупывается плотный болезненный инфильтрат. 16/III операция. Разрезом по Волковичу-Мак-Бурнею вскрыта брюшная полость. Эксудата нет. В рану извлечена слепая кишка, к которой припаян инфильтрированный сальник. Последний отделен тупым и острым путем. В толще слепой кишки в области погруженной культи отростка прощупывается плотный инфильтрат 2 X 1 см. Инфильтрированные ткани осторожно рассечены до культи отростка. Обнаружено несколько шелковых лигатур, которые удалены. Рана зашита. Послеоперационное течение гладкое. Инфильтрат исчез. Образование инфильтрата возможно и в отдаленные от момента операции сроки. Мы зарегистрировали 5 таких наблюдений. При лечении инфильтратов аппендикулярного происхождения почти все хирурги придерживаются выжидательной тактики. Многочисленные наблюдения показали, что в большинстве случаев инфильтраты хорошо рассасываются при консервативном лечении. Последнее состоит из следующих лечебных мероприятий. Назначают постельный режим, который проводят строго, иногда вопреки желанию самого больного. Кладут пузырь со льдом или грелку на правую подвздошную область. При положительном симптоме Щеткина-Блюмберга показан лед, при его отсутствии — тепло. Для подавления инфекции проводят лечение антибиотиками. Бывает полезной одно- или двусторонняя новокаиновая поясничная блокада по Вишневскому, Большую пользу приносят физиотерапевтические процедуры, оказывающие болеутоляющее и рассасывающее действие (кварц, соллюкс, суховоздушные ванны, УВЧ-терапия и др.). Некоторые авторы (Г. Г. Зальцман и др.) рекомендуют рентгенотерапию. При лечении аппендикулярных инфильтратов не следует забывать о щадящей диете, использовании наркотических средств при болях, регулярном очищении кишечника. После полного рассасывания инфильтрата показано удаление червеобразного отростка, так как больной не застрахован от повторных приступов острого аппендицита со всеми его опасностями. Если воспалительный инфильтрат обнаруживается неожиданно во время операции по поводу острого аппендицита, то при относительно нежных сращениях, позволяющих без риска обнаружить червеобразный отросток, следует произвести аппенд-эктомию с оставлением между швами брюшной стенки трубочки для внутрибрюшинного введения антибиотиков. Обнаружение во время операции очень плотного, хорошо отграниченного спайками инфильтрата может побудить лишь к введению тампонов, так как поиски червеобразного отростка могут оказаться тщетными и сопряжены с опасностью разрыва запаянной в инфильтрат стенки кишки. В этих исключительных случаях даже опытный хирург бывает иногда вынужден отказаться от поисков отростка. Применение такой тактики, однако, следует всемерно ограничивать, чтобы не создать угрозы возможного прогрессирования патологического процесса. Невыгодность и опасность оставления измененного червеобразного отростка подтверждает следующий пример. Больной Э., 56 лет. Диагноз — острый аппендицит. Давность заболевания 4 дня. Хирург при операции нашел инфильтрат. Отросток не удален. В брюшную полость введены тампоны. Через неделю смерть от разлитого перитонита. На секции — флегмонозный аппендицит с перфорацией, с образованием конгломерата из сальника, конца подвздошной кишки, начала слепой и червеобразного отростка. Это наблюдение показывает, что тампонада брюшной полости не всегда предотвращает разлитой перитонит. Только удаление измененного отростка избавило бы больного от этого смертельного осложнения. Как только установлены симптомы нагноения аппендикулярного инфильтрата, показана безотлагательная операция. Выжидание с операцией угрожает катастрофическими осложнениями и в первую очередь прорывом гнойника в свободную брюшную полость с развитием разлитого перитонита или прорывом в соседние органы (кишку, мочевой пузырь) или распространением нагноительного процесса на забрюшинное пространство. Огромный риск промедления с операцией ярко иллюстрирует следующее наблюдение. Больная, 30 лет, беременная, почувствовала боли внизу живота. Была рвота. Температура 39°. Через 2 суток доставлена в клинику в тяжелом состоянии. При обследовании хирургом и гинекологом диагноз остался неясным; предполагался угрожающий выкидыш. Через 5 дней ухудшение состояния. Появились симптомы раздражения брюшины. Экстренная операция. В брюшной полости гной. Найден вскрывшийся аппендикулярный гнойник. В воспалительном конгломерате не удалось разыскать червеобразного отростка. Тампонада. Назначены антибиотики. В послеоперационном периоде образовался каловый свищ, закрывшийся самостоятельно. Выздоровление. Типичные локализации аппендикулярных гнойников показаны на рис. 39. Операция по поводу аппендикулярного гнойника производится под местным или общим обезболиванием. При типичном абсцессе в правой, подвздошной области, спаянном с передней брюшной 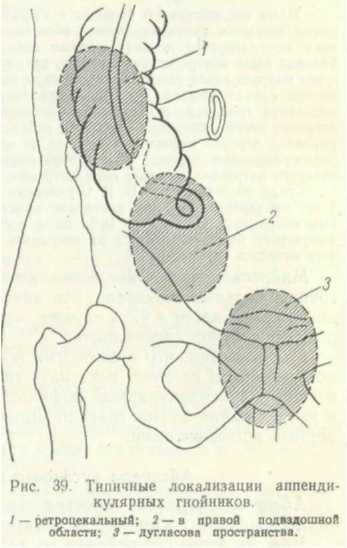 стенкой, уместен косой разрез по Волковичу-Мак-Бурнею. Осторожно рассекаются все слои брюшной стенки. Обычно внутренняя косая и поперечная мышцы живота бывают уже инфильтрированы. Их лучше всего разъединить по ходу волокон тупым путем. В том же направлении разъединяется поперечная фасция. Теперь предстоит вскрытие брюшины, которое нужно производить очень осторожно, так как пред-брюшинная клетчатка и брюшина образуют один слой и бывают спаяны со слепой кишкой или петлями тонких кишок. При наличии флюктуации, которую иногда удается установить после рассечения мышечного слоя, выбор места вскрытия пристеночной брюшины определяется точкой максимального зыбления. При всех обстоятельствах следует осторожно (лучше тупым инструментом или пальцем) раздвинуть брюшину, и тогда вслед за этим начинает вытекать гной. После осушки полости от гнойного эксудата (аспиратором или слегка увлажненными тампонами) и ориентировки с помощью пальца в размерах и направлении полости необходимо решить, как поступить с отростком. Мы полагаем, что удаление червеобразного отростка допустимого только в тех случаях, когда он лежит свободно или его легко можно найти без длительных поисков и без грубого разделения сращений и без риска вызвать повреждение кишечника. При расположении гнойника ближе к крылу подвздошной кости вскрытие его производится разрезом Пирогова в непосредственной близости от гребешка подвздошной кости и передне-верхней ости. Держась непосредственно у кости, рассекают мягкие ткани, отслаивая их вместе с брюшиной кнутри; подходят'с латеральной стороны инфильтрата и отсюда вскрывают гнойник. В полость последнего вводят тампоны. В большинстве случаев после операции температура быстро снижается, боли проходят, картина крови становится нормальной, рана хорошо гранулирует и заживает в течение нескольких недель. Одно время больных после ликвидации аппендикулярных гнойников мы выписывали на амбулаторное лечение и приглашали явиться в клинику через 1—2 месяца для удаления червеобразного отростка. Однако изучение отдаленных результатов показало неутешительные результаты подобной тактики. Нами обследовано 6 больных с инфильтратами, перенесших потом операции вскрытия аппендикулярных абсцессов. После довольно продолжительного амбулаторного лечения хорошо себя чувствовали только двое. Одна больная была вскоре оперирована во время приступа аппендицита. Другая-— через полгода после выписки из больницы получила рецидив абсцесса, вскрывшегося самостоятельно. Третья — была оперирована еще 2 раза по поводу рецидивов гнойника, причем после последнего оперативного вмешательства остались постоянные боли в области рубца. Четвертая больная повторно оперирована через 4 месяца после ухода из клиники на высоте приступа; в послеоперационном периоде у нее образовался каловый свищ, 'для закрытия которого потребовалась еще одна операция. Среди обследованных Б. Г. Стучинским больных на протяжении ближних 2 лет им зарегистрированы повторные приступы аппендицита в 32%, экстренным операциям подверглись 18%, из-за постоянных ноющих болей в животе вынуждены были согласиться на операцию в интервале 14%. Судьба остальных осталась неизвестной. Микроскопическое исследование отростков, удаленных у этой группы больных, показало, что анатомическая структура аппендикса сохраняется в 97% случаев, чем и можно объяснить повторение приступов аппендицита. Мы полагаем, что с больными после вскрытия аппендикулярного гнойника следует поступать так же, как с больными, перенесшими аппендикулярный инфильтрат: после заживления раны и рассасывания инфильтрата не выписывать их из клиники, а подвергать аппендзктомии. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||
