МОНОГРАФИЯ Острый аппедицит. Колесов В.И. (в word). Составители др мед паук Ю. В. Берингер, А. И. Гошкина, доц. О. И. Елецкая, А. А. Зыков, проф. Г. Я. Иоссет, проф. В. И. Колесов, Н. И. Кузнецова, А. В. Миклашевская, проф. И. И. Неймрк, проф. Б. М. Хромов и проф
 Скачать 6.26 Mb. Скачать 6.26 Mb.
|
|
Абсцессы дугласова пространства Абсцессы дугласова пространства1 встречаются чаще всего после операции по поводу деструктивного аппендицита. Частота этого осложнения по данным разных авторов приведена в табл. 25. Абсцессы дугласова пространства представляют собой отграниченные скопления гноя, возникающие в самом низком участке брюшной полости: excavatio rectovesicalis у мужчин и excavatio rectouterina у женщин. Благодаря топографическим особенностям этой области и пластическим свойствам брюшины создаются благоприятные условия для отграничения скопившегося здесь гноя от свободной брюшной полости. Спаявшиеся между собой листки брюшины, петли тонких и толстых кишок и сальник образуют как бы капсулу, окружающую гнойную полость. 1 В анатомии термином «Дугласова пространство» обозначается excavatio retnouterina у женщин, в хирургии же часто этим термином не совсем точно называют также excavatio rectovesicalis у мужчин. (Ред.), При наличии острого аппендицита гной из отростка может попасть в дугласово пространство различными путями: Таблица 25 Частота абсцессов дугласова пространства по собственным и литературным данным
По нашим и литературным данным, время появления такого абсцесса колеблется между 5—25 днями после приступа острого аппендицита. Размеры гнойников различны: от небольших, содержащих 50—100 мл гноя, до огромных, достигающих уровня пупка и содержащих 500—600 мл гноя. Некоторые авторы (С. Б. Будзинская-Соколова, А. А. Покровская) различают еще подвздош-но-тазовые гнойники, которые в дальнейшем своем развитии могут разобщаться, принимая форму песочных часов. У взрослого мужчины расстояние от заднего прохода до дна прямокишечно-пузырной ямки составляет приблизительно 5— 6 см, а у женщин расстояние между входом во влагалище и дном дугласова пространства варьирует между 4,5—10,8 см (Вальдей-зер). Поэтому дно абсцесса доступно для исследования и оперативного вмешательства через прямую кишку, Существует мнение, что возникновению абсцесса дугласова пространства после аппендэктомии может способствовать тампонада брюшной полости. Это мнение основано на том, что при зашивании наглухо брюшной стенки абсцессы малого таза встречаются гораздо реже, чем при введении в брюшную полость тампонов. Скорее всего учащение процента этих гнойников после 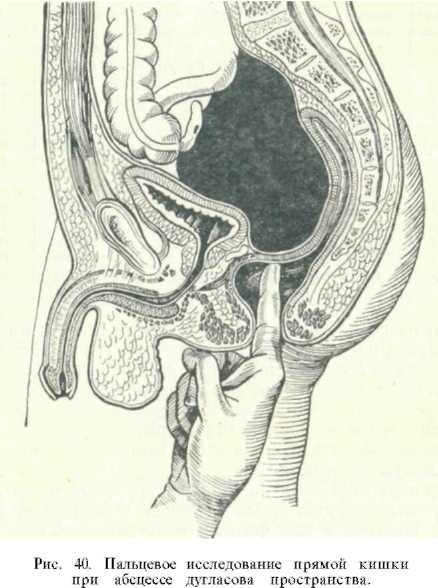 тампонады может быть объяснено тем, что брюшную полость тампонируют у больных с наиболее тяжело протекающим деструктивным аппендицитом. Распознавание абсцесса дугласова пространства в общем не представляет больших трудностей, но важно выявить это осложнение своевременно. При всяком негладком послеоперационном течении, в особенности после удаления прободных или гангренозных отростков, необходимо систематически, а может быть и ежедневно производить пальцевое исследование per rectum (рис. 40) или per vaginam Для диагноза большое значение имеют жалобы больных на нарушение дефекации и мочеиспускания. Учащенный жидкий стул с примесью слизи, иногда тенезмы являются симптомами, свидетельствующими о формирующемся гнойнике на дне малого таза. Наряду с этими симптомами, а иногда несколько позже, появляются жалобы на частое мочеиспускание, затруднения при выделении мочи, иногда боли в конце акта мочеиспускания; изредка наблюдается задержка мочи. Частые и болезненные мочеиспускания Н. И. Гуревич считает одним из ранних симптомов абсцесса дугласова пространства. Диспептические явления, как правило, отсутствуют. Иногда отмечаются нерезкие боли в животе над лобком, мало беспокоящие больного. Обычно живот не вздут, мягкий, безболезненный, кроме неширокой зоны над лобком, где определяется болезненность при пальпации. При хорошем отграничении гнойника симптомов раздражения брюшины не наблюдается. В более запущенных случаях отмечается вздутие живота, которое может быть вызвано парезом кишечника. Температура тела при развитии гнойника в малом тазу всегда повышена, при этом возможны два варианта лихорадки. При одном из них после аппендэктомии температура падает до нормальных цифр, а затем через неделю или позже вновь повышается. При другом варианте температура после операции вовсе не снижается и дальше достигает высокого уровня (38,5—39°). Следует отметить диагностическое значение измерений температуры в подмышечной впадине и в прямой кишке. Вместо обычной разницы температуры в 0,2—0,5° при гнойнике дугласова пространства она доходит до 1,1—1,4° (Маделунг). Общее состояние больных остается удовлетворительным или иногда достигает средней тяжести. Пульс соответствует температуре. Изменения со стороны крови при абсцессе дугласова пространства, как обычно, проявляются лейкоцитозом, сдвигом формулы белой крови (обычно в умеренной степени) и ускоренной реакцией оседания эритроцитов. При пальцевом исследовании прямой кишки отмечается расслабление жома заднего прохода. На почве поражения n. pelvici падает тонус сфинктера, что ведет к его слабости и плохому удерживанию кала и газов (В. Р. Брайцев). Иногда имеется даже зияние заднего прохода. Исследуя изо дня в день прямую кишку, можно установить определенную эволюцию симптомов. Вначале определяется лишь болезненность передней стенки прямой кишки, затем удается установить нависание ее; при исследовании per vaginam — болезненность заднего свода. Еще через 2—3 дня место выбухания стенки прямой кишки уплотняется и превращается в болезненный инфильтрат; слизистая кишки перестает смещаться. Проходит еще некоторое время, и в одном из участков инфильтрата выявляется размягчение; исследующий палец иногда как бы проваливается в плотном образовании. Этот симптом и является сигналом к переходу от консервативного к оперативному лечению. Пункция гнойника через прямую кишку или влагалище как диагностический прием не рекомендуется вследствие опасности прокола соседних кишечных петель. Она допустима лишь при ясных признаках нагноения непосредственно перед вмешательством, на операционном столе для уточнения места вскрытия гнойника. Как при всяком остром воспалительном процессе, образованию гнойника в малом тазу часто предшествует стадия инфильтрата. В этой стадии не исключается возможность соответственным лечением добиться рассасывания инфильтрата. Вот один из таких примеров. Больная Е., 23 лет, поступила в клинику 17/II 1957 г., через 4 дня от начала заболевания. Распознан острый аппендицит. Во время операции обнаружен серозный эксудат в брюшной полости. Выделен из сращений измененный червеобразный отросток. Аппенд-эктомия. Первые 5 дней послеоперационный период протекал благополучно. Затем появились боли внизу живота. Температура повысилась до 38,7°. Мочеиспускание затруднено. Через прямую кишку и влагалище отчетливо прощупывался воспалительный инфильтрат. Лечение антибиотиками (пенициллин, стрептомицин), горячие клизмы, новокаиновая поясничная блокада. Выздоровление. Консервативное лечение инфильтрата дугласова пространства сводится к назначению постельного режима, антибиотиков и небольших (50—75 мл) теплых клизм с температурой воды 38—40° (2 раза в день) или спиртовых и кальциевых клизм, а также горячих спринцеваний у женщин. В тех случаях, когда уже имеется скопление жидкого гноя, надежды на успех консервативного лечения мало. Как только распознано скопление гноя в дугласовой ямке, не следует медлить с операцией. Непосредственно перед операцией необходимо позаботиться об опорожнении катетером мочевого пузыря и об очистительной клизме. В настоящее время принято вскрывать гнойник дугла-сова пространства per rectum у мужчин и детей и через задний свод влагалища у женщин. Положение больного на операционном столе, как для операции геморроя. Техника операции состоит в следующем. Под местным, реже общим обезболиванием проводится растяжение сфинктера заднего прохода сначала пальцами, а затем ректальным зеркалом. После этого легко ввести в задний проход влагалищное зеркало. Слизистая прямой кишки протирается шариком, смоченным в спирту. Некоторые хирурги рекомендуют смазать ее 10% раствором новокаина. Еще раз пальцем ориентируются в местоположении участка размягчения. В ряде случаев глазом можно увидеть выпяченную стенку ампулы, покрытую тусклой, покрасневшей, легко кровоточащей слизистой. Строго по средней линии, в установленном пальпацией участке размягчения делается прокол, и в шприц насасывается гной. Не вынимая иглы, осторожно рассекают по ней стенку кишки. Не рекомендуется сразу производить широкий разрез стенки кишки во избежание кровотечения из геморроидальных сосудов. После вскрытия гнойника рану медленно тупо расширяют с помощью пальца и постепенно раскрываемых бран-шей корнцанга. В гнойную полость вводят дренажную трубку, которая фиксируется одним швом к коже промежности. Некоторые хирурги (Э. Гразер, Вельборн и др.) считают введение дренажей не обязательным. У женщин показано влагалищное вскрытие абсцесса. Техника операции сходна с только что изложенной. После введения зеркал и низведения матки кпереди открывается доступ к заднему своду. Производятся пункция, рассечение тканей по ходу иглы, тупое расширение раневого отверстия и введение дренажной трубки. При вскрытии гнойников малого таза могут встретиться некоторые осложнения (повреждение одной из кишечных петель, ранение мочевого пузыря). Иногда бывает кровотечение из стенки прямой кишки. Чтобы уменьшить вероятность кровотечения, следует производить разрез строго по средней линии, где меньше кровеносных сосудов. Можно также воспользоваться гемостатической губкой. Летальных исходов от этих кровотечений обычно не бывает. Послеоперационный период после вскрытия абсцесса дугласо-вой ямки, как правило, проходит гладко. Температура через несколько дней падает до нормальных цифр, выделение гноя прекращается, и больные быстро поправляются. После операции мы назначаем легкую диету, опий для задержки стула на время пребывания в прямой кишке дренажа, антибиотики внутримышечно. Преждевременное сближение краев раны ведет к задержке гноя и возобновлению прежних симптомов заболевания. В таких случаях достаточно тупым путем вновь расширить отверстие в стенке кишки, чтобы обеспечить опорожнение и дренирование гнойной полости и добиться полной ликвидации процесса. Абсцессы дугласова пространства, оставленные без оперативного лечения, часто приводят к тяжелым осложнениям. Нечастым, но наиболее опасным из этих осложнений является прорыв гнойника в свободную брюшную полость с неизбежным развитием разлитого перитонита. Нередко прорыв абсцесса происходит в соседние полые органы и чаще всего в прямую кишку. Клинически такой прорыв характеризуется примесью значительного количества гноя к калу, что большей частью ведет к самоизлечению. Более опасен прорыв гноя в мочевой пузырь, при этом появляется учащенное мочеиспускание и в моче обнаруживается значительная примесь гноя. Прорыв гнойника в мочевой пузырь может привести к тяжелой восходящей инфекции мочевых путей. В литературе описаны отдельные случаи прорыва гноя из дуг-ласова пространства во влагалище, в слепую кишку, а у детей — в область пупка. Уникальным является наблюдение Морисона. У его больной правая фаллопиева труба послужила дренажом, через которую произошла эвакуация гноя из дугласовой ямки в полость матки, и больная выздоровела. Для профилактики абсцессов дугласова пространства необходимо во время операции удаления отростка, особенно при гангренозных и прободных аппендицитах, надежно отграничивать очаг поражения от свободной брюшной полости тампонами, а при наличии гноя тщательно осушить полость брюшины и особенно малый таз от скопившегося эксудата. Легко и быстро удается досуха удалить эксудат или кровь из брюшной полости (особенно из малого таза) с помощью насоса. Осушение всех закоулков полости брюшины салфетками обычно бывает несовершенным и может явиться одной из причин возникновения осумкованных гнойников. Межкишечные, забрюшинные и поддиафрагмальные абсцессы Ограниченные скопления гноя после операции по поводу острого аппендицита встречаются, помимо илеоцекальной области, и в других местах брюшной полости: между кишечными петлями, в забрюшиниом и поддиафрагмальном пространстве. В послевоенный период эти осложнения, по-видимому, стали встречаться редко. За последние годы на 5757 случаев острого аппендицита мы наблюдали лишь 2 больных, у которых после аппендэктомии развился межкишечный гнойник. Больная И., 14 лет, 11/IV 1954 г. оперирована по поводу гангренозного аппендицита через 60 часов после начала заболевания. В брюшной полости был жидкий гной. Аппендэкгомия с погружением культи кисетным швом. Глухой шов с оставлением в брюшной полости трубочки для введения антибиотиков. Послеоперационный период в течение 2 недель протекал своеобразно. При удовлетворительном самочувствии больной и отсутствии жалоб появились резкие изменения в составе крови. Анализ крови от 14/VI: лейкоцитов—18200, юных — 0,5%, палочко-ядерных—35%, сеггментоядерн^гх —52%, лимфоцитов—7%, моноцитов—5,5%; на следующий день — лейкоцитов — 20 200. Температура субфебрильная. 18/IV под наркозом раскрыта вся рана. В брюшной полости гноя нет. Оставлены тампоны. С 21/IV повязка стала промокать гноем с запахом кишечной палочки, в брюшной полости при мягкой брюшной стенке стал прощупываться инфильтрат слева от средней линии и ниже пупка. Картина крови пришла к норме, температура субфебрильная, живот безболезненный; был самостоятельный стул. С 26/IV появились боли в левой половине живота, учащение пульса, повышение температуры до 38,5°, ухудшение состава крови. Заподозрено нагноение инфильтрата. 28/IV повторная операция. Разрез в левой подвздошной области. Найден конгломерат из петель кишечника и сальника, который спаян с париетальной брюшиной в области крыла подвздошной кости рыхлыми спайками. Спайки осторожно разъединены пальцем, после чего в рану стал выделяться густой гной с запахом В. coli. Обнаружена полость 20 X 10 см. Введены тампоны. Дальнейшее- течение без осложнений. Выздоровление. Из этой истории болезни видно, что воспалительный инфильтрат, а в дальнейшем межкишечный абсцесс образовался в значительном отдалении от илеоцекального угла. Клиническая картина начальной фазы формирования межкищечного гнойника обычно выражена не отчетливо. Общее состояние больных в этой стадии страдает мало. О неблагополучии послеоперационного периода свидетельствуют продолжающаяся лихорадка и изменения со стороны крови (лейкоцитоз, сдвиг лейкоцитарной формулы влево) при отсутствии признаков нагноения в самой ране. Вначале при пальпации живота определяется болезненность неясной локализации. С течением времени она концентрируется в той или иной части брюшной полости (иногда вблизи от средней линии, иногда в окружности пупка и даже в левой подвздошной области). Диспептические явления могут отсутствовать. В связи с тем, что процесс развивается в глубине, вначале прощупать ничего не удается. Постепенно воспалительный очаг, увеличиваясь в размерах, достигает брюшной стенки и делается доступным для пальпации в виде плотного и болезненного инфильтрата. Изредка можно заметить выпячивание брюшной стенки. Обычно живот остается мягким, только вблизи абсцесса определяется некоторая резистентность. Симптом Щеткина-Блюмберга, как правило, отсутствует. В некоторых случаях удается определить на месте гнойника зыбление. Обнаружение в брюшной полости воспалительного инфильтрата после аппендэктомии при удовлетворительном общем состоянии больного сперва заставляет держаться выжидательной тактики. Покой, назначение антибиотиков и проведение физиотерапевтического лечения приводят иногда к рассасыванию инфильтрата. При ухудшении же общего состояния пациента и появлении симптомов прогрессирующей интоксикации возникает угроза распространения процесса на всю брюшину, что заставляет решиться на операцию. Если симптомов раздражения брюшины нет, но на основании клинико-лабораторных данных возникает подозрение на образование гнойного очага, то также показано хирургическое лечение. Техника операции зависит от локализации очага и его отношения к передней брюшной стенке. Если гнойник прочно спаялся с париетальной брюшиной, то желательно опорожнить его без вскрытия свободной брюшной полости. Разрез проводится над инфильтратом. После разделения мышечного слоя рекомендуется тупым путем дойти до стенки абсцесса и на месте размягчения вскрыть его. После осушения гнойной полости и осторожного обследования ее пальцем, если необходимо, производится под контролем глаза расширение раны для обеспечения хорошего оттока гноя. В полость вводятся тампоны. Иногда приходится оперировать, не дожидаясь прочного спая-ния гнойника с брюшиной. Тогда вскрывается брюшная полость, вокруг инфильтрата вводятся отграничивающие тампоны и производится вскрытие гнойника. Гной может иногда оказаться в забрюшинном пространстве. В случае перфорации забрюшинно расположенного отростка гной непосредственно проникает в забрюшинное пространство. При ре-троцекальной позиции отростка и образовании периаппендикуляр-ного абсцесса не исключается возможность расплавления заднего листка париетальной брюшины и также перехода воспаления на забрюшинную клетчатку. Появление других забрюшинных абсцессов можно объяснить распространением инфекции из воспаленного отростка по лимфатическим путям к ретроперитонеальным узлам. Самыми характерными признаками забрюшинного гнойника, помимо лихорадочного симптомокомплекса, является болезненность по ходу гребешка подвздошной кости и в пояснице, а также контрактура в тазобедренном суставе. Оперативный доступ к вскрытию забрюшииных гнойников осуществляется разрезом Пи-рогова или косым поясничным разрезом. Более трудными для распознавания и лечения являются гнойники поддиафрагмальной области. Обычно, они располагаются ин-траперитонеально, но встречаются и расположенные внебрюшинно. По статистике К.П. Сапожкова, В. Керте и др., поддиафраг-мальньге абсцессы аппендикулярного происхождения составляют половину всех встречающихся гнойников субдиафрагмального пространства. Частота этих абсцессов по отношению к числу больных острым аппендицитом невелика. Е. Зонненбург отметил их в 1,5% случаев, А. В. Гринберг — в 1%, Б. П. Абрамсон — в 0,2%, Г. Касумов — в 0,05%. За послевоенный период мы не отметили ни одного случая поддиафрагмального абсцесса в связи с острым аппендицитом. Гноеродная инфекция может проникнуть под диафрагму различными путями. Верхушка отростка, которая иногда достигает подпеченочной области, может служить источником образования гнойника. При нормальном расположении отростка инфекция часто распространяется по лимфатическим путям ретроперитонеальной клетчатки или по ходу толстой кишки. В случае появления гнойничков в печени и вскрытия одного из них гной может распространиться в поддиафрагмальное пространство. Иногда после затихающего разлитого перитонита остается ограниченное скопление гноя между печенью и диафрагмой. В распространении инфекции из нижнего в верхний отдел брюшной полости придается значение кишечной перистальтике и присасывающему действию диафрагмы. Диагностика поддиафрагмального абсцесса затруднительна, особенно при малых его размерах и начальных формах. Под-диафрагмальный гнойник после удаления червеобразного отростка развивается исподволь. Далеко не всегда он распространяется на всю правую половину поддиафрагмального пространства, занимая только часть его то ближе кпереди, то кзади или к центру купола печени. Обычно после некоторого светлого промежутка через различные сроки от момента операции вновь возникают симптомы гнойного очага неясной локализации. Боли ощущаются не то в нижнем отделе грудной клетки справа, не то в верхнем квадранте живота. Иногда присоединяется болезненный сухой кашель, вызванный раздражением диафрагмального нерва. На последний симптом впервые указал А. А. Троянов. Затем боли сосредоточиваются в правом подреберье, особенно при глубоких вдохах, нередко отдают в правую лопатку и плечо. Иногда больная сторона грудной клетки отстает в дыхательных движениях. В более выраженных случаях имеется выпячивание подложечной области, сглаженность межреберий. Это существенные симптомы и их надо уметь рано подметить. В далеко зашедших случаях уже при осмотре определяется выпячивание правого «бока» (В. Ф. Войно-Ясенецкий). А. П. Яновская считает одним из ранних признаков поддиафрагмального абсцесса боли при глотании. В некоторых случаях возникает отек нижнего отдела грудной клетки. Живот остается мягким, редко определяется легкое напряжение в области правого подреберья. Печень оттесняется вниз эксудатом, поэтому часто выступает из-под реберного края, но обычно неболезненна. Желтухи не бывает. В редких случаях возникает тошнота, еще реже рвота или икота. Н. И. Гуревич придает большое диагностическое значение симптому Крюкова — болезненности при надавливании на область нижних межреберий, что он считает ранним и почти постоянным признаком. При исследовании грудной клетки определяется притупление в задненижнем ее отделе справа с ослаблением там дыхания и голосового дрожания. Характерно повышение верхней границы печеночной тупости в виде выпуклой кверху дуги. В некоторых случаях поддиафрагмальные гнойники содержат газ — продукт жизнедеятельности гнилостных микробов. Тогда при перкуссии получаются три зоны: нормальный легочный звук переходит на уровне абсцесса в более или менее высокий тимпанит, а затем снова появляется печеночная тупость. Поддиафрагмальный гнойник — тяжелое заболевание; температура при нем высокая, ремиттирующая, часто с ознобами и обильным потоотделением. Имеются изменения крови, соответствующие острому гнойному процессу. Для распознавания поддиафрагмального нарыва большим подспорьем служит рентгенологический метод исследования. При просвечивании грудной клетки довольно рано выявляется высокое стояние диафрагмы, ограничение ее движений или полная ее неподвижность. Наличие газового пузыря с горизонтальным уровнем жидкости под диафрагмой — почти патогномоничный признак субдиафрагмального абсцесса. Решающее значение имеет пробный прокол. Его следует производить под местным обезболиванием в сидячем положении больного с отведенной и высоко поднятой правой рукой. При выборе места для пункции надо руководствоваться данными перкуссии грудной клетки, наиболее выраженной болезненностью при надавливании на межреберные промежутки и данными рентгенологического исследования. Большей частью это место располо- 13* 195 жено го передней или средней подмышечной линии, на уровне девятого и десятого межреберий. Нередко пункцию приходится многократно повторять, прежде чем удастся получить гной. При правильном положении иглы в поддиафрагмальном пространстве она опускается при вдохе и поднимается при выдохе. Рекомендуется направлять иглу тем ниже, чем выше место пункции. Если игла проходит через плевральную полость, то нередко получается двуслойный эксудат: близко от поверхности насасывается из полости плевры прозрачный эксудат (сочувственный плеврит), а из глубины поддиафра-гмального абсцесса — гной. При несвоевременном оперативном лечении гной из-под диафрагмы может прорваться в свободную полость брюшины, в полость плевры, наружу через межреберные промежутки и даже в редких случаях проложить путь в бронхиальное дерево. Для опорожнения поддиафрагмального пространства существует два подхода: чрезплевральный и внеплевральный. При первом методе на месте получения гноя под местной анестезией или общим обезболиванием производится резекция двух ребер (VIII и IX или IX и X) на протяжении не менее 8—10 см. Рана широко раздвигается мощным расширителем. В результате открывается широкий доступ в грудную полость. При заращении синуса или обнаружении гноя в плевральной полости операцию рекомендуют выполнять одномоментно. Если спаивания плевральных листков нет, то в целях предохранения плевральной полости от инфицирования рекомендуют пришить реберную плевру и все ткани реберного ложа к диафрагме в области предполагаемого ее разреза. Линия швов должна по возможности герметично отделить плевральную полость. Лучше все-таки операцию разделить на два этапа: в первый сеанс ограничиться подшиванием диафрагмы и введением тампонов; второй этап операции, состоящий в рассечении диафрагмы и дренировании поддиафрагмаль-ного пространства, можно выполнить через несколько дней после образования плевральных сращений и устранения опасности тотальной эмпиемы плевры. Внеплевральные доступы к поддиафрагмальному пространству имеют несомненные преимущества перед внутриплевраль-ными. Опорожнение поддиафрагмадьных абсцессов без вскрытия полости плевры лучше переносится больными, устраняет опасность гнойного плеврита и не оставляет тяжелых плевральных сращений. Поэтому при малейшей возможности следует пользоваться внеплевральными способами оперативного лечения гнойников поддиафрагмального пространства1 . Для операции можно рекомендовать доступ А. В. Мельникова.Поддиафрагмалъные гнойники относятся к тяжелым осложнениям острого аппендицита, дававшим до применения антибиотиков высокую летальность (до 30—40%). В настоящее время это опасное осложнение встречается редко и излечивается гораздо лучше, чем прежде. 1 1 См, Краткий курс оперативной хирургии под ред. В. Н. Шевкуненко и А, Н. Максименкова. Л., 1951, стр, 403—404. |
