КЛИНИЧЕСКАЯ АНГИОЛОГИЯ том 2-351-449. Стратегия и тактика комплексно
 Скачать 1.4 Mb. Скачать 1.4 Mb.
|
|
27* 419 нередко наблюдается у лиц, работающих с поднятыми кверху руками, и при неправильном положении руки во время сна, наркоза. При этом плечевое сплетение растягивается и травмируется о малую грудную мышцу, которая также прижимает подмышечную артерию и вену к головке плечевой кости. Возникают парестезии, боль, легкие парезы и цианоз кожных покровов кисти. Наличие гиперабдукционного синдрома подтверждает клиническая проба (рис. 7.93): при отведении и поднимании руки вверх исчезает или ослабляется пульсация на лучевой артерии и появляется систолический шум под ключицей [Adamski, 1974]. При опускании руки симптоматика исчезает. Дифференциальная диагностика. Различные варианты компрессии сосудисто-нервного пучка при выходе его из грудной клетки в большинстве случаев имеют схожие клинические проявления, поэтому главная задача дифференциальной диагностики — определение уровня компрессии с 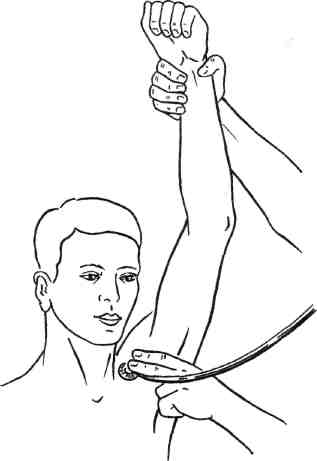 Рис. 7.93. Гиперабдукционный синдром. 420 помощью различных диагностических проб. Для шейного ребра типична проба Адсона: в положении больного сидя определяют пульсацию на лучевой артерии, аускультируют надключичную область; затем больной делает глубокий вдох, поднимает голову и наклоняет ее в сторону больной конечности. При наличии компрессии пульс на лучевой артерии исчезает или ослабевает, в надключичной области появляется систолический шум. Выявление шейного ребра при рентгенологическом исследовании подтверждает диагноз. Тесты, позволяющие выявить ре-берно-ключичный синдром: Фальконера—Ведделя: исчезновение пульса на лучевой артерии и онемение руки возникают при отведении плеча и опускании его вниз; больной держит плечи под углом 90° и в положении отведения и наружной ротации рук и регулярно сжимает и разжимает кисть в течение 3 мин. При наличии синдрома компрессии рано возникают тяжесть и усталость в руке, боль в трапециевидной мышце и мышцах плеча, потеря силы в кисти, парестезии пальцев. Постепенно плечевой пояс опускается, и рука падает, как плеть (до истечения 3 мин); болезненность, парестезии, поб-леднение и усталость в руке, систолический шум в подключичной области возникают при опущенном плече и смыкании рук сзади в замок или в положении по стойке "смирно". Рентгенологическое исследование в большинстве случаев выявляет высокое стояние I ребра. Основанием для диагностики ска-ленус-синдрома являются результаты следующих проб: проба Адсона — уменьшение или исчезновение пульса при глубоком вдохе, поднимании подбородка и повороте головы к обследуемой стороне; проба с отведением [Tagariello P., 1962; Larg E.R., 1967] — уменьшение или исчезновение пульсации на лу- чевой артерии при вытягивании рук, согнутых в локтевых суставах под прямым углом вверх, или при повороте головы в больную и противоположную стороны в горизонтальном положении рук; • проба Ланге — снижение арте риального давления на 20—30 мм рт.ст. при пробе Адсона или пробе с отведением. Выявление синдрома малой грудной мышцы облегчают следующие тесты: • при абдукции и поднимании больной руки или отведении плеча пульс на лучевой артерии исчезает. Проба Адамски демонстративна для гиперабдукционного синдрома: при отведении и поднимании руки вверх наблюдаются исчезновение или ослабление пульсации на лучевой артерии и появление систолического шума, который выслушивается под ключицей. При опускании руки симптоматика исчезает. Перечисленные диагностические пробы в сочетании с ультразвуковой допплерографией, чрескожным измерением напряжения кислорода, термографией и ангиографией обычно более объективны и информативны. Нейрососудистые компрессионные синдромы плечевого пояса в первую очередь необходимо дифференцировать с болезнью Рейно. Преимущественно болезнь Рейно наблюдается у женщин молодого возраста. Типичные изменения кожных покровов кисти, приступообразные вазомоторные реакции под влиянием холода или эмоционального возбуждения, симметричное поражение обеих конечностей свидетельствуют в пользу болезни Рейно. При компрессионном синдроме поражение чаще одностороннее, ухудшение обычно связано с определенным положением конечности, ношением тяжестей; выявляются неврологические расстройства, а также локальные анатомические признаки компрессии с помощью специальных клинических проб. Диагностика усложняется в поздних ста- диях болезни Рейно, когда возникают трофические изменения кожи ногтевых фаланг вследствие облитерации артерий пальцев. Нередко нейрососудистые компрессионные синдромы приходится дифференцировать от поражения артерий малого калибра у лиц, работающих с вибрационными приборами, а также при терминальном артериите, наблюдающемся у женщин 40— 60 лет. Необходимо исключить облитери-рующий атеросклероз, болезнь Бюргера, синдром дуги аорты. Решающее значение для правильной диагностики имеет ангиографическое исследование. Сходные с нейроваскулярными синдромами клинические проявления наблюдаются при неврите плечевого сплетения, шейном спонди-лезе, выпадении шейных позвонковых дисков, опухолях позвоночника, плечевом периартериите. Диагностическое значение имеют следующие данные: при неврите — выявление источников хронической интоксикации (алкоголизм, работа с солями тяжелых металлов); при спондилоарт-розе — ограничение подвижности, усиление напряжения мышц шеи, рентгенологические изменения позвонков; при выпадении межпозвоночного диска — появление симптомов после травмы, усиление боли при кашле, движениях и ночью; при плечевом периартериите — локальная болезненность и наличие рентгенологических признаков. В этих случаях необходимы дополнительные неврологические и ортопедические исследования. Лечение. Выбор метода лечения зависит от клинических проявлений и причины компрессии сосудисто-нервного пучка. Если симптомы болезни выражены слабо и ограничиваются преходящей парестезией и дискомфортом в верхних конечностях, больному обычно достаточно предохраняться от факторов внешней среды, провоцирующих обост- 421 рение болезни. В ряде случаев целесообразно назначить анальгетики, сосудорасширяющие, седативные средства в сочетании с новокаиновыми блокадами и физиотерапией — электрофорезом, диатермией, ультразвуком. Раннее выявление синдрома компрессии и своевременно начатое лечение дают больше шансов на успех. Тучным больным рекомендуется похудеть, часто лежать на животе со свисающими по бокам руками. Если установлен профессиональный фактор компрессии, целесообразно рациональное трудоустройство. Лекарственное лечение: витамины группы В, прозерин, галантамин, дибазол. Необходим специальный комплекс гимнастических упражнений. При безуспешности проведенного комплекса лечебных мероприятий показано хирургическое лечение. Бессонница, снижение функции кисти, слабость в руке, ограничение профессиональной деятельности также являются показанием к операции. Оперативное лечение. Показания к хирургическому лечению нейровас-кулярных синдромов шеи и плечевого пояса могут быть абсолютными (органические изменения со стороны артерии — окклюзия, стеноз, постстенотическая аневризма; стойкий болевой синдром) и относительными (длительная, не менее 6 мес, и безуспешная консервативная терапия, положительное, даже кратковременное, действие новокаиновой блокады передней лестничной мышцы). Хирургическое лечение показано больным с точно установленной локализацией компрессии сосудисто-нервного пучка. Оправданным считается превентивное хирургическое вмешательство. В любом случае оперировать следует своевременно, до развития органических изменений сосудов и тромбоэмболических осложнений. Операции на сосудах выполняют по общим принципам, но с обязательной декомпрессией сосудисто-нервного пучка. Скаленотомия. Положение боль- ного на спине с валиком под лопатками, голова несколько повернута в противоположную сторону. Проводят разрез над ключицей от грудиноклю-чичного сочленения на всем ее протяжении. Пересекают подкожную мышцу, поверхностную и среднюю фасции шеи, а также ключичную ножку кивательной мышцы несколько выше ключицы. Затем пересекают поперечную вену шеи или наружную яремную вену. Разделяют клетчатку в латеральном треугольнике шеи и в глубине медиальной части его кзади от кивательной мышцы обнаруживают переднюю лестничную мышцу. Вверху вдоль наружного края мышцы, а внизу по медиальному ее краю проходит диафрагмальный нерв, который отводят. Мышцу пересекают послойно по передней поверхности до заднего апоневротического листка у места прикрепления ее к ребру. Циркулярно выделяют подключичную артерию. Признаками ее компрессии являются перегиб или сужение артерии, наличие аневризмати-ческого расширения в дистальной части. Артерия может быть тесно сращена с апоневротическим листком, который необходимо отделить от артерии и пересечь. При этом может быть выявлен соединительный тяж (рудимент шейного ребра), который также пересекают. Пересеченная лестничная мышца может вновь прикрепляться к I ребру и образовывать рубцовые сращения, что приводит к рецидивам. Поэтому многие хирурги отказались от скале-нотомии в чистом виде и отдают предпочтение трансаксиллярной резекции I ребра [Султанов Д.Д., 1996]. При костно-клавикулярном синдроме и скаленус-синдроме операцией выбора является трансаксилляр-ная резекция I ребра с резекцией передней и средней лестничных мышц, фибромускулярных тяжей между передней и средней лестничными мышцами, артериолизом и флеболи-зом. Преимущества подобной операции определяются рядом факторов: 422 при удалении I ребра устраняется устойчивый спазм передней и средней лестничной мышц; в поднятом положении руки часто остается компрессия сосудистого нервного пучка между I ребром и ключицей, но если ребро удалено, компрессионный фактор устраняется; при обычной скаленотомии лестничная мышца за счет Рубцовых тканей может вновь прикрепляться к I ребру с естественным рецидивом заболевания в 60 %, при удалении I ребра опасность рецидива исключается; после резекции I ребра хирург может видеть весь сосудисто-нервный пучок, что позволяет устранить все аномальные фибромускулярные тяжи; малотравматичный доступ; при необходимости легковыполнимы реконструкция сосудов и шейно-грудная симпатэктомия. При спастической артериальной недостаточности целесообразна одновременная грудная симпатэктомия. Техника операции трансаксилляр-ной резекции I ребра. Больной лежит на здоровом боку, его руку фиксируют в приподнятом положении. Поперечный разрез длиной 10—12 см проводят по ходу III ребра в под-крыльцовой области от латерального края большой грудной мышцы до переднего края широкой мышцы спины. Следует максимально щадить переднюю ветвь межреберно-плечевых нервов, так как ее травма вызывает длительную послеоперационную боль. После пересечения передней лестничной мышцы у места ее прикрепления к I ребру осторожно выделяют подключичную артерию и вену, впереди которой пересекают реберно-ключичную мышцу. Под контролем пальцев левой руки осторожно, чтобы не повредить плечевое сплетение, распатором выделяют I ребро. После отсечения средней лестничной мышцы от задней поверхности I ребра пересекают мышцу между I и II ребрами, не повреждая плевры. Ребро I резецируют вместе с надкостницей максимально близко к поперечному отростку, чтобы избежать в дальнейшем сдавления плечевого сплетения на уровне тела I грудного позвонка. Переднюю лестничную мышцу максимально натягивают и резецируют. Техника операции шейно-грудной симпатэктомии. После резекции III ребра трансаксиллярным доступом тупо отслаивают париетальную плевру. Медиально в области ее купола, кпереди от поперечного отростка VII шейного позвонка находится звездчатый узел. Две верхнемедиальные ветви, которые участвуют в иннервации гладкой мускулатуры глазного яблока, век и глазницы, оставляют. Все остальные ветви пересекают и резецируют. Удаляют также симпатические узлы Тh1, Тh2. Пересечение и резекция малой грудной мышцы. Вначале пересекают волокна плечевой порции большой грудной мышцы, затем выделяют и иссекают головку малой грудной мышцы, крепящуюся у клювовидного отростка. Результаты операции: в отдаленные сроки после декомпрессивных операций, по данным различных авторов [Султанов Д.Д., 1996; Devin R. et al., 1976], у 86,5—88 % больных наблюдаются отличные и хорошие результаты. Синдром запястного канала обусловлен компрессией срединного нерва и лучевой артерии в запястном канале (рис. 7.94). Сдавление сосудисто-нервного пучка в этом месте происходит за счет гипертрофированной поперечной связки ладони, натянутой между лучевым и локтевым возвышениями запястья. В норме срединный, лучевой нервы и лучевая артерия не подвергаются сдавлению в карпальном канале и движения сухожилий не нарушают их функций. В условиях компрессии наступают изменения в ветвях нервов и стенке артерии. Причиной возникновения синдрома могут служить длительная трав-матизация или однократная травма, остеоартрозы лучезапястного сустава 423  Рис. 7.94. Сдавление нейрососудистого пучка в канале запястья. 1 — локтевой нерв; 2 — гороховидная кость; 3 — анастомотическая ветвь локтевого и срединного нерва; 4 — короткий сгибатель большого пальца; 5 — поперечная связка ладони; 6 — локтевая артерия; 7 — срединный нерв. или глубокие ганглии сгибателей. Установлена также связь синдрома с беременностью, амилоидозом, ревматоидным артритом, гипотиреозом и подагрой. Синдром запястного канала наблюдается также у людей, занимающихся тяжелым физическим трудом. Развивающийся при этом тендо-вагинит сухожилия сгибателей приводит к сужению канала и к сдавлению сосудисто-нервного пучка. Заболевание чаще наблюдается у женщин. Клиническая картина. Характерно превалирование неврологической симптоматики. Жалобы больных в большинстве случаев сводятся к па-рестезиям в области большого, указательного, среднего и половины безымянного пальцев руки, которые появляются после (но не во время) быстрой работы руками. Реже наблюдается боль в запястье, иррадии-рующая проксимально вплоть до плечевого сустава. Наиболее типич- ное проявление синдрома — нарушение сна вследствие парестезии. Больные несколько раз просыпаются, вынуждены опускать, встряхивать и растирать руки, что уменьшает парестезии. При длительном заболевании развиваются слабость и гипотрофия большого возвышения ладони, изменяется цвет пальцев (цианоз на больной руке). Признаки органического поражения лучевой артерии при синдроме запястного канала практически не встречаются. При подозрении на этот синдром показаны следующие пробы: ▲ проба Тинеля: кисть находится в выпрямленном положении, врач кончиком пальца постукивает по поперечной связке запястья. Проба считается положительной, если в зоне иннервации срединного нерва возникают парестезии; ▲ проба Фалена: тыльные поверхности обеих кистей соприкасаются друг с другом, кисти максимально согнуты, пальцы направлены вниз. В этом положении удерживают кисти в течение 60 с; проба считается положительной при появлении парестезии в зоне иннервации срединного нерва; ▲ сгибание кисти в течение 2 мин резко усиливает симптоматику. Синдром запястного канала необходимо отдифференцировать от добавочного шейного ребра, скаленус-синдрома, реберно-ключичного синдрома. Для последних характерны ночные онемения IV и V пальцев левой руки у спящих на правом боку, продолжительное течение с ремиссиями и затуханием этих ощущений по прошествии ряда лет, отсутствие очаговой неврологической симптоматики. Лечение зависит от тяжести заболевания. В легких случаях достаточно покоя и наложения специальной лонгеты на ночь, предохранения от факторов внешней среды, провоцирующих обострение болезни. В ряде случаев назначают анальгетики, транквилизаторы и мышечные релаксан- 424 ты. Раннее выявление синдрома компрессии и своевременно начатое лечение дают больше шансов на его успех. Если установлен профессиональный фактор компрессии, целесообразно сменить профессию. Лекарственное лечение: витамины группы В, прозерин, галантамин, дибазол. Используют специальный комплекс гимнастических упражнений. Эффективно введение кортикостероидов в запястный канал. Обычно инъекции дают лишь временный эффект, и их приходится повторять. В запястный канал нельзя вводить местные анестетики. Техника инъекций: ладонь больного направлена вверх, кисть слегка разогнута. Определяют положение сухожилия длинной ладонной мышцы и пульсацию локтевой артерии. На 2,5—3 см проксимальнее поперечной кожной связки запястья между сухожилием длинной ладонной мышцы и локтевой артерией вводят и продвигают иглу в дистальном направлении параллельно сухожилиям и нерву под углом 5° к поверхности кожи. Игла должна пройти под поперечную связку запястья и попасть в запястный канал. В канал вводят 1 мл раствора кортикостероида (гидрокортизона). После удаления иглы больной в течение 2 мин сгибает и разгибает кисть. Показаниями к хирургическому лечению являются органические изменения артерии (окклюзия, стеноз, постстенотическая аневризма), стойкий болевой синдром и длительная (не менее 6 мес) и безуспешная консервативная терапия, положительное (даже кратковременное) действие блокады запястного канала. Бессонница, снижение функции кисти, слабость в руке, ограничение профессиональной деятельности также служат показаниями к операции. Операциями выбора являются рассечение поперечной связки, невро-лиз срединного и локтевого нервов и периартериальная симпатэктомия. При каузалгиях невролиз малоэф- фективен. В этом случае выполняют резекцию поврежденного участка нерва с последующим сшиванием. Это допустимо только при полном выпадении функции нерва. В случае вовлечения в рубцовый процесс лучевой артерии, при наличии ее окклюзии и симптомов артериальной недостаточности производят реконструкцию артерии. 7.20.3. Синдром позвоночного нерва и позвоночной артерии Позвоночная артерия окружена хорошо развитым нервным сплетением, составной частью которого является позвоночный нерв, представляющий собой самостоятельное анатомическое образование. Его раздражение вызывает спазм сосудов вертеброба-зилярной системы. В настоящее время доказано, что ишемический компонент поражения позвоночной артерии при этом синдроме отступает на второй план перед симптомами ирритации позвоночного нерва [Ки-первас И.П., 1985]. Рассматриваемый симптомокомп-лекс чаще выявляется у женщин в возрасте 30—50 лет, профессия которых связана с вынужденным положением головы. Клинически выделяют начальную, развернутую и выраженную стадии синдрома. Начальная стадия часто просматривается и выявляется на основании анамнестических данных. Она моносимптомна. Чаще всего это головная боль и головокружение, иногда диффузная боль в шее или головная боль, начинающаяся в затылке и распространяющаяся на половину головы. Наиболее типична развернутая стадия. Она имеет следующие проявления: • боль в шее или затылке, чаще односторонняя, постоянная или приступообразная с иррадиацией в зоне иннервации большого затылочного нерва. Точка нерва, как правило, болезненная; 425 гемикраническая головная боль, чаще приступообразная, связанная с болью в шее; алгическая точка позвоночной артерии и нерва, которая находится на передней поверхности шеи в ее средненижней трети по внутреннему краю кивательной мышцы, что соответствует сонному бугорку. При надавливании на эту точку возникает боль, отдающая в голову, одновременно усиливается головная боль, появляется тошнота; кохлеовестибулярные нарушения (отмечаются у половины больных): легкие головокружения, тошнота, рвота, шум в ушах, пошатывание при ходьбе; зрительные расстройства: мелькание мушек перед глазами, затуманивание зрения; гипестезия в виде полукапюшона или полукуртки; признаки поражения черепных нервов: легкие центральные парезы лицевой мускулатуры и языка, легкие периферические парезы мышц глазного яблока в виде нарушений конвергенции, анизокории, птоза. Отмеченные изменения указывают на то, что наряду с раздражением позвоночного нерва у больных имеется дисциркуляция в бассейне позвоночных артерий с развитием картины вертебробазилярной недостаточности. Выраженная стадия синдрома менее изучена. Она обычно наступает через 5—10 лет после начала заболевания. Клиническая картина характеризуется гемикраниями, связанными с болью или начинающимися болями в шее с частой иррадиацией в глаз. Выявляется алгическая точка, отмечаются гипестезии в виде полукапюшона и полукуртки на фоне корешковой гипестезии, а также ипси-латеральный парез руки или легкий гемипарез. Выделяют также варианты без органических поражений (преобладание признаков ирритации нерва) и с органическими поражениями позво- ночной артерии. Поражения позвоночной артерии могут быть различными: стеноз устья, патологическая извитость, гипоплазия одной позвоночной артерии, тромбоз устья, отклонение артерии на уровне остеофита, спазм позвоночной артерии. Рентгенологически, как правило, определяется умеренный остеохондроз шейного позвоночника. При реоэнцефалографии выявляются изменения в бассейне позвоночной и внутренней сонной артерий. При поворотах головы в сторону асимметрия больше выражена в окципитомастоидальных отведениях. Обращает на себя внимание тот факт, что признаки нарушений венозного оттока более чем в 3 раза чаще встречаются на здоровой стороне. На патогенетическую роль позвоночных артерий указывает то, что при РЭГ экстракраниальные влияния в окципитомастоидальных отведениях на стороне поражения встречаются в 2 раза чаще, чем на здоровой, а во фронтомастоидальных отведениях этого не наблюдается. Лечение. Консервативная терапия показана в начальной и развернутой стадии синдрома. Она включает ортопедические мероприятия (вытяжение при помощи специальных столов, приставок, воротников, головодер-жателей), новокаиновые паравертеб-ральные блокады, медикаментозное лечение (вегетотропные, сосудорасширяющие, седативные препараты), физиотерапию (электрофорез, синусоидальные модулированные токи, магнитотерапия, ультразвук, индук-тотермия). Хирургическое лечение. Показания: выраженная стадия синдрома позвоночного нерва и позвоночной артерии с преобладанием поражения позвоночного нерва без органических изменений позвоночной артерии; сочетанные формы выраженного синдрома позвоночного нерва и позвоночной артерии со скаленус-синдромом; 426 • длительное безуспешное консервативное лечение (не менее 6 мес). Доступ к позвоночному нерву осуществляется в области его отхожде-ния от звездчатого узла, где он расположен экстравертебрально. Кожный разрез проводят по латеральному краю кивательной мышцы от средней ее трети до ключицы. Пересекается подкожная мышца, выделяется и пересекается латеральная ножка кивательной мышцы, подъязычно-лопаточная мышца отодвигается, выделяется диафрагмальный нерв, резецируется передняя лестничная мышца. Обнажается позвоночная артерия до входа в позвоночный канал. Позвоночный нерв обнаруживается рядом с артерией. Он представлен одним или двумя стволиками, которые резецируются. 7.20.4. Нейроваскулярные синдромы нижних конечностей Синдром грушевидной мышцы (пири-формис-синдром) складывается из поражения самой грушевидной мышцы и сдавления седалищного нерва и нижней ягодичной артерии (рис. 7.95). Клинику часто определяет взаимоотношение указанных мышц и нерва. Волокна грушевидной мышцы, начинаясь от передней поверхности крестца, через большое седалищное отверстие идут к верхушке большого вертела. Грушевидная мышца разделяет большое седалищное отверстие на надгрушевидное и подгрушевид-ное, при этом грушевидная мышца отделяет верхний ягодичный сосудисто-нервный пучок (одноименные артерия, вена и нерв) от нижнего ягодичного, в котором проходят внутренние половые сосуды, половой, седалищный и задний кожный нервы. Грушевидная мышца окружена собственным фасциальным влагалищем, а со стороны таза выстлана еще и париетальной фасцией. Фасциаль-ные футляры грушевидной мышцы имеют две пластинки, между которыми имеются фасциальные отроги 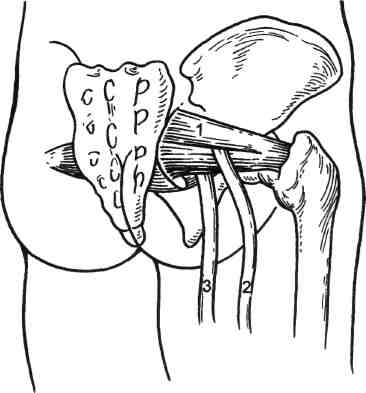 Рис. 7.95. Синдром грушевидной мышцы. — расщепление грушевидной мышцы на два брюшка, высокое деление седалищного нерва; — малоберцовый нерв; 3 — болынеберцовый нерв. и рыхлая клетчатка. Париетальная фасция также состоит из 2 пластинок. Одна из них — пристеночная — рыхлая, другая имеет плотное, иногда апоневротическое строение. Грушевидная мышца в местах прикрепления и фиксации к костям не имеет фасций, она непосредственно вплетается в ткань надкостницы. Такой способ прикрепления мышцы, возможно, служит предпосылкой возникновения в этих местах дистрофических изменений при спазмах мышц. Особенности строения грушевидной мышцы (расщепление мышцы на два брюшка, снабженных выраженными сухожилиями) и топографии (высокое деление седалищного нерва, прохождение заднего кожного нерва между сухожилиями двух брю-шек, расположение седалищного нерва между хорошо развитым сухожилием грушевидной мышцы и крест-цово-остистой связкой) могут создать предпосылки для функционального разобщения внутри- и внетазовых ее частей, что играет определенную роль в патогенезе синдрома. Все пе- 427 речисленные изменения могут способствовать сдавлению седалищного нерва и внутренних половых сосудов в подгрушевидном отверстии патологически измененной мышцей. Среди причин, приводящих к поражению мышцы, выделяют рефлекторный спазм вследствие поражения поясничного и крестцового отделов позвоночника, травму, воспалительные процессы, артроз тазобедренного сустава. Клиническая картина синдрома грушевидной мышцы характеризуется преобладанием неврологического компонента над сосудистым. Неврологическая симптоматика состоит в болевом синдроме. Боль локализуется в ягодичной области, иррадиирует в поясницу, ногу; как правило, боль имеет ноющий характер. Часто болевой синдром сопровождается преходящими парестезиями, которые ощущаются в основном в зоне иннервации седалищного нерва (зябкость, чувство ползания мурашек, покалывание, онемение, одеревенение). У половины больных изменение чувствительности может наблюдаться в областях, выходящих за зону корешка или седалищного нерва (в виде широкого лампаса). Характерные симптомы — диффузная слабость больной ноги, понижение тонуса и гипотрофия ягодичных, разгибателей и приводящих мышц бедра, мышц голени. Среди трофических нарушений наиболее часто встречается гиперкератоз. У части больных, кроме неврологического компонента, может присутствовать и сосудистый. Для него характерны снижение пульса на артериях стопы, влажность ноги (особенно стопы), изменение цвета больной конечности (цианоз или бледность), снижение кожной температуры. Грубых сосудистых и трофических расстройств при этом синдроме не наблюдается. Диагноз основывается на детальном сборе жалоб, анамнезе, осмотре больного и проведении ряда клинических проб. Важны неврологичес- кие тесты: напряжение грушевидной мышцы при пальпации (при наружной пальпации в глубине ягодичной области грушевидная мышца определяется в виде ограниченного тяжа или валика различной плотности), болезненность капсулы крестцово-под-вздошного сочленения, болезненность внутренней поверхности большого вертела бедра, снижение коленного рефлекса, положительный симптом стволового ишиаса Бехтерева (боль в подколенной ямке при форсированном прижатии колена больного, лежащего на спине, к постели) и симптом Гроссмана (при ударе молоточком по поясничным позвонкам или по средней линии крестца возникает сокращение ягодичных мышц на стороне пораженной грушевидной мышцы). Для синдрома грушевидной мышцы наиболее типичен симптом приведения бедра и вращения ноги: пассивное приведение ноги с ротацией ее внутрь. Для исключения натяжения седалищного нерва бедро приводят при согнутой в коленном суставе ноге. С целью дифференциальной диагностики используют блокаду патологически измененной мышцы раствором новокаина. Для инфильтрации грушевидной мышцы иглу вводят до ощущения препятствия от плотной крестцово-остистой связки, после чего иглу извлекают на 0,5 см и вводят 10 мл 0,5 % раствора новокаина. Обычно через 10—20 мин уменьшаются боль и зябкость ноги, она теплеет, что подтверждает наличие пи-риформис-синдрома. Консервативная терапия является основным методом лечения. Ее основу составляет сочетание ортопедических, физиотерапевтических мероприятий и лекарственной терапии. Для лечения применяют локальные воздействия (блокады, иглотерапия, электропунктура), ортопедические методы (специальные укладки и вытяжения), лекарственное лечение (витамины группы В, прозерин, га-лантамин, дибазол), физиотерапию 428 (электрофорез, магнитотерапия, ультразвук), массаж, ЛФК. Показаниями к хирургическому лечению являются выраженная стадия синдрома, длительная безуспешная консервативная терапия. Техника операции. Положение больного на животе или здоровом боку. Разрез кожи кзади от передневерх-ней подвздошной ости проводят книзу впереди большого вертела, затем продолжают на бедро по ягодичной складке (доступ Гагена—Торна— Радзиевского). После рассечения кожи, подкожной жировой клетчатки и поверхностной фасции обнажают широкую фасцию и сухожилие большой ягодичной мышцы. Надсекают собственную фасцию и сухожилие большой ягодичной мышцы над большим вертелом, затем разрез ведут через верхний и нижний края большой ягодичной мышцы; кожный мышечный лоскут отворачивают кнутри, обнажают седалищный нерв и грушевидную мышцу, которую резецируют. Подколенный синдром обусловлен наличием широкого и короткого пластинчатого тяжа фасции, соединяющей собственное фиброзное влагалище бедренной артерии и переднюю стенку межфасциального ложа на уровне бедренно-подколенного канала в нижней трети бедра. Вследствие этого в нижней трети бедра артерия, вена и n.tibialis очень тесно прижимаются к плотной малоподвижной апоневротической пластине, что приводит к нарушению их функции. Подколенный синдром чаще встречается в молодом возрасте у лиц физического труда и в большинстве случаев возникает после поднятия тяжестей и физической нагрузки. В клинической картине превалируют артериальная или венозная недостаточность и неврологическая симптоматика. Для подколенного синдрома типична спонтанная и отраженная боль в подколенной области, в голени и бедре на стороне поражения. Интенсивность болей зависит от движений в коленном суставе. Наряду с болевым синдромом отмечаются преходящие парестезии в ноге, усиливающиеся при движении. Стойкий болевой синдром заставляет больных щадить коленный сустав, что может привести к его контрактуре. Важным признаком подколенного синдрома является отек подколенной ямки. Артериальная и венозная недостаточность, имеющие острый или хронический характер, часто доминируют в клинической картине. Острая артериальная недостаточность может быть обусловлена стойким спазмом подколенной артерии в межфасци-альном ложе, ее тромбозом или эм-болиями в дистальное артериальное русло. В этом случае клиническая картина характеризуется внезапной сильной болью, бледностью кожных покровов ноги, нарушением чувствительности (парестезии и гипестезии) с исчезновением сначала тактильной, а затем и болевой чувствительности, отсутствием пульса, запустеванием поверхностных вен, параличом конечности в поздних стадиях. Хроническая артериальная недостаточность развивается при постепенном сужении просвета артерии. Проявляется в ранних стадиях перемежающейся хромотой, зябкостью, похолоданием, онемением, в поздних — болью в покое, снижением мышечной силы, язвенно-некротическими изменениями. Венозная недостаточность также может иметь острые или хронические проявления. При остром тромбозе подколенной или глубоких вен голени отмечаются типичные симптомы: боль в голени, отек, местное повышение температуры, болезненность при пальпации голени, положительный симптом Хоманса (боль при тыльном сгибании стопы). Хроническая венозная недостаточность проявляется отеками голени и может быть обусловлена остаточными явлениями перенесенного острого тромбофлебита глубоких вен и постоянной компрессией подколенной вены. 429 При объективном обследовании, как правило, выявляются уплотнение головок и болезненность в точках прикрепления трехглавой мышцы бедра и полусухожильно-полуостистой мышцы. Несколько реже наблюдаются симптом стволового ишиаса Бехтерева, диффузное понижение тонуса мышц ноги и снижение ахиллова рефлекса. Определение пульсации, ультразвуковое (УЗДГ, дуплексное сканирование), рентгеноконтрастное исследование артерий и вен, измерение транскутанного напряжения кислорода на стопе дают информацию о состоянии сосудов и выраженности ишемии. Характерных диагностических проб при подколенном синдроме нет. В 20 % случаев может быть положительным симптом закручивания голени: при резком приведении голени с попыткой поворота ее и стопы внутрь ослабевает пульс на артериях стопы и подколенной артерии. Лечение подколенного синдрома хирургическое. Оперативные вмешательства в большинстве случаев выполняют в запущенных стадиях заболевания (окклюзии подколенной артерии или артерий голени), что является прямым показанием к реконструктивным операциям на сосудах. При отсутствии окклюзирующих поражений сосудов и доказанном подколенном синдроме используют пери-артериальную симпатэктомию подколенной артерии, флеболиз подколенной вены. Техника операции. Положение больного на животе, конечность слегка согнута в коленном суставе. Проводят продольный разрез кожи, подкожной клетчатки и поверхностной фасции длиной 10—12 см; отступив от срединной линии кнаружи, рассекают собственную фасцию и по проекции обнажают большеберцовый нерв. Глубже и кнутри от нерва выделяют подколенную вену, под которой располагается одноименная артерия, отделенная от сумки коленного сустава жировой клетчаткой. Выделяют под- коленную артерию и вену из фиброзного влагалища на всем протяжении раны, выполняют периартериальную симпатэктомию. Результаты лечения в ближайшие и отдаленные сроки благоприятные. |
