КЛИНИЧЕСКАЯ АНГИОЛОГИЯ том 2-351-449. Стратегия и тактика комплексно
 Скачать 1.4 Mb. Скачать 1.4 Mb.
|
|
7.19.7. Акроцианоз Впервые термин "акроцианоз" применен G.B.Czoeg, описавшим в 1896 г. под таким названием одну из форм первичного расстройства тонуса периферических сосудов. Сущностью заболевания является синюшная окраска преимущественно дистальных частей тела, обусловленная повышением уровня восстановленного гемоглобина в крови пораженных венул и капилляров в зоне локализации патологического процесса. Акроцианоз встречается, как правило, в юношеском возрасте, одинаково часто у лиц мужского и женского пола. Редко акроцианоз наблюдается в пре- и постклимактерическом периоде. В возникновении болезни основное значение придают двум факторам — эндокринным расстройствам и Холодовым воздействиям. Роль дискриний подтверждается тем, что развитие заболевания приходится на период гормональной перестройки организма. Патофизиологической основой акроцианоза является атонически-гипертонический синдром, проявляющийся повышенным тонусом арте-риол и снижением тонуса, расширением венул кожи и венозной части капилляров, что приводит к замедлению ее оттока при сохраняющемся или повышенном потреблении кислорода тканями. Это приводит к за- 406 стойному полнокровию и удлинению контакта оксигемоглобина с тканями, что проявляется их синюш-ностью. Существует также другая точка зрения, согласно которой в патогенезе акроцианоза имеет значение образование артериоловенулярных анастомозов на уровне прекапилля-ров. При гистологическом исследовании в пораженной области обнаруживают обходные артериоловенулярные сообщения и микроангиодистонии, вызывающие застой крови в венозных капиллярах. В результате в коже кистей или стоп у таких больных в отличие от здоровых лиц недостаточен согревающий поток крови и она быстро охлаждается. Кожа теряет способность удерживать собственное тепло и следует за внешней температурой. Клиническая картина акроцианоза заключается в появлении симметричной, болезненной синюшности, в основном на кистях и стопах при их опускании и невысокой температуре окружающего воздуха. Редко такая же синюшность появляется на носу и ушных раковинах. Ткани пораженных областей пастозны, выражен гипергидроз. В тепле и при поднимании конечностей цианоз исчезает, а под воздействием холода усиливается. Иногда синюшность распространяется на голени. Описаны варианты охлаждения и цианоза кожи по типу "холодных чулок" или "холодных перчаток". Характерно, что цианоз усиливается во время менструаций и всегда исчезает у женщин при беременности. Больные акроцианозом страдают повышенной зябкостью. Со временем кожа утрачивает эластичность, становится легко ранимой, нарушается ее чувствительность. Диагностика. Важнейшими отличительными признаками акроцианоза являются поражение только мелких сосудов; отсутствие сосудистых приступов; провоцирование цианоза Холодовыми раздражителями; отсутствие болей и каких-либо признаков нарушения магистрального кро- вообращения в конечностях. У многих больных полностью отсутствуют трофические расстройства. Главным дифференциально-диагностическим отличием акроцианоза от других ангионеврозов и ангио-трофоневрозов является немедленное исчезновение синюшности при поднимании конечностей. Лечение. При небольшой выраженности акроцианоза, как правило, специального лечения не требуется. С наступлением половой зрелости, при регулярной половой жизни или беременности проявления заболевания самостоятельно исчезают. Выраженная и тягостная симптоматика требует лечебного воздействия. Помимо устранения охлаждения, закаливания и общеукрепляющего лечения, назначают витамин Е в больших дозах, витамин А, массаж, ультрафиолетовое облучение. Возможно назначение половых гормонов в небольших дозах. 7.19.8 Ливедо Ливедо (от лат. livedo — синяк) — сосудистый невроз спастико-атоничес-кого типа, проявляющийся расстройствами капиллярного кровотока. Характеризуется синюшной окраской кожи за счет сетчатого или древовидного рисунка просвечивающих сосудов, находящихся в состоянии пассивной гиперемии. Заболевание встречается у молодых женщин, проявляется обычно на коже голеней или бедер, реже — на кистях. Обычно больные отмечают холодобоязнь и легкое покалывание в зоне поражения. Наиболее часто встречается сетчатое ливедо (livedo reticularis a frigore s.cutis marmorata). Это может быть как самостоятельная, идиопа-тическая форма, так и синдром, сопутствующий нейрогормональным нарушениям (дисменорея, гипотиреоз и др.). При сетчатой форме ливедо вследствие застоя крови в венозном колене капилляров наблюдается утолщение 407 эндотелия в венулах вплоть до полной их облитерации. Эти изменения возникают не в результате воспаления, а как следствие местных дегенеративных процессов, в основе которых лежит расстройство проницаемости с имбибицией эндотелия белковыми массами. Идиопатическая форма характеризуется симметричностью проявлений. В большинстве случаев это временная физиологическая реакция сосудов у девушек и молодых женщин на открытых, плохо защищенных одеждой участках кожи, подвергающихся охлаждению. Однако нередко сетчатое ливедо сочетается с акроцианозом, озноблением, гипергидрозом, нарушением ороговения и требует специального лечения. Считается, что при идиопатической форме грубые морфологические изменения сосудистой стенки, как правило, отсутствуют. Внешне сетчатое ливедо проявляется нестойкими пятнами бледно-синюшного цвета, исчезающими при надавливании. Конфигурация пятен имеет вид сетки с овальными петлями или густо расположенных и сливающихся кругов различной величины. В центре петель цвет кожи несколько бледнее нормального. Обычная локализация — обе нижние конечности, боковые поверхности туловища. Сетчатое ливедо следует дифференцировать от других его клинических форм. Рацемозное ливедо (livedo racemo-sa) наблюдается как вторичный синдром при самых разных заболеваниях: системной красной волчанке, узелковом периартериите, дерматомиози-те, сифилисе (поздний, врожденный и третичный), туберкулезе, опухолях, кишечных инфекциях, малярии. Нередко рацемозное ливедо сопутствует артериальной гипотензии, арте-риолосклерозу. Характерны морфологические изменения тканей: пролиферация эндотелия артериол и венул вплоть до облитерации их просвета. Выражены периваскулярная инфильтрация и фиброз дермы. Клиническая картина рацемозного ливедо проявляется синюшно-красными пятнами различной величины, составляющими древовидный рисунок. Пятна не исчезают при согревании, существуют длительно, годами. При охлаждении рисунок пятен становится более ярким и четким. Со временем в зоне поражения могут образовываться некрозы кожи, изъязвления. Рацемозное ливедо наблюдается, как правило, у женщин. Излюбленная локализация — разгибательные поверхности конечностей, ягодицы. Иногда поражение возникает в пограничной зоне макрорасстройств кровообращения (ишемические некрозы, гангрена конечности) и язв Мар-торелла. У некоторых больных после черепно-мозговых травм (обычно через несколько месяцев) развивается универсальное рацемозное ливедо, поражающее весь кожный покров. Одновременно развивается энцефалит, появляются психические расстройства. Лентовидное ливедо (livedo lenticu-laris) обычно является начальной стадией индуративной эритемы и характеризуется сетчатой мраморностью кожи голеней, обусловленной эн-дофлебитом сосудов дермы. Лечение. Результаты терапии и прогноз определяются заболеванием, обусловившим развитие ливедо. При сетчатом и рацемозном ливедо определенный эффект дают ультрафиолетовое облучение, теплые ванны и массаж. 7.19.9. Холодовым эритроцианоз Холодовый эритроцианоз является одной из наиболее частых форм эрит-роцианозов — заболеваний, характеризующихся эритематозными поражениями капилляров кожи. Холодовый эритроцианоз, или хроническое ознобление, нижних конечностей наблюдается только у молодых тучных женщин в возрасте 16— 30 лет. Заболевание вызывается дис- 408 функцией яичников, нарушенным обменом веществ и повышенной чувствительностью мелких сосудов к холоду. Ознобление чаще всего локализуется на нижних конечностях, однако возможно поражение ушных раковин, носа, щек, ягодиц. На местах поражения появляются плотные припухлости синюшного цвета, холодные на ощупь. Процесс, как правило, симметричен. Нередко на месте ознобления кожи появляются язвы и обморожения при такой температуре, которая на здоровых женщин не оказывает заметного влияния. В основе заболевания лежат нарушения первичного венозного кровообращения (аналогичные таковым при акроцианозе) вследствие недостаточности гормональной функции яичников и действия холода. Клиническая картина и начало хо-лодового эритроцианоза весьма характерны. Обычно у молодых жен- щин, длительное время пребывающих на холоде, чаще на внутренних поверхностях коленных суставов, кожа становится красной, отечной, холодной. Кожа стоп и голеней бледная, с обильным потоотделением. Голеностопные суставы отечны, движения в них, а также коленных суставах болезненны. В теплое время года боль, краснота и отек уменьшаются, но рецидивируют даже при небольшом охлаждении. Лечение. Назначают женские половые гормоны. Нормализация половой жизни, физиотерапевтические процедуры и профилактика охлаждения являются основой успеха лечебных мероприятий. Реже используют новокаиновые блокады симпатических ганглиев. При безуспешности выполняют поясничную симпатэк-томию, дающую, однако, неполный эффект (отечность в области голеностопных суставов остается). 7.20. Периферические нейроваскулярные синдромы Нейроваскулярные синдромы (НВС) — заболевания, обусловленные сдавле-нием сосудисто-нервного пучка различными анатомическими образованиями. Клинический полиморфизм НВС отражает различия в этиологии и патогенезе их конкретных вариантов. Синоним НВС — туннельные синдромы. Часто используемый термин "неврит" не соответствует существу процесса. Вместе с нервными стволами сдавлению подвергаются сосуды и так называемые каналы тканевого давления, что приводит к нарастающему замедлению проводимости сдавленного нерва, появлению в нем и соседних нервах демиелинизации, в первую очередь в периферически расположенных и наиболее толстых волокнах. Сдавленный нерв может располагаться между различными структурами (например, между мышцей и связкой, между двумя связками, надкостницей и связкой и др.). 7.20.1. Нейроваскулярные синдромы плечевого пояса и верхних конечностей Среди причин развития хронической ишемии верхних конечностей, помимо поражения собственно артериальной стенки в результате заболеваний и травм, особое место занимает компрессия сосудисто-нервного пучка при сдавлении в области шейно-под-мышечного канала. Этот вид экстра-вазальной компрессии подключичной артерии, одноименной вены и плечевого сплетения известен в литературе как синдром компрессии на выходе из грудной клетки, синдром выхода из грудной клетки, синдром верхней апертуры, нейрососудистый компрессионный синдром плечевого пояса. По данным Б.В.Петровского и соавт. (1970), это заболевание составляет 8—10 % числа окклюзии всех ветвей дуги аорты. Эта форма 409 патологии весьма разнородна. Сдав-ление артерии может быть в подключичном пространстве, на шее и даже в средостении. Причины сдавления сосудисто-нервного пучка могут быть как врожденного, так и приобретенного характера (профессионального, возрастного и травматического). Сдав-ление возникает на участке одного из трех анатомических сужений, через которые проходят сосуды и нервы от верхней апертуры грудной клетки к подмышечной ямке. К врожденным факторам сдавления сосудисто-нервного пучка относятся: особенности строения плечевого сплетения, которое образуется из верхних грудных сегментов спинного мозга, вследствие чего его нижний ствол перегибается через нормально расположенное I ребро; изменения в структуре передней лестничной мышцы в месте прикрепления ее к I ребру, где она представляет собой широкое сухожилие, смещенное латерально и кзади. Если при этом медиальная ножка передней лестничной мышцы смещена кпереди в месте прикрепления к ребру, то между двумя участками прикрепления этих мышц часто имеется множество сухожильных пучков, создающих узкое межлестничное пространство, через которое проходит как плечевое сплетение, так и артерия. Сплетение при этом как бы лежит на остром плотном сухожильном образовании. Врожденная фиб-ромускулярная ткань, которая имеет вид петли или пращи, располагается под плечевым сплетением, образуя нижнюю границу межлестничного пространства. При спазме мышц вследствие натяжения этих тяжей плечевое сплетение и артерия как бы подвешиваются на этой "петле", приобретающей вид струны; шейное ребро — полное или частичное; соединительнотканные рубцы — как рудименты шейного ребра. Приобретенные факторы компрессии: сужение реберно-ключичного пространства вследствие искривления шейно-грудного отдела позвоночника, переломов ключицы и I ребра с образованием избыточной костной мозоли ключицы и фиброза мягких тканей реберно-ключичного пространства; физиологическое возрастное опущение плечевого пояса, что способствует высокому расположению I ребра; травма шеи, переохлаждение с развитием шейного радикулита и спазма лестничных мышц, которые как бы поднимают I ребро; а шейный остеохондроз, вызывающий постоянные ирритации со спазмом лестничных мышц и приводящий к дистрофическим, фиброзным изменениям в них; ▲ травма грудной клетки с последующими дистрофическими и дегенеративными изменениями малой грудной мышцы, особенно в области прикрепления ее сухожильной части к клювовидному отростку лопатки. К профессиональным факторам компрессии относятся: гипертрофия лестничных и малых грудных мышц у спортсменов и лиц физического труда; постоянное ношение тяжести на плечах с отведением плечевого пояса (ношение рюкзака), приводящее к уменьшению ключично-реберного пространства; все виды работ, связанные с длительным пребыванием в положении с поднятыми руками (малярные, слесарные, преподавание). Существуют различные точки зрения на патогенез изменений артерии при компрессионном синдроме плечевого пояса. Известна теория первичного раздражения и изменения симпатических нервов плечевого сплетения, в результате которых происходят спазм артерии, нарушение питания с последующими органическими изменениями ее стенки. Сто- 410 ронники другой теории считают, что при компрессионном синдроме возникает непосредственное повреждение сосудистой стенки, хотя механизм его недостаточно ясен. Бесспорным является участие нервных механизмов в патогенезе компрессионного синдрома. Подтверждением изменений нервов является наличие у больных нервных расстройств, которые нередко сохраняются продолжительное время после операции. Клиническая картина различных вариантов синдрома компрессии сосудисто-нервного пучка при выходе его из грудной клетки зависит от места компрессии и превалирования артериального, венозного или неврологического компонента. Артериальная недостаточность имеет различный генез: первичное раздражение симпатических нервов плечевого сплетения вызывает спастическое состояние дистального периферического русла (синдром Рей-но). Спазм распространяется на vasa vasoram артерии, что приводит к дистрофической дегенерации ее стенки, развитию травматического артериита с утолщением стенок и стенозирова-нием просвета подключичной артерии. Турбулентный характер кровотока, пристеночный тромбоз в артерии нередко сопровождаются эмболиями в периферическое русло, реже возникает острый тромбоз артерии в месте прогрессирующего стеноза. Микроэмболии вначале вызывают лишь острую ишемию отдельных пальцев, повышенную чувствительность к холоду и изменениям температуры, а также умеренные трофические расстройства. При повторных эмболиях возможны окклюзия и тромбоз артерий предплечья, острая ишемия верхних конечностей вплоть до гангрены пальцев. Аномалия костных и сухожильных образований в межлестничном и реберно-ключичном пространстве может быть асимптомной до момента травмы плеча, руки, шеи, грудной клетки, переохлаждения, воспалительного процесса в области плечевого сплетения, провоцирующих мышечный спазм. Болевой синдром приводит к еще более выраженному спазму; так замыкается порочный круг. Неврологические расстройства проявляются чувствительными и двигательными нарушениями в виде боли, парестезии, онемения конечности, снижения кожной чувствительности, ослабления силы мышц, атрофии мягких тканей кисти и предплечья. Боль различной интенсивности обычно бывает во всей руке и в области надпле-чья и является одним из основных симптомов компрессионного синдрома. Нарушение чувствительности превалирует по локтевой или лучевой стороне кисти и предплечья. Си-нюшность и влажность кожи, трофические изменения в области кончиков пальцев также обусловлены раздражением симпатических нервов. Диагностика нейроваскулярного синдрома основана на выявлении описанных выше неврологических, сосудистых симптомов и локальных признаков сдавления сосудисто-нервного пучка в области шеи или плечевого пояса. При расспросе больных обращают внимание на боль и парестезии, их интенсивность, зону распространения, изменение их характера при повороте головы, движении рук, ношении на плечах тяжести и положении во сне. При внешнем осмотре следует обращать внимание на форму шеи, наклон головы, наличие сколиоза или лордоза. Важное значение имеют припухлость надключичной ямки, отек кистей и состояние мышечного тонуса. Исследование пульса и сосудистых шумов на верхних конечностях при определенном их положении (функциональные пробы) представляют ценные данные для диагностики и определения причины компрессии. Помимо общеклинического исследования больных с нейроваскуляр-ными синдромами, в специальный комплекс обследования в настоящее время входят ультразвуковое и рент- 411 геноконтрастное исследование сосудов при различных положениях конечности, рентгенография шейного отдела позвоночника и грудной клетки. Рентгенологическое обследование больных позволяет выявить костные аномалии: апофизомегалию VII шейного позвонка; шейные ребра II—III—IV степени; неправильно сросшиеся переломы ключицы; аномалии ребер. Если ранее костные аномалии идентифицировались с компрессионным синдромом, то в последние годы доказано, что отсутствие костных аномалий еще не свидетельствует об отсутствии компрессии, так как сдавление плечевого сплетения и сосудов возможно за счет фибромуску-лярных тканей. Эти аномально расположенные образования может видеть только оперирующий хирург, причем только тогда, когда он целенаправленно ищет причину компрессии. Функциональные методы исследования можно применять как в обычном положении, так и при проведении диагностических проб. Информативны ультразвуковая допплеро-графия, объемная сфигмография верхних конечностей, позволяющие определить состояние магистральных сосудов верхних конечностей. Дополнительную информацию можно получить при чрескожном измерении напряжения кислорода, термометрии и термографии. Заключительным методом диагностики является рентгеноконтрастная ангиография, позволяющая оценить состояние сосудистого русла верхних конечностей. Методом выбора является трансфеморальная методика Сельдингера с контрастированием дуги аорты и (по показаниям) селективной ангиографией подключичных артерий. Важной особенностью ангиографии является проведение исследования при обычном положении руки и в сочетании с диагностическими пробами. Синдром шейного ребра. Шейное ребро встречается в 0,5—4 % случаев, однако синдром компрессии возникает только у 10 % этих больных, в 2 раза чаще у женщин, чем у мужчин. Наблюдаются различные варианты развития шейного ребра — от малого до хорошо развитого рудиментарного отростка. В зависимости от величины выделяют 4 степени шейных ребер (В.А.Грубер): I степень — шейное ребро не выходит за пределы поперечного отростка I грудного позвонка; II степень — ребро выходит за пределы поперечного отростка I грудного позвонка, но не доходит до хрящевой части I грудного позвонка; III степень — ребро доходит до грудины, соединяясь с ним при помощи связок; IV степень — шейное ребро сформировано наподобие грудных ребер и непосредственно соединено с грудиной. Дополнительное шейное ребро может соединяться с I ребром, образуя сустав или соединительнотканное сращение непосредственно в месте пред-лежания к ребру подключичной артерии (рис. 7.85). Чаще (у 70 % больных) наблюдается двустороннее поражение. Компрессия сосудов обычно возникает при наличии длинного ребра, соединяющегося непосредственно или посредством соединительнотканного тяжа с I ребром, в результате чего возникают перегиб и сдавление артерии и нижнего края плечевого сплетения, особенно во время вдоха. В патогенезе компрессии при наличии шейного ребра важную роль играет также передняя лестничная мышца. Учитывая анатомическое расположение сосудов и нервного сплетения, при наличии короткого шейного ребра сдавления артерии может не быть, но обычно имеется компрессия плечевого сплетения. Этим объясняется то, что признаки сдавления 412 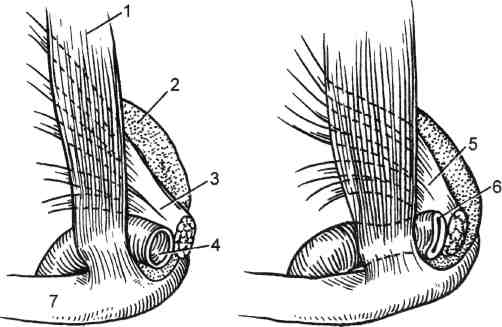 Рис. 7.85. Сдавление ней-рососудистого пучка шейным ребром. Слева — мышца расслаблена; справа — мышца сокращена. Сокращение передней лестничной мышцы вызывает сдавление подключичной артерии и плечевого сплетения под шейным ребром, когда они пересекают межлестничный треугольник. 1 — передняя лестничная мышца; 2 — шейное ребро; 3 — плечевое сплетение; 4 — подключичная артерия; 5 — сдавление плечевого сплетения; 6 — сдавление подключичной артерии; 7 — 1 ребро. нервного сплетения наблюдаются значительно чаще, чем артерии, а симптомы компрессии подключичной вены отмечаются очень редко. В начальном периоде клиническая симптоматика слабо выражена. При прогрессировании заболевания неврологические нарушения характеризуются в основном болевым синдромом. Боль локализуется в области шеи и надплечья, иррадиирует по плечевой поверхности руки вплоть до кисти. Характер боли разнообразный: ноющая, ломящая, редко интенсивная, носящая каузалгический характер, усиливается при движении шеи, головы, рук, туловища. Иррадиация боли может быть разнообразной — в лопатку, грудные мышцы, сосцевидный отросток, затылочную часть головы. Головная боль часто носит характер мигрени и обычно не поддается консервативному лечению. Наряду с болевым синдромом вначале наблюдаются преходящие парестезии кисти, чаще в области IV—V пальцев. Постепенно появляются онемение, слабость во всей руке, быстрая утомляемость, уменьшается объем движений в пальцах. Возникают основные признаки компрессии — нарастание симптоматики при любых движениях, сопровождающихся сокращением или напряжением шейных или плечевых мышц (работа или сон с поднятой рукой, поднятие тяжелых предметов, воздействие холода на область шеи или плеча). Характерные симптомы — ограничение движения рук, головы, шеи, вегетативные расстройства (гипергидроз кожи рук, их отечность). Только при полном физическом или эмоциональном покое (релаксация), воздействии горячих компрессов и массаже наступает облегчение, однако рецидив может возникнуть даже при обычных движениях. Шейное ребро обнаруживается визуально или паль-паторно в заднем шейном треугольнике. О наличии шейного ребра могут свидетельствовать и некоторые внешние конституциональные особенности: конусообразная толстая шея, утолщение ее переднезаднего диаметра, низко опущенные плечи, являющиеся как бы продолжением шеи. Проба Адсона [Adson, 1951] позволяет получить ценную информацию для диагностики данного вида компрессии. В положении больного сидя определяют пульсацию на лучевой артерии и одновременно аускультируют надключичную область (рис. 7.86, а). Затем больному предлагают сделать глубокий вдох, запрокинуть голову и наклонить ее в сторону больной конечности (рис. 7.86, б). При этом происходит напряжение передней 413 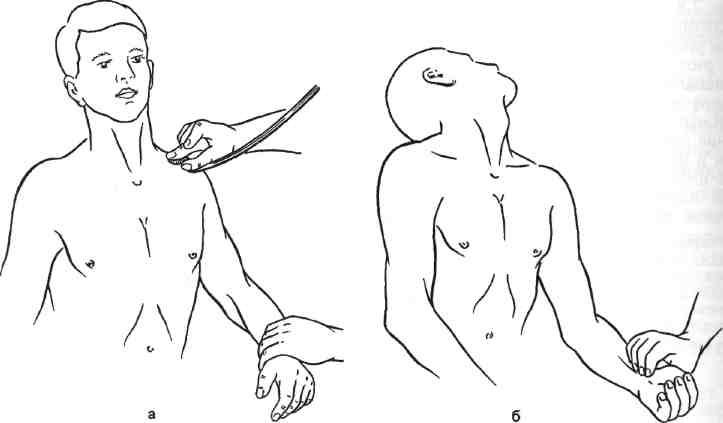 Рис. 7.86. Проба Адсона (а, б). Объяснение в тексте. лестничной мышцы, и в результате компрессии подключичной артерии пульсация на предплечье исчезает или ослабевает, а в надключичной области может прослушиваться систолический шум. Выявление шейного ребра (рис. 7.87) при рентгенологическом 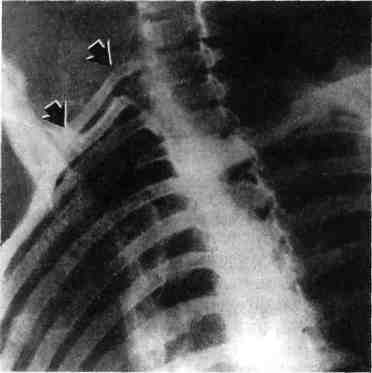 Рис. 7.87. Шейный отдел позвоночника и грудная клетка. Стрелками указано шейное ребро справа. исследовании подтверждает диагноз. Оперативное лечение. Техника резекции шейного ребра (рис. 7.88): положение больного — на спине с валиком под лопатками. Голова повернута в противоположную сторону. Разрез проводят над ключицей от грудиноключичного сочленения на протяжении ключицы. Пересекают подкожную мышцу, поверхностную фасцию и среднюю фасцию шеи, а также ключичную ножку киватель-ной мышцы несколько выше ключицы. Пересекают поперечную вену шеи или наружную яремную вену и m.omohyoideus, разделяют клетчатку в латеральном треугольнике шеи и в глубине медиальной части его кзади от кивательной мышцы обнажают переднюю лестничную мышцу, которую косо пересекают. После выделения и отведения диафрагмального нерва в пределах раны мобилизуют подключичную артерию. Шейное ребро обычно располагается в глубине раны под артерией. Для доступа к нему необходимо отвести артерию и медиальный край плечевого сплетения, которое располагается в на- 414 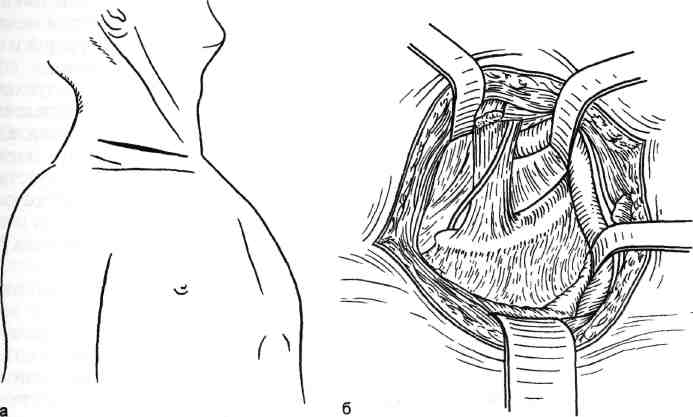 Рис. 7.88. Резекция шейного ребра. а — линия кожного разреза; б — пересечена передняя лестничная мышца, выделена и отведена подключичная артерия, в глубине раны — шейное ребро. ружной части латерального треугольника. Рассекают соединительнотканное (или костное) сращение шейного ребра с I ребром и резецируют шейное ребро вместе с надкостницей вплоть до поперечного отростка. Тщательно исследуют артерию. При выраженных органических изменениях ее стенки выполняют реконструктивную операцию. Реберно-ключичный синдром. Сдав-ление подключичных сосудов и нервных стволов возникает при наличии широкого I ребра и высоком его стоянии, особенно в положении с опущенной и отведенной кзади верхней конечностью (рис. 7.89). Определенное значение может иметь физиологическое опущение плечевого пояса. Причина сдавления плечевого сплетения нередко заключается в строении самого сплетения. Если оно образуется из верхних грудных сегментов спинного мозга, то нижний его ствол дугообразно перегибается через ребро, что приводит к раздражению сплетения и вторичным изменениям подключичной артерии. 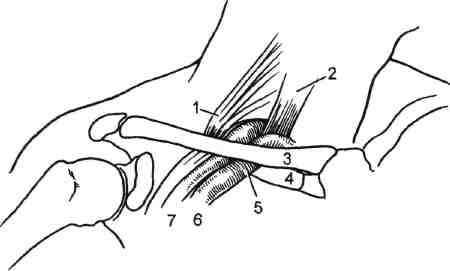 Рис. 7.89. Реберно-ключичный синдром. 1 — плечевое сплетение; 2 — передняя лестничная мышца; 3 — ключица; 4 — I ребро; 5 — место компрессии; 6 — подключичная вена; 7 — подключичная артерия. 415 Сужение верхней апертуры грудной клетки вследствие бокового искривления шейно-грудного отдела позвоночника также может вызвать компрессию. Переломы ключицы и I ребра с образованием избыточной костной мозоли и деформации, а также опухоли ключицы и мягких тканей клю-чично-реберного пространства иногда вызывают сдавление артерии на этом участке. Реберно-ключичный синдром чаще всего встречается у лиц, которые носят на плечах грузы, тяжелые рюкзаки, у женщин астенической конституции с опущением плечевого пояса. В клинической картине обычно превалирует неврологическая симптоматика. Больные, как правило, отмечают отечность и боль в руке. В поздних стадиях развиваются атрофия мягких тканей предплечья и кисти, синюшность и влажность кожи кистей, трофические расстройства кожи пальцев, что связано с раздражением симпатических нервов. При наличии артериального компонента больные на ранних стадиях заболевания отмечают зябкость, похолодание, онемение, чувство быстрой утомляемости в пальцах кисти, мышцах, а в более поздних стадиях — постоянные похолодание, боль, онемение кисти, снижение мышечной силы, утрата тонких движений пальцев, атрофия мышц плечевого пояса. В конечном итоге появляются язвенно-некротические изменения (синюшность пальцев рук, болезненные трещины, некрозы ногтевых фаланг, гангрена пальцев). Диагноз при реберно-ключичном синдроме основывается на детальном анализе жалоб и анамнеза, выявлении факторов, провоцирующих обострение, а также осмотре больного и диагностических пробах. Особенно важны неврологические тесты: • болезненность при перкуссии надключичной ямки, парацерви-кальных мышц и трапециевидной мышцы; появление выраженной болезненности или парестезии при надавливании большим пальцем руки на область плечевого сплетения; слабость мышц кисти, трехглавых и межкостных мышц предплечья; снижение кожной чувствительности в области иннервации плечевого нерва при нормальной чувствительности кожи в других зонах. Наличие компрессии сосуда и нервного пучка подтверждают следующие тесты: тест Фальконера—Ведделя: отведение плеча и опускание его вниз вызывают исчезновение пульса на лучевой артерии, онемение руки; аускультация подключичной артерии выше и ниже середины ключицы может обнаружить систолический шум, если артерия сдавлена частично. При полном сдавлении артерии, когда пульс на лучевой артерии исчезает, пропадает также шум на подключичной артерии; ▲ больной держит плечи под углом 90° в положении отведения и наружной ротации рук и регулярно сжимает и разжимает кисть в течение 3 мин. При наличии синдрома компрессии рано возникают тяжесть и усталость в руке, боль в трапециевидной мышце и мышцах плеча, потеря силы в кисти, парестезии пальцев. Постепенно плечевой пояс опускается, и рука падает, как плеть (до истечения 3 мин); ▲ в положении с опущенными ру ками и отведением плечевого пояса назад, смыкании рук за спиной в за мок или в положении по стойке "смирно" у больных появляются бо лезненность, парестезии, побледнение и ощущение усталости в руке, при этом в подключичной области может возникнуть систолический шум. При рентгенологическом исследовании на снимках в прямой и боковой проекции, как правило, выявляется высокое стояние I ребра. В боковой проекции можно определить, что тело I грудного позвонка (и даже II грудного) находится выше уровня 416 ключицы. Дополнительными признаками являются также величина дуги I ребра в боковой проекции и угол наклона ключицы по отношению к горизонтальной и фронтальной плоскости. Важное значение для диагностики имеет ультразвуковая допплерогра-фия артерий верхних конечностей в сочетании с диагностическими пробами. Скаленус-синдром развивается при сдавлении подключичной артерии между лестничными мышцами и I ребром (рис. 7.90). У большинства больных сдавление происходит за счет гипертрофированной передней лестничной мышцы и ее сухожилия. Скаленус-синдром чаще наблюдается у лиц физического труда, при постоянной работе с поднятыми руками. Клиническая картина складывается из локальных признаков поражения передней лестничной мышцы в сочетании с симптоматикой сдавле-ния плечевого сплетения и подключичной артерии. Различают функциональную и органическую стадии синдрома. При первой органические изменения подключичной артерии отсутствуют, при второй — выявляются стеноз или окклюзия артерии. В функциональной стадии клиническая картина складывается из двух групп симптомов: неврологических расстройств и артериальной недостаточности. В покое у больных превалируют неврологические нарушения, а при поднятии и отведении руки появляются признаки артериальной недостаточности (парестезии, онемение и похолодание пальцев кисти). В покое отмечаются повышенная чувствительность к низким температурам, парестезии, онемение и скованность движений в пальцах. При физической работе эти симптомы усиливаются. В этой стадии болезненность и напряжение передней лестничной мышцы более типичны, чем ее утолщение, которое встречается не всегда. При поражении плечевого сплетения возникает боль в надплечье и 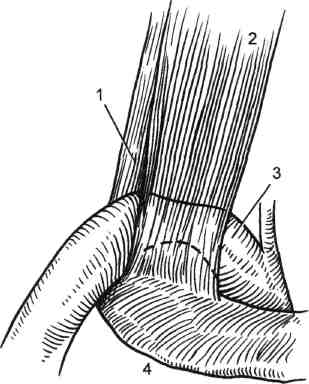 Рис. 7.90. Синдром передней лестничной мышцы. Широкая связка передней лестничной мышцы может вызвать сдавление подключичной артерии. 1 — средняя лестничная мышца; 2 — передняя лестничная мышца; 3 — подключичная артерия; 4 — I ребро. плечевом поясе, которая сочетается с нарушением чувствительности. Боль в руке наблюдается менее чем у Уз больных. Слабость руки диффузная, сопровождается гипотрофией мышц плечевого пояса. Выявляется положительный шейный симптом Лассега. При объективном обследовании больных главное внимание обращают на исчезновение или ослабление пульса на лучевой артерии при клинических пробах. Выбор проб основывается на представлениях о компрессии подключичной артерии в результате уменьшения межлестничного промежутка при сокращении передней лестничной мышцы и поднимании I ребра. Пробы на скаленус-синдром лучше сочетать с ультразвуковой допплерографией, тран-скутанным измерением напряжения кислорода, реовазографией. Основные пробы при скаленус-синдроме: ▲ проба Адсона — уменьшение или исчезновение пульса при глубоком 417 27 - 4886 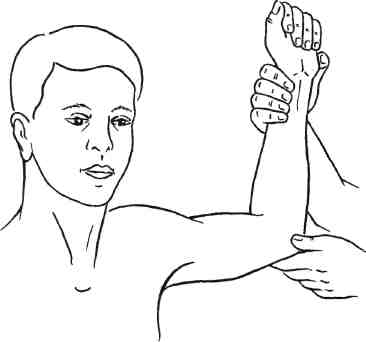 Рис. 7.91. Проба с отведением при ска-ленус-синдроме. вдохе, поднимании подбородка и повороте головы больного к обследуемой стороне; проба с отведением [Tagariello P., 1962; Larg E.R., 1967] — больной вытягивает руки в стороны в горизонтальном направлении на уровень плечевого пояса, согнув их в локтевых суставах под прямым углом вертикально вверх (рис. 7.91). Затем максимально поворачивает голову в больную и противоположную стороны. Признаком скаленус -синдрома служит значительное уменьшение или полное исчезновение пульса на лучевой артерии при повороте головы; проба Ланге — снижение артериального давления на 20—30 мм рт.ст. при выполнении пробы Адсона или пробы с отведением. Во время проб отмечаются резкое снижение амплитуды и деформация волн при реовазографии и объемной сфигмографии. УЗДГ в обычном положении рук не выявляет отклонений от нормы кровотока в периферических артериях, а при проведении пробы в результате компрессии подключичной артерии регистрируется коллатеральный кровоток. Метод чрескожного измерения напряжения кислорода позволяет наиболее точно определить изменение крово- тока при компрессии подключичной артерии. При отведении и поднятии руки через 5 мин у больных со ска-ленус-синдромом отмечается резкое снижение напряжения кислорода на кисти до 8—10 мм рт.ст. В органической стадии скаленус-синдрома превалирует клиническая картина поражения подключичной артерии. Больные жалуются на головную боль, несистемные головокружения, плохую память, быструю утомляемость, легкую боль и слабость руки, парестезии, вегетативные нарушения — бледность, потливость кистей, трофические нарушения кожи и ногтей. Как правило, выявляются ослабление или отсутствие пульса, наличие градиента артериального давления между верхними конечностями. 7.20.2. Синдром малой грудной мышцы и гиперабдукционный синдром Синдром малой грудной мышцы (СМГМ) возникает в результате сдавления нервно-сосудистого пучка на плече патологически измененной малой грудной мышцей. К появлению данного симптомокомплекса предрасполагают особенности ее анатомии и топографии. Малая грудная мышца залегает позади большой грудной мышцы и имеет треугольную форму. Начинаясь у границы между костной и хрящевой частями II—IV ребер, она прикрепляется к клювовидному отростку лопатки. Нервно-сосудистый пучок может сдавливаться позади малой грудной мышцей под клювовидным отростком лопатки. Подключичная артерия компре-мируется в месте ее перехода в подмышечную, иногда там же сдавливается и вена. Среди больных преобладают лица старше 40 лет, одинаково часто мужского и женского пола. В анамнезе многие больные имеют травму грудной клетки, плечевого пояса или рук. 418 Клиническая картина синдрома малой грудной мышцы складывается из следующих признаков: боль и парестезии по передней поверхности грудной клетки. Они ощущаются на уровне III—IV ребер по среднеключичной линии и в лопатке, иррадиируют в плечо, предплечье, кисть. Боль усиливается при движении руки, воспроизводится при пробе на сокращение мышцы, когда больной поднимает опущенную и согнутую в локте руку против сопротивления врача; в большинстве случаев отмечаются двигательные нарушения, обычно в зоне иннервации срединного нерва — слабость II—IV пальцев кисти, гипотония мышц плечевого пояса, тенара и гипотенара; расстройства чувствительности, особенно по внутренней поверхности предплечья и кисти; трофические расстройства: поб-леднение кисти и пальцев, некоторая их отечность, язвенно-некротические изменения. Для оценки тонуса малой грудной мышцы производят ее пальпацию: рука пациента приподнята над головой, врач 2—4 пальцами отводит большую грудную мышцу в медиальном направлении. Малая грудная мышца обычно утолщена, напряжена, бугриста, пальпация ее болезненна. Диагностическое значение имеет также болезненность мышцы в области ее прикрепления к ребрам. Для выявления компрессионных сосудистых нарушений проводят следующие пробы: при абдукции и поднимании больной руки может исчезнуть пульс на лучевой артерии, так как при этом подмышечная артерия перегибается через сухожилие малой грудной мышцы; характерно исчезновение пульса при отведении плеча или касании кистью затылка. Уточнение диагноза возможно с помощью новокаиновой блокады. При блокаде малую грудную мышцу инфильтрируют 10 мл 0,25—2 % раствора новокаина. Эффект наступает через 7—10 мин: уменьшаются боль, парестезии, увеличивается объем движений в плечевом суставе, что указывает на наличие СМГМ. Гиперабдукционная проба (рис. 7.92) 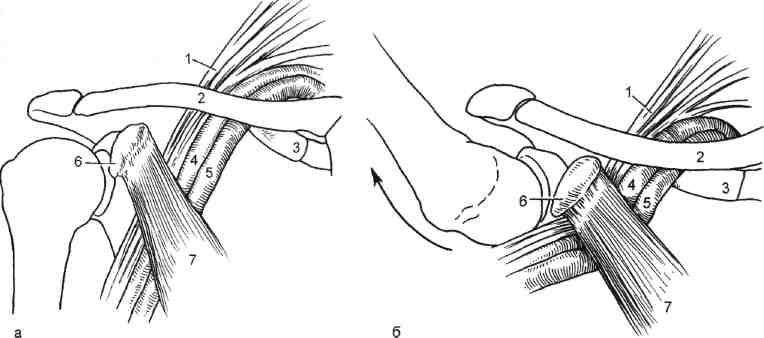 Рис. 7.92. Гиперабдукционная проба. а — нормальное анатомическое соотношение между подключичной артерией, подключичной веной и плечевым сплетением при опущенном положении руки; б — сдавление нервно-сосудистого пучка вблизи прикрепления малойгрудной мышцы к клювовидному отростку лопатки; 1 — плечевое сплетение; 2 — ключица; 3 — 1 ребро; 4 — подключичная артерия; 5 — подключичная вена; 6 — клювовидный отросток; 7 — малая грудная мышца. |
