Типовые патологические процессы
 Скачать 7.53 Mb. Скачать 7.53 Mb.
|
Виды ишемии: физиологическая и патологическая.Физиологическая ишемия является временной, обратимой, имеет приспособительное значение, соответствует метаболическим и функциональным потребностям органа, ткани. Патологическая ишемия является биологически нецелесообразной, не соответствует метаболическим и функциональным потребностям органа, ткани. Признаками ишемии являются: - побледнение ткани или органа, - падение линейной и объемной скорости кровотока в микрососудах, - снижение давления крови в артериальных сосудах и микрососудах, - снижение выраженности пульсаций артериальных сосудов, - уменьшение количества и просвета артериальных сосудов и микрососудов, - понижение числа функционирующих кровеносных и лимфатических микрососудов, - повышение проницаемости стенок микрососудов, - уменьшение образования межтканевой жидкости, - снижение образования и оттока лимфы, - снижение объема и тургора тканей и органов, - уменьшение рО2 в крови (развитие гипоксемии), - уменьшение рО2 в ткани или органе (развитие тканевой гипоксии), - развитие и нарастание ацидоза в тканях, - активация анаэробных и угнетение аэробных процессов, - нарушение трофики и снижение температуры ткани или органа, - расстройство чувствительности тканей (парестезия, боль), - снижение или извращение функций клеток и тканей. Причинами ишемии являются различные естественные и патогенные факторы и неблагоприятные условия, приводящие к уменьшению просвета (компрессии, обтурации) артериальных сосудов (особенно артериол) и затруднению движения крови по ним. Основное звено патогенеза ишемии - затруднение притока крови к ткани, органу по артериальным сосудам и/или артериолам. Патогенез затруднения притока артериальной крови к тканям обусловлен уменьшением градиента артерио-венозного давления. Важный вклад в изучению патогенеза ишемии внесли В.В. Воронин, Г.И. Мчедлишвили и др. патологи. Ведущие патогенетические факторы ишемии представлены на схеме 13-1  Схема 13-1. Патогенетические факторы ишемии При ишемии образуются ФАВ (брадикинин, субстанция Р, биогенные амины), которые вызывают раздражение нервных окончаний и имеют важное значение в механизме возникновения парестезии и боли. Чувствительность тканей к ишемии различна: наиболее чувствительна нервная ткань, которая погибает через 5-6 минут полной ишемии. Мышечная ткань переносит длительную ишемию (более 6 часов). Наиболее резистентна к ишемии костная ткань. Клинические проявления ишемии зависят от локализации нарушения органного кровотока. При ишемии центральной нервной системы (ишемическом инсульте) возникают нарушения памяти, двигательные расстройства, нарушения речи. Ишемия коронарных сосудов приводит к появлению болей в сердце, снижению его сократительной функции (ИБС, инфаркт, при длительной гипоперфузии без выраженного повреждения развивается состояние "гибернации " - спящий миокард, ремоделирование и апоптоз). При ишемии почки возникает снижение в ней процесса фильтрации, увеличение концентрации ренина в крови, повышение артериального давления. Ишемия конечности сопровождается появлением перемежающей хромоты, спастическими формами ангиотрофоневроза (синдром Рейно). Патогенез развития ишемии обусловлен за счет либо снижения притока артериальной крови, либо значительного увеличения потребления тканями кислорода и/или субстратов обмена веществ. В зависимости от механизмов снижения притока крови по артериальным сосудам, в том числе артериолам, выделяют следующие виды ишемии. Ангиоспастическая, которая может быть двух видов: нейрогенной и гуморальной. В основе нейрогенной ишемии лежит безусловно- и условнорефлекторный механизм повышения тонуса вазоконстрикторов (нейротоническая ишемия) и/или падения тонуса вазодилататоров (нейропаралитическая ишемия), возникающего под действием холода, флогогенных факторов, травм, хирургических воздействий, опухолей и т.д. Гуморальная ишемия обусловлена избыточным образованием в эндотелии сосудов или других клеточно-тканевых структурах вазоконстрикторных гуморальных веществ (катехоламинов, простагландина -F2, эндотелина - 1 и 3, тромбоксана А2, ангиотензина - 2, вазопрессина, серотонина) или повышение чувствительности к ним мышц артериальных сосудов, а также недостаточный синтез и активность вазодилататорных гуморальных веществ (гистамина, простагландинов Е, I, А и др.). Перераспределительная (как разновидность ангиоспастической) ишемия развивается тогда, когда кровь может быть перераспределена между различными регионами организма в результате шунтирования крови (из-за формирования функциональных шунтов) и развитие феномена «обкрадывания». Например, ишемия кожи, подкожной клетчатки, органов брюшной полости наблюдается при централизации кровообращения, при кровопотере, шоке. Ишемия головного мозга развивается при интенсивной артериальной гиперемии органов брюшной полости. Обтурационная ишемия характеризуется уменьшением просвета артериальных сосудов за счет полной или частичной их закупорки тромбом, эмболом, утолщения их стенок в результате отека, развития атеросклеротической бляшки или разрастания соединительной ткани. Например для появления стенокардии достаточно закрытия 1/7 просвета коронарных сосудов. Компрессионная ишемия развивается в результате сдавления (compressio) стенки артериального сосуда извне растущей опухолью, соединительно-тканным рубцом, инородным телом, жгутом. Комбинированная (смешанная) ишемия возникает при комбинации указанных выше патогенетических факторов. При втором типе ишемии значительное увеличение потребления тканями кислорода и субстратов метаболизма обычно превышает их реальную (хотя и возросшую) доставку последним. Например, в силу резко возросшей интенсивности метаболизма и функциональной активности сердечной мышцы (при тяжелой физической активности, психоэмоциональном и других видах стресса, сопровождающихся значительной активизацией СНС, САС, а значит и избыточной продукцией катехоламинов) повышается коронарный кровоток, однако в меньшей степени, чем потребность этих тканей в кислороде и субстратах обмена веществ. В итоге развивается стенокардия или даже инфаркт миокарда. Наряду с локальной может развиваться генерализованная ишемия, которая возникает одновременно в разных органах и тканях большого и/или малого кругов кровообращения в результате развития либо левожелудочковой, либо правожелудочковой недостаточности. 13.3.1. Постишемическая артериальная гиперемия Постишемическая артериальная гиперемия (посткомпрессионная, реактивная - ex vacuo) развивается после устранения давления на ткани и сосуды, например, после удаления жидкости из брюшной полости (при асците), из плевральной полости (при гидротораксе), сдавливающего ткани предмета (при краш-синдроме). В этом случае ишемия тканей приводит к образованию недоокисленных метаболитов - активных сосудорасширяющих веществ и последующему понижению тонуса сосудов. Благодаря усилению кровотока быстрее ликвидируются изменения, возникающие вследствие недостатка кислорода, питательных веществ и удаляются накопившиеся в тканях продукты метаболизма. В механизме развития постишемической, реактивной гиперемии важное значение имеют (схема 13-2) аденозин, ионы Н+, К+, недоокисленные метаболиты, ацетилхолин, образующийся в тканях, гистамин, синтезируемый тучными клетками, брадикинин, NO, CО, являющиеся сильными вазодилятаторами. Постишемическая реперфузия имеет как положительное, так и отрицательное значение. Положительным является, например, феномен ишемического ускользания при ангиоспазме. С другой стороны, при реперфузии формируется состояние относительной гипероксии и снижение возможности утилизации кислорода (медленный ресинтез из аденозина АМФ и АДФ). Происходит накопление свободных радикалов при инактивированных факторах системы антиоксидантной защиты. Накопление аденозина при ишемии способствует открытию шунтов, постепенному восстановлению адекватного кровотока. Нередко повреждение тканей при постишемической реперфузии превышает таковое во время ишемии. Существенное значение имеют "тренировки" тканей к условиям ишемии. У больных со стенокардией ниже доля летальных острых инфарктов миокарда. 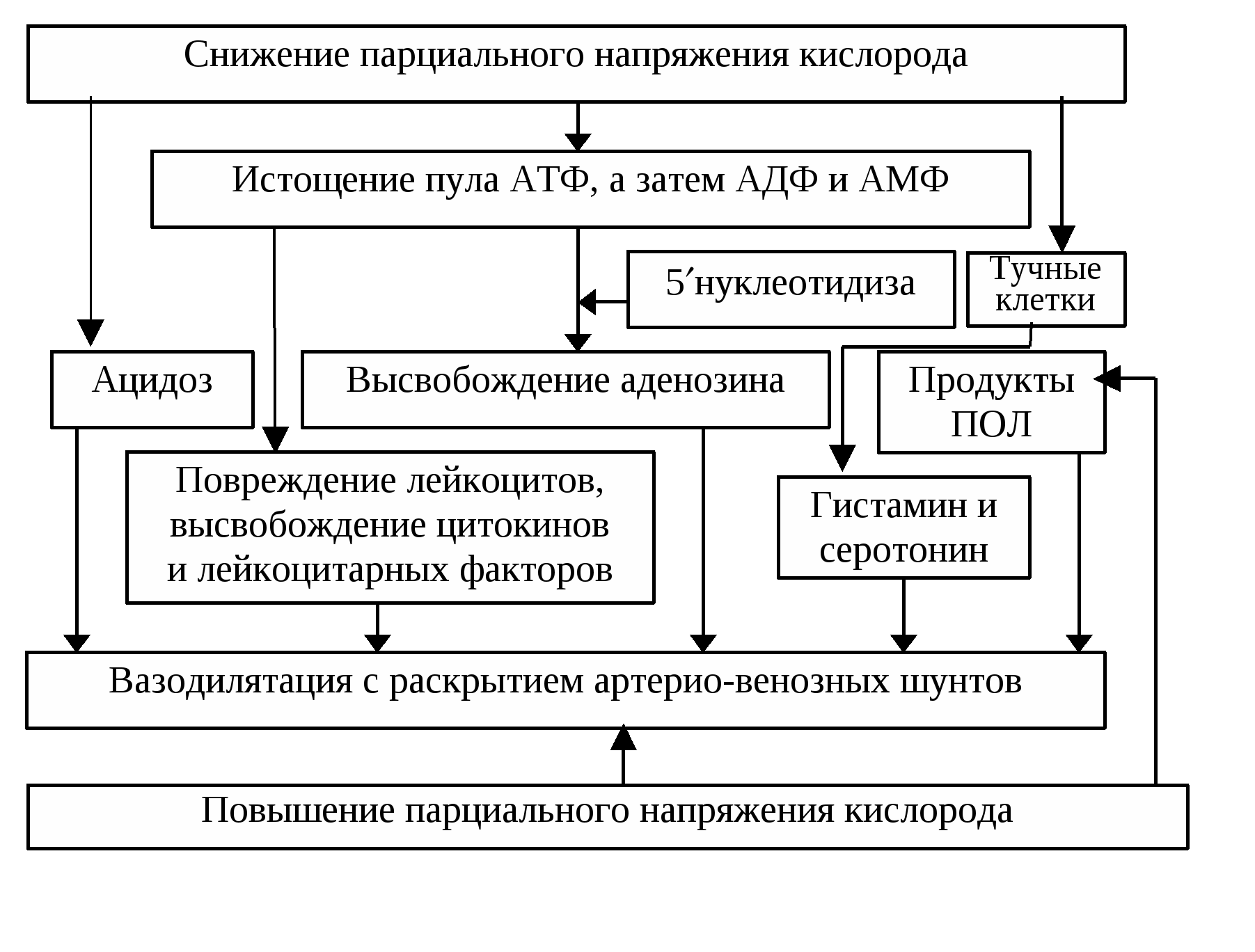 Схема 13-2. Схема развития постишемической гиперемии К механизмам ишемического precondition относятся: 1) более экономное расходование запасов макроэргических соединений; 2) активация протеинкиназы С и ферментативных систем ответственных за функционирование ионных каналов; 3) активация антиоксидантных систем и повышение синтеза факторов системы антиоксидантной защиты; 4) модуляция активности кининов и стимуляция выработки эндотелиоцитами NO; 5) активация выработки "heat shock proteins"(белков теплового шока). Роль белков теплового шока заключается в дополнительном связывании свободных жирных кислот, нормализации рибосомального синтеза через восстановление конформации рибосом, нормализации уровня кальция через восстановление функции кальциевых рецепторов. 13.3.2. Последствия ишемииВ результате снижения притока крови по различным артериальным сосудам уменьшается доставка органу, его клеточно-тканевым структурам кислорода, питательных и регуляторных веществ. Это может привести к прогрессирующему расстройству в них метаболических, морфологических и физиологических процессов. Последствия ишемии определяются развитием разной степени выраженности циркуляторной и тканевой гипоксии, количеством и соотношением продуктов нарушенного метаболизма, ионов (Na+ , K+, H+ и др.), ФАВ (аденозина, гистамина, серотонина, простагландинов и др.) и т.д. Последствия ишемии проявляются снижением как специфических (например, секреторной функции миокарда, выделительной функции почек и т.д.), так и неспецифических функций (защитных барьеров, лимфообразования, дифференцировки клеток, пластических реакций и т.д.) ишемизированных тканей и органов. При неполной ишемии могут развиться ишемический стаз, дистрофия, гипотрофия, атрофия тканей. При прогрессирующей и полной ишемии сначала возникает некробиоз, некроз (инфаркт) и затем формирование рубца. При интенсивной ишемии тканей и органов, особенно, при «концевом» типе артериол и сладжировании сети коллатеральных сосудов нередко развивается «белый» инфаркт миокарда (мелко или крупно очаговый), расплавление ткани головного мозга и т.д. Последствия ишемии зависят от следующих моментов: - локализации ишемии и разной чувствительности ткани или органа к гипоксии (доказана высокая чувствительность к недостатку кислорода, особенно, нервной ткани и миокарда); - степени развития коллатерального кровообращения (хорошо развит коллатеральный кровоток в лёгких, конечностях, относительная недостаточность коллатерального кровообращения отмечается в сердечной мышце, абсолютная недостаточность коллатеральных сосудов обнаружена в головного мозге, селезёнке); - от длительности ишемии и гипоксии тканей (на бедро можно накладывать жгут до 1,5-2 часов, при более длительной ишемии развивается некроз); - от диаметра поражённого артериального сосуда (при закрытии просвета более крупного сосуда возникают более обширные некротические поражения тканей). Исход ишемии, как и венозной гиперемии, может быть различным, что, главным образом, зависит от степени развития и функционирования коллатеральных сосудов. |
