У больного Н., 40 лет, правая половина грудной клетки в ее задненижнем отделе несколько уменьшена в объеме, отстает при дыхании, межреберья слегка втянуты, перкуторный звук от угла лопатки притупленно тимпанический,
 Скачать 1.74 Mb. Скачать 1.74 Mb.
|
Вопрос 1Выполнен Баллов: 3 из 5  Отметить вопрос Отметить вопросТекст вопроса1. Дайте определение синдрому «артроз». 2. Назовите типичные для этого синдрома жалобы. 3. Что такое узелки Гебердена и Бушара? 4. Приведите примеры заболеваний, для которых характерен артроз. 5. Напишите план лабораторного и инструментального обследования при артрозе. 1. Артроз - хроническое дегенеративное заболевание суставов, в основе которого дегенерация суставного хряща с последующим изменением костных суставных поверхностей. 2. Жалобы на боль, хрусть в суставе, припухлость, отёк, гиперемия в области сустава 3. Узелки Гебердена - узловые деформации дистальных межфаланговых суставов (в основном среднего и указательного) Узелки Бушара - проявление остеоартроза дистальных и проксимальных межфаланговых суставов кистей 4. Аутоиммунные заболевания, туберкулёз костной ткани, болезнь Пертеса 5. Инструментальное: рентгенография, МРТ сустава, биопсия Лабораторные: общий анализ крови - увеличение СОЭ
Больной К., 52 года, верхушечный толчок в 6-7 межреберьях на 3см кнаружи от левой срединноключичной линии, высокий, резистентный. Границы относительной сердечной тупости: правая – у правого края грудины; левая - на 3см латеральнее левой срединноключичной линии; верхняя верхний край III ребра. Ширина сосудистого пучка – 8 см. 1) Опишите методику определения ширины сосудистого пучка, оцените полученные результаты. Укажите возможные причины изменений. 2) Оцените границы относительной тупости сердца. Сравните с нормальными показателями. 3) Какой отдел сердца расширен (правое предсердие, левое предсердие, правый желудочек, левый желудочек)? Обоснуйте ответ. 1.ширина сосудистого пучка определяется во II-м межреберье. Перкуссию проводят от среднеключичных линий по направлению к грудине, используя перкуторные удары средней силы или ниже средней, до появления притупления. причина увеличения размеров сосудистого пучка связана с аневризмой аорты, сифилитическим мезоаортритом, расширением легочной артерии (легочная гипертензия), опухолями средостения. 2.границы относительной тупости сердца у пациента :правая-в норме(норма 0.5-1.5 от правого края грудины),левая смещена на 3см латерально(норма 1-2 см медиальнее от левой среднеключичной линии или по ней) верхняя- норма(3е ребро или его край.) ширина сосудистого пучка увеличена( норма 5-6 см). 3. расширен левый отдел сердца(смещение границы сердца влево связано с гипертрофией,дилатацией левого желудочка,т.е превышение массы левого желудочка относительно должной за счет утолщения (разрастания) миокарда (сердечной мышцы). Больной Б., 50 лет, жалуется на общую слабость, снижение работоспособности, головокружение, шум в ушах. Ранее болел гастритом. Объективно: кожные покровы и слизистые оболочки бледные, язык чистый, влажный. Периферические лимфоузлы не увеличены. Легкие, сердце – без особенностей. Печень, селезенка не пальпируются. ОАК: эритроциты – 3,5*10 т/л, Hb- 68 г/л, ЦП - ? лейкоциты – 7,6*10 Г/л, лейкоцитарная формула без особенностей, ретикулоциты – 1,2%, тромбоциты – 300*10 Г/л, СОЭ – 9 мм/ч. Анизоцитоз, пойкилоцитоз. 1. Определите цветовой показатель. О чем он свидетельствует? 2. Назовите патологические отклонения в показателях ОАК? 3. Определите характер анемии. 4. Какие лабораторные и инструментальные методы диагностики дополнительно нужно назначить для подтверждения характера анемии. 1. ЦП= 68*3/351=0.58,не входит в пределы нормы0,85-1,05-гипохромия 2. Гемоглобин снижен,при норме у мужчин 130-160. Эритроциты понижены, норма у мужчин 4.0 - 5.1 Ретикулоциты понижены,при норме у мужчин 2-15% 3.Анемия по степени тяжести: средней тяжести т.к гемоглобин 68 По функциональным возможностям эритропоэза:гиперрегенераторные,повышенная регенерация. 4.Диагностика ОАК: снижение эритроцитов и гемоглобина ,анизоцитоз (макроцитоз, мегалоцитоз) ,гиперхромия эритроцитов, биохимия: незначительное увеличение непрямого билирубина 28-47 мкмоль/л Миелограмма: мегалобластное кроветворение определение вит В12 и фолиевой кислоты в крови. КомментарииКомментарий: Валерия, начала с одного, закончила другим) Анемия гипохромная, и поэтому железодефицитная. Данных за В12 нет. Количество ретикулоцитов в норме ( для всех норма 0,2-1,2%) Дайте определение синдрому «Митральный стеноз». Укажите основные причины его развития. 2. Дайте описание внутрисердечной гемодинамики при митральном стенозе. Укажите камеру сердца, осуществляющую основную компенсацию при данном пороке сердца. 3. Опишите клиническую картину (жалобы, данные объективного исследования, результаты основных лабораторно-инструментальных исследований) у пациента с выраженным митральным стенозом. 4. При каком из пороков сердца (митральный стеноз или митральная недостаточность) развитие лёгочной гипертензии возникает раньше? Почему? 5. Назовите главные инструментальные методы диагностики и наиболее значимые их данные, позволяющие диагностировать митральную недостаточность. 1.Митральный стеноз – это сужение площади левого атриовентрикулярного устья, приводящее к затруднению физиологического тока крови из левого предсердия в левый желудочек. Митральный стеноз наиболее частый ревматический порок сердца. Митральный стеноз возникает вследствие длительно протекающего ревматического эндокардита, исключительно редкой причиной митрального стеноза является инфекционный эндокардит, СКВ, ревматоидный артрит, карциноидный синдром. 2. При митральном стенозе затруднено движение крови из левого предсердия в левый желудочек, а при митральной недостаточности часть крови, которая заполняет левый желудочек во время диастолы, возвращается во время систолы назад в левое предсердие, вместо того чтобы поступать в аорту. Следовательно, и в том, и в другом случаях уменьшается эффективное движение крови из левого предсердия в левый желудочек. При митральном стенозе перемещение крови из левого предсердия в желудочек ускоряется из-за повышения градиента давления между левым предсердием и левым желудочком. Компенсаторно возрастает давление в левом предсердии, миокард предсердия гипертрофируется, полость его расширяется. Вследствие того, что левое предсердие не справляется с увеличенной нагрузкой, дальнейший рост давления в нем приводит к ретроградному повышению давления в легочных венах и капиллярах, возникает артериальная гипертензия в малом круге кровообращения. 3.появляются жалобы на одышку и ощущение сердцебиения при физической нагрузке. При резком повышении давления в капиллярах развиваются приступы сердечной астмы, возникает сухой или с отделением небольшого количества слизистой мокроты кашель, часто с примесью крови (кровохарканье). Внешний вид больных с умеренно выраженным митральным стенозом не изменен. При выраженном стенозе и нарастании сиптомов легочной гипертензии наблюдается типичное «митральный» румянец на щеках на фоне бледной кожи лица, цианоз губ, кончика носа, ушных раковин. Может наблюдаться сердечный горб.В области верхушки сердца или несколько латеральнее определяется диастолическое дрожание «кошачье мурлыканье». аускультативным симптомам при митральном стенозе относится диастолический шум. Электрокардиограмма при незначительном митральном стенозе не изменена. По мере прогрессирования порока появляются признаки перегрузки левого предсердия (P-mitrale), гипертрофии правого желудочка в виде увеличенной амплитуды зубцов комплекса QRS в соответствующих отведениях в сочетании с измененной конечной частью желудочкового комплекса (уплощение, инверсия зубца Т, снижение сегмента ST) в тех же отведениях. Фонокардиограмма при митральном стенозе обнаруживается
Дайте определение понятию «комбинированный аортальный порок». 2. Перечислите основные причины, приводящие к развитию данного порока. 3. Опишите гемодинамические изменения при этом пороке. Когда и как развивается относительная митральная недостаточность? Что сложнее выявить в комбинированном аортальном пороке аускультативно: стеноз или недостаточность? Почему? 4. Какие проявления порока можно выявить при обследовании пациента (жалобы, осмотр, перкуссия, аускультация, пальпация): 1) в стадии компенсации порока; 2) в стадии декомпенсации порока? 5. Какие изменения по данным ЭКГ, ЭхоКГ и рентгенологического исследования обнаруживают при комбинированном? Укажите наиболее информативный метод диагностики данной патологии и почему. 1.Комбинированный аортальный порок сердца – сочетание двух форм нарушения в одной клапанной структуре. 2. Недостаточность клапана может быть вызвана инфекционным эндокардитом, развившемся у больного ревматическим аортальным стенозом. При этом пороке чаще преобладает недостаточность клапана. В отличие от комбинированного митрального порока, недостаточность клапана аорты и сужение ее устья часто встречаются изолировано. Формирование сочетанных приобретенных пороков сердца чаще связано с перенесенным ревматизмом СКВ, бактериальный эндокардт,атеросклероз, травмой сердца. 3.Аортальная недостаточность+митральный стеноз Порок встречается приблизительно в 1/3 случаев ревматического поражения клапанов. При этом сочетании периферические признаки аортальной недостаточности могут отсутствовать, так как при выраженном стенозе уменьшается наполнение левого желудочка сердца, а, следовательно, и выброс в аорту. При выраженной аортальной недостаточности пресистолический шум митрального стеноза трудно отличить от шума Флинта. Стеноз подтверждается обнаружением тона открытия митрального клапана” увеличением левого предсердия, появлением P mitrale на ЭКГ. Митральный и аортальный стеноз Митральный стеноз приводит к уменьшению периферических признаков аортального стеноза и систолического шума в точке аорты вследствие уменьшения наполнения левого желудочка. Распознавание аортального порока у этих больных имеет большое значение при планировании хирургического вмешательства. При сочетании пороков изолированная митральная комиссуротомия может быть малоэффективной. Для диагностики аортального порока имеет значение систолическое дрожание в точке аорты, которое иногда определяется лишь в положении больного лежа на животе. 4.при митрально-аортальном пороке с преобладанием стеноза клиническую картину определяют признаки митрального стеноза – одышка, сердцебиение, ощущения перебоев в работе сердца, кровохарканье, обусловленное легочной гипертензией. При физикальном обследовании больных с сочетанным митрально-аортальным пороком сердца выявляются акроцианоз, митральный румянец, феномен «кошачьего мурлыканья». Развитие левожелудочковой недостаточности сопровождается приступами сердечной астмы и отеком легких. Аортальный порок отличается видимой пульсацией сосудов (как сонных артерий, так и яремных вен), частым быстрым и высоким сердцебиением. Границы относительной тупости сердца смещены вниз и влево, расширение сосудистого пучка происходит преимущественно за счет аорты. 5.Аускультация с помощью стетофонендоскопа или записи фонокардиограммы, выделяются дополнительные звуки сердца, характерные для каждой из патологий. Например, при повреждении клапана аорты: систолический шум во второй точке аускультации и диастолический на верхушке. Рентгенография органов грудной клетки. Вызванные пороками процессы изменения миокарда и повышение давления в магистральных сосудах ведут к искажению сердечной тени. Отмечается выраженность отдельных дуг справа (правое предсердие и желудочек) или слева (аорта, легочной ствол, левое предсердие, левый желудочек). Электрокардиограмма (ЭКГ): регистрация возникновения и проведения электрических импульсов по миокарду с помощью датчиков, расположенных на грудной клетке и конечностях. Развитие гипертрофии и выраженной дилатации (расширения) камер сердца способствует появлению аритмий, которые требуют специального лечения. Эхокардиография (эхо-КГ) – ультразвуковой метод осмотра внутренних структур и движения крови в камерах сердца в разные фазы. С помощью исследования устанавливается диаметр отверстия, факт наличия клапанного повреждения, степень регургитации (обратного заброса крови) и скорость кровотока. КомментарииКомментарий: Лера, ты немного не разобралась, что у тебя спрашивали Речь идёт не о сочетанном поражении митрального и аортального клапана, а о наличии на аортальном клапане и стеноза и недостаточности. Сочетанные пороки не нужно было описывать Относительная митральная недостаточность может появляться при существующей аортальной недостаточности и растяжении полости ЛЖ и кольца митрального клапана
Укажите наиболее характерные клинические признаки артериальной гипертензии (жалобы, осмотр, перкуссия, пальпация, аускультация). 2. Назовите факторы риска развития данного синдрома. 3. Составьте план инструментального и лабораторного обследования пациента. 1.Жалобы: головная боль, чаще в затылочной и теменной областях, тяжесть в затылке, головокружение, шум в голове, "летание мушек" перед глазами, колющие или ноющие боли в прекордиальной области. Осмотр и пальпация: часто гиперстеническая конституция, повышенное питание, гиперемия лица. Верхушечный толчок разлитой, резистентный, смещен влево, иногда вниз. Пульс твердый, полный. Перкуссия: левая граница относительной сердечной тупости смещена влево в IV-V межреберьях за счет увеличения левого желудочка. В поздних стадиях - расширение границ сосудистого пучка (во II межреберье). Аускультация: I тон на верхушке ослаблен, акцент II тона над аортой. По мере нарастания изменений со стороны левого желудочка может появиться функциональный систолический шум на верхушке сердца, нарушения ритма сердца. 2.Факторы риска:избыточная масса тела, потребление алкоголя, курение, низкая физическая активность, повышенное потребление соли с пищей, повышенный уровень холестерина, стрессы,возраст старше 55 лет, отягощенная наследственность. 3.Рентген- признаки гипертрофии левого желудочка,аортальная конфигурация сердца,расширение аорты ЭКГ: Признаки перегрузки левого желудочка: сегмент S-T в I, aVL, V5-6 ниже изолинии. Могут быть уплощенные, сглаженные или, даже, отрицательные Т вI, аVL, V5-6. Глазное дно: артерии сетчатки сужены, извиты, вены расширены. Симптомы Гуна-Салюса I, II, III ст. Симптомы "медной" и "серебряной" проволоки. УЗИ сердца: утолщение стенки левого желудочка. КомментарииКомментарий: Лера, левую границу относительной тупости мы определяем по отношенИю к левой среднеключичной линии, а не по межреберью!!!!! На экг- почему только признаки перегрузки, а признаки самой гипертрофии ЛЖ могут быть больного К., 36 лет, декомпенсированный порок сердца: одышка в покое, отеки на ногах, увеличена печень. Справа от середины лопатки притупление перкуторного звука, переходящее в тупость, дыхание резко ослаблено, ниже – отсутствует. Произведена плевральная пункция, получена 1200 мл жидкости, прозрачной, желтого цвета, относительная плотность – 1012, белок, 1%, реакция Ривальты отрицательная. 1. Оцените пунктат (транссудат, экссудат)? Напишите отличия транссудата от экссудата. 2. Что такое проба Ривальты? Когда она положительная? 3. Какие основные инструментальные методы исследования патологии органов дыхания вы знаете? Назовите их преимущества и недостатки. 4. Какой вид одышки будет у данного пациента, объясните почему? 5. Какие патологические ритмы дыхания вы знаете? Кратко опишите их. 1.Транссудат. Экссудат (воспалительный выпот) - мутная жидкость, близкая по составу к плазме крови, содержащая более 2% белков, а также то или иное количество клеточныхэлементов.Транссудат (отечный выпот) - прозрачная жидкость, близкая по составу к ультрафильтрату плазмы, содержащая менее 2% белков и минимум клеточных элементов 2.Проба Ривальта используется для ориентировочного отличия экссудатов от транссудатов. Она основана на появлении помутнения при добавлении в раствор уксусной кислоты капли экссудата с относительно высокой концентрацией белка. Если по ходу капли мы видим белое облачко («дым от сигареты») - это серомуцин, свернувшийся под действием уксусной кислоты, а он находится только в экссудате - реакция считается положительной. Если реакция отрицательная, значит это транссудат,если положительная-экссудат 3.Визуализирующие методы исследования рентгенологические.рентгеноскопия (визуальная оценка изображения, попадающего на флюороскопический экран) рентгенография (регистрация изображения каким-либо способом для его последующей оценки). достоинства: оценка подвижности диафрагмы при дыхании; выбрать лучшую позицию для последующей рентгенографии. Недостатки : нечеткость мелких образований (например, для легких - размытость легочного рисунка, диссеминации в легких и др.); субъективность (невозможность анализа изображения другими врачами или использование этого изображения для динамического наблюдения); большая лучевая нагрузка на врача-рентгенолога . Для рентгенографии достоинства рентгеноскопии становятся недостатками, а недостатки достоинствами. магнитно-резонансные; Достоинства - возможность сделать томограммы в различных проекциях, что позволяет точнее установить распространенность патологического очага (например, опухоли), его возможную связь с бронхом или органами средостения. Как и рентгенологические методы МРТ может выполняться при контрастированных сосудах.Недостатки- МРТ имеет ограниченный круг противопоказаний. радионуклидные . Эндоскопические методы исследования Использование эндоскопа позволяет исследовать бронхиальное дерево бронхоскопия); плевральную полость (торакоскопия); 4.Смешанная 5.дыхание Грокка (разновидность периодического дыхания с нарастанием и убыванием его глубины) дыхание Чейна - Стокса (нарастает, становится шумным и убывает до появления паузы - апноэ) дыхание Биота (ритмичные глубокие дыхательные движения , чередующиеся с паузами) дыхание Куссмауля (редкое, глубокое, шумное) 1.Рентгенологически: гомогенная тень в области ателектаза. Сердце и крупные сосуды перетянуты в «больную» сторону. Исследование крови и мокроты: особых изменений не будет. 2.Рентгенологически: в области ателектаза гомогенная тень, связанная с бронхом. 3Рентгенологическое исследование позволяет выявить выпот в плевральной полости. Бактериологическое исследование мокроты (или бронхиальных смывов) до назначения антибиотиков помогает обнаружить возбудитель и определить его чувствительность к антибиотикам. Комментарий: Валерия, приоритеты в инструментальной диагностике! - т.е. выбрать инструментальные методы, которые лучше и быстрее подтвердят диагноз. Лабораторная диагностике не нужна. И не только рентген, а и бронхоскопия, например для обтурационного ателектаза, или в каком-то случае КТ-??? 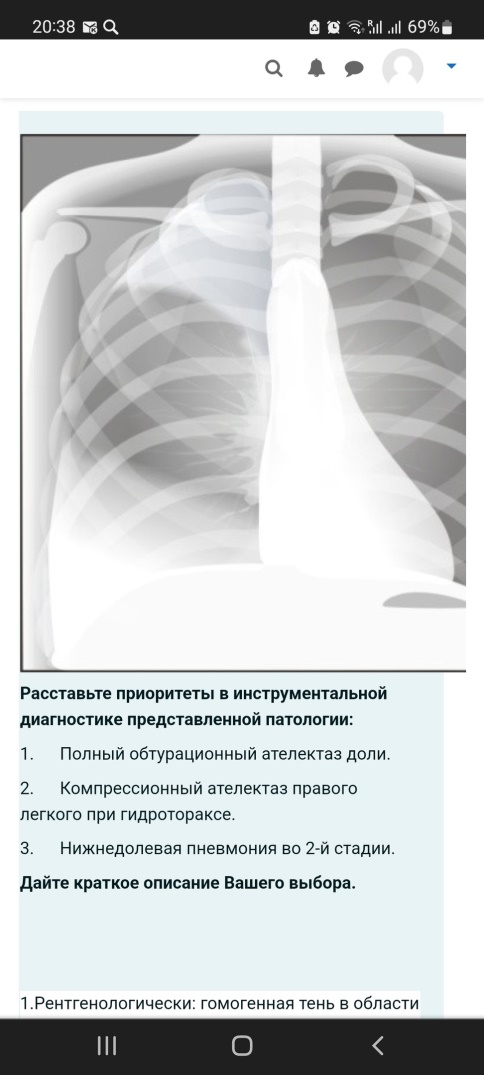 Синдром Пикквика-состояние, при котором люди с крайней степенью ожирения испытывают альвеолярную гиповентиляцию (не способны дышать достаточно глубоко и быстро), что ведёт к низкому уровню кислорода и высокому уровню углекислого газа в крови. 1.выраженное ожирение;сонливость в течение дня (независимо от положения тела) и нарушение ночного сна (из-за периодов апноэ); нарушение дыхания во время сна (периоды апноэ продолжительностью 20-40 с и более, из-за которых больной часто просыпается);одышка при физической нагрузке;отеки на ногах;мышечные подергивания;головная боль после ночного сна. 2.при осмотре ожирение обычно выраженное (III–IV степени);багровая цианотичность; отеки, расширение яремных вен. 3.Перкуссия- нижний край легких приподнят, а их подвижность значительно ограничена. Правая граница сердечной тупости расширяется вправо (из-за гипертрофии правого желудочка). 4.Пальпация: резкое ослабление или исчезновение голосового дрожания. 5.Аускультация легких: Дыхание везикулярное ослабленное, крепитация (из-за компрессии альвеол) Инструментальная диагностика Рентгенологически выявляется высокое стояние диафрагмы Спирографическое исследование выявляет уменьшение ЖЕЛ, РОвдоха. ЭхоКГ и ЭКГ - признаки гипертрофии правого желудочка. полисомнография – метод, заключающийся в одновременной регистрации ЭКГ, электромиограммы мышц шеи, электроэнцефалограммы, величины ороназального потока воздуха, Рао2. 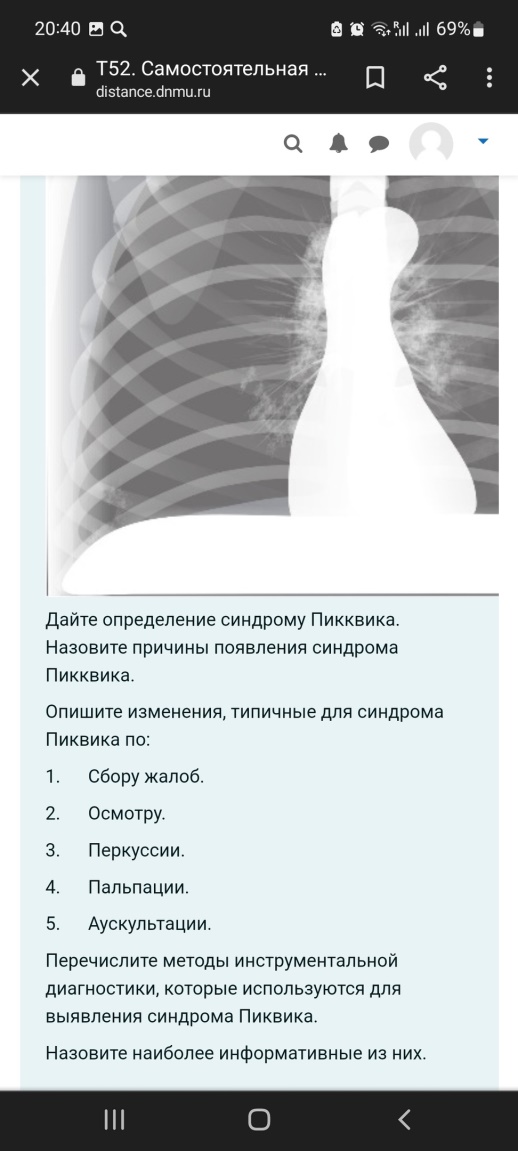 Легочное сердце- патологическое состояние, характеризующееся гипертрофией и дилатацией правого желудочка сердца в результате легочной гипертензии, обусловленной первичными заболеваниями бронхолегочного аппарата, сосудов легких или торакодиафрагмальной патологией. 1.одышка и снижение толерантности к физической нагрузке 2.диффузный цианоз; вздутие шейных вен и их пульсация; отеки,пальцы "барабанные палочки" 3.смещение правой границы относительной сердечной тупости кнаружи (дилатация правого предсердия);расширение зоны абсолютной сердечной тупости (дилатацияправого желудочка); увеличение поперечника сердца. При наличии эмфиземы легких: из-за повышения воздушности легочной ткани и увеличения ее размеров зона абсолютной тупости уменьшается или полностью исчезает, а границу относительной сердечной тупости достоверно определить не удается. 4. увеличение и болезненность печени, 5.акцент II-го тона и протодиастолический шум Грехема–Стилла (шум относительной недостаточности клапана легочной артерии) над легочной артерией. ослабление первого тона у основания мечевидного отростка и протосистолическим шумом, усиливающимся при задержке дыхания на высоте вдоха (проба Риверо-Корвальо) и во время вдоха (проба Щербы) Рентгенологически острое и подострое легочное сердце проявляется увеличением правого желудочка, расширением дуги легочной артерии, расширением корня легкого; хроническое легочное сердце – гипертрофией правого желудочка, признаками гипертензии в малом круге кровообращения, расширением верхней полой вены. При эхокардиографии могут быть обнаружены гипертрофия стенки правого желудочка, дилатация правых камер сердца, расширение легочной артерии и верхней полой вены, легочная гипертензия и трикуспидальная недостаточность. 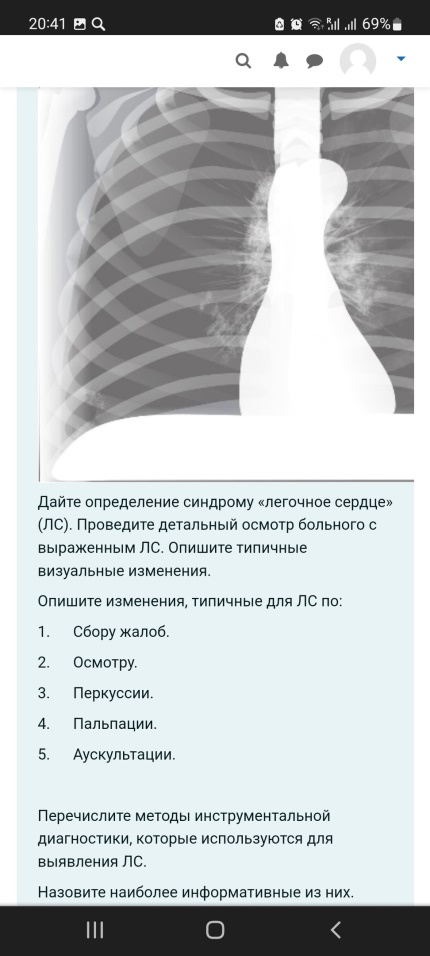 Что такое «фильтрационная способность почек»? Какие анатомические образования обеспечивают фильтрационную способность почек? Какие лабораторные методы исследования позволяют оценить фильтрационную способность почек? Выберите жалобы, которые характерны для: 1. Патологии почек; 2. Патологии мочевого пузыря; 3. Патологии мочеиспускательного канала. Выберите наиболее информативный метод физического обследования больного, наиболее информативный при патологии мочевыделительной системы (осмотр, перкуссия, пальпация, аускультация). Почему именно он? Назовите наименее информативный метод исследования? Назовите основные инструментальные методы исследования почек. Что можно предположить на рисунке? На какой минуте сделана рентгенограмма, если функция почек сохранена? Основная функция почек - очистительная, выведение из крови лишних для организма веществ и задержки необходимых, чем обеспечивается поддержание постоянства состава крови. Под почечным клиренсом подразумевается то количество сыворотки (плазмы) крови (в мл), которое очищается за единицу времени от какого-либо экзогенного ил эндогенного вещества- коэффициент очищения плазмы (крови). Нефрон состоит из почечного тельца, где происходит фильтрация, и системы канальцев, в которых осуществляются реабсорбция и секреция веществ. Фильтрационная функция "Определение уровня креатинина в крови Определение скорости клубочковой фильтрации (СКФ) по эндогенному креатинину Проба Реберга-Тареева Расчетные формулы 1.К главным жалобам пациентов с заболеваниями почек относятся боль, нарушение мочеотделения (полиурия, олигурия, анурия, никтурия, поллакиурия, странгурия),изменение цвета ( пиурия, гематурия: макро- и микрогематурия, выделение красителей) 2.боль в надлобковой области,тяжесть внизу живота,кровь в моче,затрудненное мочеиспускание 3.резь и жжение при мочеиспускании, патологические выделения , характер которых зависит от возбудителя заболевания наиболее информативный метод физического обследования больного, наиболее информативный при патологии мочевыделительной системы будет осмотр,т.к по внешнему виду и поведеню можно предположить заболевание (При заболеваниях почек для уменьшения боли изгибают туловище в сторону поражения. Судороги - эклампсия, нефропатия беременных. Нога согнута в колене и приведена к животу - паранефрит. Пациент мечется, постоянно меняет позу, принимает коленно-локтевое положение - почечная колика. Отеки - о. и хр. гломерулонефрит, нефротический синдром, ОПН, ХПН. Лицо одутловатое, бледное, веки отечны, глазные щели сужены, кожа «припудрена» со следами расчесов, язык сухой и обложен белым налетом, запах аммиака изо-рта и от кожи пациента - ХПН.) Ультразвуковое исследование (УЗИ) почек,экскреторная урография,Компьютерная томография (КТ),Цистография,ангиография почечных артерий 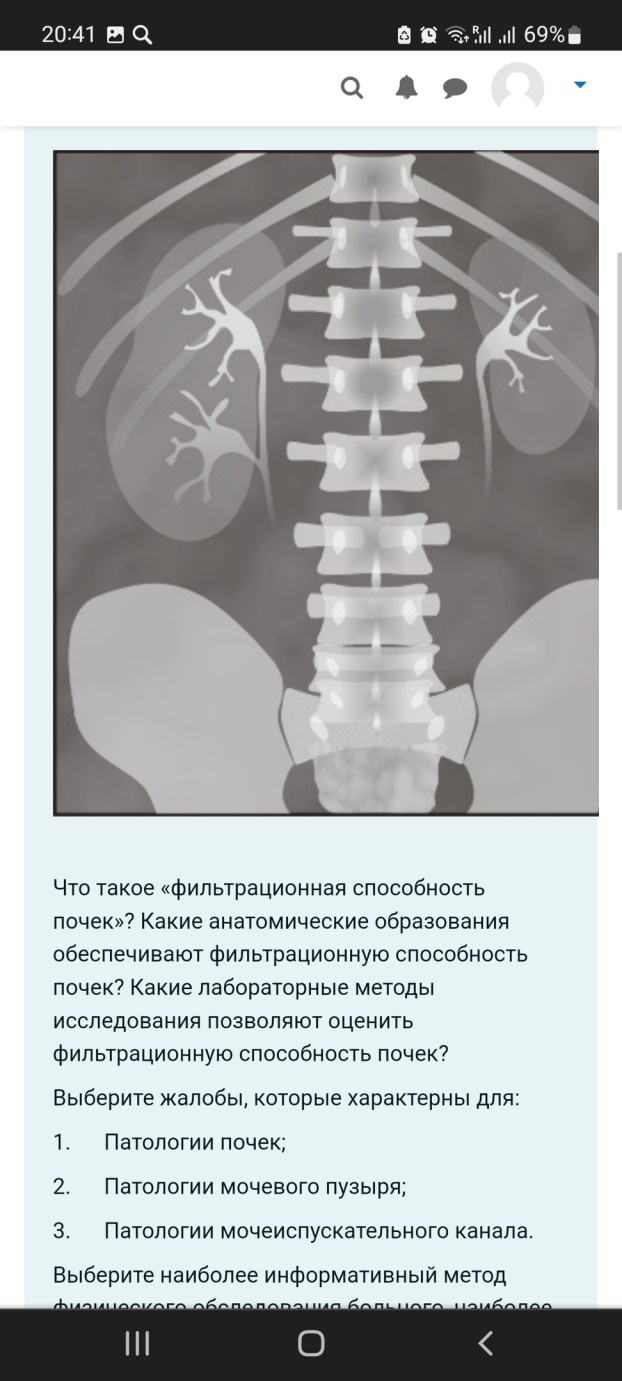 Дайте определение синдрому «гематурия». 2. Что такое «почечная гематурия» и «внепочечная гематурия»? 3. Укажите отличия почечной и внепочечной гематурии по общему клиническому анализу мочи. 4. В чем отличия инструментального обследования больного при почечной гематурии и внепочечной гематурии. 1.Гематурия -присутствие в анализе мочи некоторого количества крови: от микроскопического до заметного невооруженным глазом. Цвет мочи приобретает красноватый либо коричневый оттенок 2.Почечная гематурия => выход эритроцитов через поврежденную стенку капилляров клубочка => попадание в гипотонический раствор канальцев почек => гемолиз => поступление в конечную мочу лишь их оболочек (выщелоченные эритроциты или тени эритроцитов) Непочечная гематурия => кровотечения из лоханок, мочеточников, мочевого пузыря, уретры = попадание эритроцитов сразу во вторичную мочу и они не гемолизируются (свежие эритроциты) 3.Для дифференциальной диагностики почечной и внепочечной гематурии в клинике используют «трёхстаканную пробу» - забор 3-х порций мочи. При почечной - эритроциты появляются в средней порции (вид «теней» - выщелоченные, измененные) При внепочечной - эритроцитов больше в 1-й и 3-й порциях мочи и под микроскопом они имеют вид неизменённый, свежий. 4.Рентгенологическое исследование, а именно используют экскреторную урографию и при помощи ее определяют функциональную способность почек и наличие какой-либо патологии-внепочечная Компьютерную томографию используют для диагностики опухолевых поражений мочевыделительной системы- почечная Радиоизотопные методы исследования, позволяют оценить функцию почек, диагностировать опухоли, туберкулезное поражение и другие деструктивные процессы-почечная Дайте определение нефротическому синдрому. 2. Клинические проявления этого синдрома (жалобы, осмотр, перкуссия, пальпация, аускультация). 3. Перечислите причины ( заболевания) развития нефротического синдрома. 4. Напишите подробный план лабораторного обследования больного с нефротическим синдромом (название анализа – какие изменения ожидаете получить при этом синдроме). Что такое массивная протеинурия? 5. Перечислите осложнения нефротического синдрома. 1.Нефротический синдром-симптомокомплекс, в котором будет протеинурия (5 г в сутки и более), нарушения белкового, липидного и водно-солевого обменов, а также отеки, (анасарка с водянкой серозных полостей) 2.жалобы:общая слабость, тошнота, рвота, отеки, малое количество выделяемой за сутки мочи, жажда, сухость во рту. осмотр: отеки в области лица, стоп, голеней, анасарка, асцит, гидроперикард, гидтоторакс, кожа сухая, ногти и волосы ломкие, тусклые. пальпация:увеличение печени, увеличение левой границы сердца аускультация:негромкий систолический шум на верхушке сердца 3.Первичный - гломерулонефрит, пиелонефрита, нефропатии беременных, опухолях почек Вторичный-коллагенозы (СКВ, системная склеродермия), геморрагический васкулит, ревматизм, болезни крови,хронические нагноительные заболевания (абсцессы легких, бронхоэкстазы), инфекции (туберкулез, сифилис). 4.Клинический анализ мочи(отмечается олигурия, повышенная плотность мочи (более1025), обусловленная протеинурией) Анализ мочи по Нечипоренко-повышение количества цилиндров Проба по Зимницкому: повышение плотности мочи в период нарастания отеков, олигурия Проба Реберга– снижение клубочковой фильтрации Клинический анализ крови: гипохромная анемия, эозинофилия, лимфоцитоз, пов СОЭ. Биохимический анализ крови:гипопротеинемия ( снижением альбуминов),увеличением альфа и гамма глобулинов, увеличивается уровень холестерина 5. инфекции,нефротический криз,отек мозга и легких КомментарииКомментарий: Массивная протеинурия-это уже больше 3,5г/сут! Осложнения- эндокринные, электролитные нарушения, ранее развитие атеросклероза
Назовите клинические методы исследования, которые используются при исследовании печени и/или желчевыводящих путей. 2. Выберите наиболее информативный метод клинического обследования больного, при предполагаемой патологии печени и/или желчевыводящих путей. 1.Перкуссия печени,пальпация печени,пальпация желчного пузыря,аускультация печени Из инструментальных методов исследования печени УЗИ, радиоизотопное КТ, МРТ, Биопсия( для исследования морфологических изменений в печени) Рентгенологическое исследование (для диагностики проводят исследование с использованием контрастного вещества) Ретроградная холангиопанкреатография( для оценки качества общего желчного протока) 2.Синдром холестаза. Это вызывает поступление в кровь компонентов желчи: билирубина, желчных кислот, щелочной фосфататазы,т.е необходимо сдать общий анализ крови Если заболевание связано с конрементами в желчевыводящих путях,ретроградная холангиопанкреатография Для выявления новообразований можно использовать КТ,а так же МРТ Дайте краткое определение синдрома «портальная гипертензия». 2. Назовите варианты портальной гипертензии. 3. Назовите органы, приводящие к каждому варианту этого синдрома. 4. Назовите самый часты вариант портальной гипертензии. 5. Назовите основные отличия каждого варианта синдрома портальной гипертензии, которые позволяют отличит каждый вариант синдрома портальной гипертензии. 1. портальная гипертензия-синдром повышенного давления в системе воротной вены, вызванного нарушением кровотока в портальных сосудах, печёночных венах и нижней полой вене 2.Предпеченочная форма,внутрипеченочная форма,надпеченочная форма,смешанная 3.Предпеченочная форма - врожденные аномалии воротной вены и тромбоз Внутрипеченочная форма связана с циррозом печени. Надпеченочная форма затруднения оттока крови из печени (эндофлебит печеночных вен с их частичной или полной непроходимостью (болезнь Киари). Смешанная развитие тромбоза воротной вены у больных с циррозом печени. 4.Внутрипеченочный 5.Предпеченочная- чаще в детском возрасте(благоприятно).Наиболее частые проявления заболевания: кровотечения из вен пищевода, спленомегалия, гиперспленизм, тромбоз воротной вены. Внутрипеченочная- симптомы цирроза печени, геморрагические осложнения, спленомегалия, расширение вен передней брюшной стенки, асцит,возникает срыгивание или рвота неизмененной кровью без предшествующих каких-либо болевых ощущений в эпигастральной области. Надпеченочная -обусловлена болезнью Киари или синдромом Бадда-Киари, возникают довольно сильные боли в эпигастральной области, правом подреберье, интенсивно нарастает гепатомегалия, гипертермия, асцит. КомментарииКомментарий: А какая наиболее частая причина развития надпеченочного варианта?- поражение сердца? 
Опишите клиническую картину болезни Рейтера. 2. Чем эта болезнь клинически отличается от ревматического артрита? 3. Напишите методы лабораторной диагностики болезни Рейтера (метод исследования – характерный результат). 4. Назовите методы инструментальной диагностики болезни Рейтера (метод – результат). 5. Какой прогноз при данной патологии суставов? 1.При синдроме Рейтера больного беспокоят следующие симптомы поражения глаз: боль и дискомфортные ощущения; слезотечение; слизистые или гнойные выделения; ухудшение зрения; покраснение глаз,уретрит,боли в поясничном и пояснично-крестцовом отделе позвоночника. 2.Тем,что при синдроме Рейтера будет поражение глаз и уретрит,боли в поясничном и пояснично-крестцовом отделе позвоночника. 3. В крови :выявляются хламидии в урогенитальном тракте или противохламидийные антитела в крови, отрицательный ревматоидный фактор, наличие в фенотипе антигена HLA-B27, стойкое повышение СОЭ, лейкопения. 4.Рентгенографию позвоночника и костей таза. На рентгенограмме костей таза определяются признаки воспаления крестцово-подвздошных сочленений , вплоть до их анкилоза- при отсутствии лечения. В позвоночнике формируются синдесмофиты (костные мостики между позвонками), грубые оссификаты (очаги патологического окостенения) в виде скобок рядом с позвоночником, при этом подвижность позвоночника значительно не ограничивается. 5. Прогноз может быть благоприятный (стойкая ремиссию),но может произойти обострение болезни через много лет. Дайте определение синдрому «воспалительное поражение позвоночника» (анкилозирующему спондилиту). 2. Назовите типичные для этого синдрома жалобы. 3. Приведите примеры заболеваний, для которых характерно воспалительное поражение позвоночника. 4. Напишите план лабораторного обследования при синдроме воспалительного поражения позвоночника. 5. Напишите план инструментального обследования при синдроме воспалительного поражения позвоночника. 1.анкилозирующий спондилит-хроническое воспалительное заболевание из группы спондилоартритов, характеризующееся поражением крестцово-подвздошных суставов (КПС) и/или позвоночника с потенциальным исходом их в анкилоз . 2.боль и ощущение скованности в поясничном отделе позвоночника. Симптомы возникают ночью, усиливаются к утру, уменьшаются после горячего душа и физических упражнений. Днем боль и скованность возникает в состоянии покоя, исчезает или уменьшается при движении. 3.Инфекции и травмы позвоночника,гормональные нарушения, инфекционно-аллергические болезни, хроническое воспаление кишечника и мочеполовых органов. 4.По результатам общего анализа крови выявляется повышение СОЭ. анализ для выявления антигена HLA-В27 5.Рентген — это изменения в крестцово-подвздошной области.Нечёткость контуров сочленения с расширением суставной щели характерно для первой стадии процесса. Наличие эрозий в суставных поверхностях характерно для второй стадии. Частичный анкилоз характерен для третьей стадии. При четвёртой стадии выявляется полный анкилоз. МРТ. |
