УЧЕБНИК Онкология. Ш. X. Ганцев 2006. Учебник для студентов медицинских вузов. 2е изд., испр и доп. М. Ооо Медицинское информационное агентство
 Скачать 4.2 Mb. Скачать 4.2 Mb.
|
|
Глава 9. Опухоли головы и шеи При фасциально-футлярном иссечении шейной клетчатки удаляют следующие группы лимфатических узлов с окружающей их жировой клетчаткой и фасциями шеи единым блоком — верхние, средние, нижние глубокие яремные, надключичные, акцессорные, подчелюстные и подбородочные. В удаляемый препарат также включают подчелюстную слюнную железу, наружную яремную вену, подкожную мышцу. Операцию выполняют как с одной, так и с обеих сторон. Операция Крайля — к объему фасциально-футлярного иссечения шейной клетчатки добавляется удаление внутренней яремной вены, грудино-ключич-но-сосцевидной мышцы, добавочного нерва. Операцию выполняют с одной или обеих сторон, но одномоментная двусторонняя операция Крайля противопоказана. Высокоэффективным методом является криогенное лечение. Применяют в лечении первичного очага I, II стадии и рецидивов. Полихимиотерапию применяют при лечении отдаленных метастазов. Прогноз рака нижней губы зависит от стадии заболевания, степени дифференцировки опухоли, чувствительности опухоли к лучевой терапии. Пятилетняя выживаемость при I—П стадии составляет около 70 %, при III стадии — 30-40 % (Пачес А. И., 2000). 9.2. РАК СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА 9.2.1. Заболеваемость Заболеваемость раком слизистой оболочки полости рта в России в динамике остается величиной стабильной — интенсивный показатель в 2001 г. составил 4,5 на 100 000 населения. Мужчины заболевают примерно в 6-7 раз чаще женщин. Интенсивный показатель смертности от новообразований губы, полости рта и глотки в 2001 г. составил 6,08 на 100 000 населения. 9.2.2. Способствующие факторы. Предраковые заболевания Способствуют возникновению рака слизистой полости рта вредные привычки — употребление алкоголя, курение табака, жевание тонизирующих смесей (нас, бетель), профессиональные вредности (контакт с продуктами перегонки нефти, солями тяжелых металлов), плохое состояние зубов (кариес, зубной камень, плохо изготовленные протезы), плохой уход за полостью рта. Жевание бетеля (смесь листьев бетеля, табака, гашеной извести, специй) и наса (смесь табака, золы, извести, растительных масел) распространено в Средней Азии, Индии. Это обусловливает высокую заболеваемость раком слизистой полости рта в данном регионе. К облигатному предраку относят болезнь Боуэна. Факультативными предраками являются: лейкоплакия, папиллома, после-лучевой стоматит, эрозивно-язвенные и гиперкератотические формы красной волчанки и красного плоского лишая. Болезнь Боуэна {cancer in situ) на слизистых оболочках проявляется одиночным пятном, с гладкой или бархатистой поверхностью; очертания его неровные, Часть П. Частная онкология четкие, размер до 5 см. Нередко опухолевый очаг западает. На нем возникают эрозии. Лейкоплакия ("переводится как белая бляшка) — это хроническое воспаление слизистой оболочки, сопровождающееся значительным ороговением эпителия. Различают три вида лейкоплакии: простая (плоская); веррукозная (бородавчатая, лейкокератоз); эрозивная. Простая лейкоплакия выглядит как пятно белого цвета с четкими краями. Не выступает над уровнем окружающей слизистой оболочки и не поддается соскабливанию. Жалоб у больных не вызывает. Лейкокератоз возникает на фоне плоской лейкоплакии. Образуются бородавчатые разрастания (бляшки) высотой до 5 мм. При травме бляшки возникают трещины, эрозии, язвы. Больные жалуются на чувство шероховатости. Эрозивная форма встречается как осложнение плоской или веррукозных форм. Больные жалуются на болезненность при приеме пищи. Папиллома — это доброкачественная эпителиальная опухоль, состоящая из сосочковых разрастаний соединительной ткани, снаружи покрытых многослойным плоским эпителием. Папилломы имеют белесоватую окраску или цвет слизистой оболочки. Имеет тонкую ножку или широкое основание. Размеры папиллом колеблются от 2 мм до 2 см. Папилломы бывают мягкие и твердые. Простая (хроническая) язва и эрозия возникают в результате хронического раздражения плохими протезами. Ромбовидный глоссит — воспалительный процесс на спинке языка в виде ромба. Для заболевания характерно хроническое течение (в течение нескольких лет). Больные жалуются на боль в языке, слюнотечение. При пальпации отмечается уплотнение языка. 9.2.3. Формы роста и пути метастазирования. Стадии Выделют 3 анатомические формы рака органов полости рта: ♦ язвенная; ♦ инфильтративная; ♦ папиллярная. При язвенной форме определяется язва с неровными, кровоточащими краями. При инфильтративной форме отмечается сильный болевой синдром, пальпируется плотный инфильтрат, без четких границ, бугристый. Над инфильтратом отмечается истончение слизистой. Папиллярная форма представлена опухолью, выступающей над поверхностью слизистой. Отличается более медленным ростом по сравнению с двумя другими формами. Большинство раковых опухолей полости рта имеет строение плоскоклеточного рака (рис. 9.6), реже — аденокарциномы. На долю плоскоклеточного рака приходится около 95 % всех гистологических форм рака слизистой оболочки полости рта. Частота поражения различных анатомических областей полости рта выглядит так: язык — 50 %; дно полости рта — 20 %; щека, десна, небо — Глава 9. Опухоли головы и шеи около 20 %; альвеолярная часть нижней челюсти — 4 %; нёбные дужки — 3 %; другие локализации — 3 %. Рак слизистой оболочки задней половины полости рта протекает более злокачественно, чем передней. Рак задних отделов полости рта характеризуется быстрым ростом, частым метастазированием и плохо поддается лечению. Рак органов полости рта рано метастазирует лимфогенно в подчелюстные, подбородочные, глубокие яремные лимфатические узлы шеи с частотой 40-75 % при всех стадиях (см. рис. 9.7). 9.2.4. Гистологическое строение опухолей. Особенности клинического течения Согласно Международной гистологической классификации опухолей полости рта и ротоглотки (1974) выделяют множество форм злокачественных новообразований этих локализаций. I. ОПУХОЛИ, ИСХОДЯЩИЕ ИЗ МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ А. Доброкачественные 1. Плоскоклеточная папиллома. Б. Злокачественные 1. Интраэпителиальная карцинома (карцинома in situ). 2. Плоскоклеточный рак. 3. Разновидности плоскоклеточного рака: а) веррукозная карцинома; б) веретеноклеточная карцинома; в) лимфоэпителиома. П. ОПУХОЛИ, ИСХОДЯЩИЕ ИЗ ЖЕЛЕЗИСТОГО ЭПИТЕЛИЯ III. ОПУХОЛИ, ИСХОДЯЩИЕ ИЗ МЯГКИХ ТКАНЕЙ А. Доброкачественные 1. Фиброма. 2. Липома. 3. Лейомиома. 4. Рабдомиома. 5. Хондрома. 6. Остеохондрома. 7. Гемангиома: а) капиллярная: б) кавернозная. 8. Доброкачественная гемангиоэндотелиома. 9. Доброкачественная гемангиоперицитома. 10. Лимфангиома: а) капиллярная; б) кавернозная; в) кистозная. 11. Нейрофиброма. 12. Неврилеммома (шваннома). Б. Злокачественные 1. Фибросаркома. 2. Липосаркома. 3. Лейомиосаркома. 4. Рабдомиосаркома 5. Хондросаркома. Часть П. Частная онкология 6. Злокачественная гемангиоэндотелиома (ангиосаркома). 7. Злокачественная гемангиоперицитома. 8. Злокачественная лимфангиоэндотелиома (лимфангиосаркома). 9. Злокачественная шваннома. IV. ОПУХОЛИ, ИСХОДЯЩИЕ ИЗ МЕЛАНОГЕННОЙ СИСТЕМЫ А. Доброкачественные 1. Пигментный невус. 2. Непигментный невус. Б. Злокачественные 1. Злокачественная меланома. V. ОПУХОЛИ СПОРНОГО ИЛИ НЕЯСНОГО ГИСТОГЕНЕЗА А. Доброкачественные 1. Миксома. 2. Зернисто-клеточная опухоль (зернисто-клеточная «миобластома»). 3. Врожденная «миобластома». Б. Злокачественные 1. Злокачественная зернисто-клеточная опухоль. 2. Альвеолярная мягкотканная саркома. 3. Саркома Капоши. VI. НЕКЛАССИФИЦИРОВАННЫЕ ОПУХОЛИ. ОПУХОЛЕПОДОБНЫЕ СОСТОЯНИЯ
Согласно Международной гистологической классификации установлено степени злокачественности плоскоклеточного рака: I. Многочисленные эпителиальные жемчужины, значительное клеточное ороговение с межклеточными мостками, менее двух митотических фигур в поле зрения при большом увеличении; атипичные митозы и многоядерные гигантские клетки обнаруживаются редко; минимальный ядерный и клеточный полиморфизм. П. Эпителиальные жемчужины наблюдаются редко и даже отсутствуют; не обнаруживается ни ороговения отдельных клеток, ни наличия межклеточ Глава 9. Опухоли головы и шеи ных мостиков; 2-4 митотические фигуры с редкими атипичными митозами в поле зрения при большом увеличении; умеренный полиморфизм клеток и ядер: редкие многоядерные гигантские клетки. III. Эпителиальные жемчужины видны редко; ничтожное клеточное ороговение и отсутствие межклеточных мостиков; более 4 митотических фигур с большим числом атипичных митозов в поле зрения при большом увеличении: отчетливый клеточный и ядерный полиморфизм; часто наблюдаются многоядерные гигантские клетки. Больные чаще всего жалуются на непривычные ощущения или боли в области десны, языка (рис. 9.8), горла, щеки. Рак языка чаще всего локализуется на боковых поверхностях (до 70 % случаев). Значительно реже поражается корень (около 20 %) и нижняя поверхность (около 10 %) языка. Больные обращаются к врачу с жалобами на незаживающую язву (обычно около 1 см в диаметре). Однако иногда опухоли могут достигать больших размеров (4 см и более). В более поздних стадиях появляются боли, зуд, жжение. При раке дна полости рта больные часто обращаются к врачу, когда опухоль достигает больших размеров, отмечается распад новообразования, зловонный запах изо рта, кровотечение. При таких процессах почти у 50 % пациентов к моменту обращения в специализированное учреждение имеются признаки регионарного и отдаленного метастазирования. Их также может беспокоить наличие припухлости или язвы во рту, расшатывание и выпадение зубов, кровоточивость слизистой оболочки полости рта. Позднее присоединяются жалобы на затрудненное открывание рта, на трудность или невозможность приема пищи, на неприятный запах изо рта и обилие слюны, на появление припухлости шеи и лица, похудание. При осмотре и пальпации слизистой полости рта обнаруживается измененный участок. Он отличается от остальной слизистой оболочки внешним видом и плотностью. По сути, мы видим часть ткани опухоли, которая принимает различные формы и очертания, а остальная часть опухолевой ткани расположена под слизистой оболочкой (рис. 9.9). Это может быть плотная безболезненная бляшка серого или розового цвета, с мелкобугристой поверхностью. Она немного выступает над уровнем слизистой и имеет четкие границы. Можно увидеть плотный, безболезненный, серо-розового цвета узел, с четкими границами. Он значительно выступает над уровнем неизмененной слизистой. Поверхность его средне- или крупнобугристая. Раковый узел имеет широкое и плотное основание (рис. 9.10). Можно наблюдать язву неправильной формы, с бугристым дном и неровными, приподнятыми краями. Цвет ее бывает различный — от темно-красного до темно-серого. При пальпации язва умеренно болезненная и плотная. Вокруг язвы выражена опухолевая инфильтрация. Рак слизистой оболочки полости рта может проявляться также в виде инфильтрата с нечеткими границами, покрытого неизмененной слизистой оболочкой. Инфильтрат чаще всего бывает плотной консистенции, болезненный. 214 Часть II. Частная онксшгия Рак органов полости рта распространяется быстро, разрушая окружающие ткани — мышцы, кожу, кости. Возможны рецидивы опухоли после радикально проведенных операций (рис. 9.11). При регионарном метастазировании набоко-вой поверхности шеи пальпируются увеличенные лимфатические узлы, обычно плотные, безболезненные, малоподвижные. 9.2.5. Принципы диагностики. Лечение. Прогноз Диагностика злокачественных новообразований слизистой оболочки полости рта не представляет особой сложности, поскольку они относятся к опухолям наружной локализации. Однако запущенность при данной локализации продолжает оставаться высокой. Это объясняется не только быстрым ростом некоторых злокачественных новообразований, их распространением на окружающие органы и ткани, регионарным метастазированием (рак языка, рак щеки), но и низкой санитарной культурой населения, а также ошибками в диагностике данных заболеваний. У больных данной группы обязателен сбор анамнеза, выявление наследственной отягощенности, при необходимости — инструментальный осмотр при помощи зеркал. В обязательном порядке нужно отмечать плотность опухоли, ее подвижность, размеры, состояние регионарных лимфатических узлов. Важно помнить, что любой подозрительный участок слизистой должен быть исследован цитологически или гистологически. Для оценки распространенности процесса проводятся рентгенологические | исследование (рис. 9.12), КТ, УЗИ, радиоизотопное исследование. 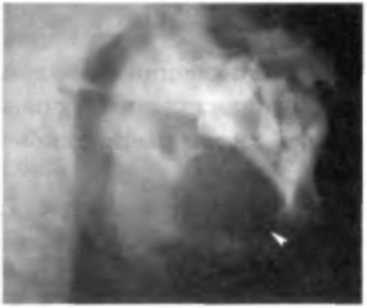 Рис. 9.12. Рентгенограмма нижней челюсти больной раком слизистой оболочки альвеолярного отростка нижней челюсти справа. Определяется очаг деструкции и патологический перелом в области тела нижней | челюсти (указано стрелкой) Лечение Лучевая терапия в лечении рака слизистой оболочки полости рта может быть применена как самостоятельный радикальный метод, как этап комбинированного лечения и как паллиативный метод. При 1-2-й стадии первичного очага рака используют дистанционную или контактную гамма-терапию, внутритканевое облучение. При 3-4-й стадии первичного очага применяют дистанционную гамма-терапию (ДГТ). Тактика лучевой терапии следующая. Если после получения СОД 3 5-40 Гр нет эффекта или эффект незначительный, далее лучевую терапию не продолжают и решают вопрос о других методах лечения. Если имеется вы Глава 9. Опухоли головы и шеи раженный эффект, то есть опухоль уменьшилась более чем на 50 %, то лучевое лечение продолжают и доводят СОД до 60-70 Гр. При лечении регионарных метастазов ДГТ применяют как до, так и после операции на путях лимфооттока в СОД 30-40 Гр. При хирургическом лечении первичной опухоли применяют различные виды резекций областей и органов полости рта или комбинаций резекций органов и областей полости рта — половинная резекция языка, резекция челюстей, резекции дна полости рта, щеки, неба. Так как инвазия опухоли идет вдоль сосудов и мышечных волокон и высока частота регионарного метастазирования, то радикальность достигается удалением всей мышечной структуры анатомической области, которая поражена опухолью, и удалением в одном блоке с первичной опухолью содержимого подчелюстного и подбородочного треугольников. В лечении регионарных метастазов ведущим является хирургический метод. Применяются следующие операции: операция Ванаха, фасциально-футлярное иссечение шейной клетчатки, операция Крайля. Полихимиотерапию (ПХТ) используют как этап комплексного лечения рака слизистой оболочки полости рта. Она показана при низкодифференциро-ванных опухолях, отдаленных метастазах, местных неоперабельных опухолях. Одной из эффективных схем является сочетание 5-фторурацила с препаратами платины (цисплатин, карбоплатин). Эффективность монохимиотерапии составляет 15-30 %. Только при положительном эффекте от первых двух курсов допустимо дальнейшее проведение ПХТ. Сочетание ПХТ с лучевой терапией улучшает результаты лечения. ПХТ назначают как до проведения, так и во время лучевой терапии. Данные положения распространяются на ПХТ плоскоклеточного рака других областей головы и шеи. Прогноз рака слизистой оболочки полости рта зависит от стадии, формы роста, степени дифференцировки опухоли, возраста пациента. Пятилетняя выживаемость при раке слизистой оболочки полости рта I-II стадии составляет 60-94 % (Пачес А. И., 2000). 9.3. РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ 9.3.1. Заболеваемость Заболеваемость раком щитовидной железы в России имеет выраженную тенденцию к росту. В 1992 г. интенсивный показатель заболеваемости составлял 2,8 на 100 000 населения, в 2001 г. — 5,7 на 100 000 населения, то есть среднегодовой темп прироста составил 8,7 %. На долю рака щитовидной железы среди всех злокачественных опухолей приходится 0,5-1 %. Рак щитовидной железы примерно в 5 раз чаще возникает у женщин, чем у мужчин. Наиболее многочисленной группой заболевших являются лица в возрасте 40-50 лет. 9.3.2. Способствующие факторы. Профилактика рака К факторам, способствующим возникновению рака щитовидной железы, относят: Часть П. Частная онкология ♦ ионизирующее излучение (атомные катастрофы, лучевое лечение новообразований области головы и шеи); ♦ прием антитиреоидных препаратов, йодная недостаточность, гормональные нарушения (повышенный уровень тиреоидных гормонов гипофиза, которые усиливают пролиферативные процессы в щитовидной железе); ♦ генетические факторы (случаи семейного рака щитовидной железы). Влияние воздействия на щитовидную железу радионуклидов после аварии на Чернобыльской АЭС показали, что в Белоруссии заболеваемость раком щитовидной железы у детей возросла в 100 раз. Рак может развиться как в неизмененной, так и в пораженной узловым зобом щитовидной железе. Частота выявления рака при одиночных узлах составляет 10-20 % . Поэтому больные с узловыми образованиями в щитовидной железе относятся к группе повышенного риска. Профилактика рака щитовидной железы слагается из оперативного лечения узловых образований щитовидной железы, восполнения недостатка алиментарного йода, ограничения показаний к лучевой терапии области головы и шеи в детском возрасте. 9.3.3. Патолого-анатомическая характеристика. Пути метастазирования В щитовидной железе выделяют А-клетки (фолликулярные), вырабатывающие тироксин; В-клетки (клетки Ашкинази), содержащие серотонин; С-клетки (па-рафолликулярные), синтезирующие кальцитонин. Наиболее часто встречается папиллярная аденокарцинома (рис. 9.13), возникающая из А- или В-клеток; развивается медленно, характеризуется высокой частотой регионарного метастазирования. Отдаленные метастазы редки. Фолликулярная аденокарцинома возникает из А- или В-клеток (рис. 9.14); встречается реже папиллярной аденокарциномы. Также реже папиллярной аденокарциномы метастазирует в регионарные лимфатические узлы, но чаще в легкие и кости. Частота высокодифференцированных аденокарцином (фолликулярная, папиллярная) составляет 80 %. Медуллярный рак развивается из С-клеток; наблюдается как спорадически, так и при семейном синдроме Сиппла (медуллярный рак щитовидной железы, феохромоцитомы надпочечников, аденомы паращитовидных желез) (рис. 9.15). Опухоль имеет тенденцию к прогрессирующему росту и частому регионарному метастазированию. Недифференцированный рак (из А- или В-клеток) характеризуется бурным развитием первичной опухоли и генерализованным метастазированием. Встречается преимущественно в пожилом возрасте. Низкодифференцированныи рак (медуллярный и недифференцированный) наблюдается в 20 % случаев. Рак щитовидной железы обладает выраженной способностью к метастазированию. Частота регионарного метастазирования составляет 65-70 %, а отдаленного — 5-10 %. Поражаются паратрахеальные лимфатические узлы, лимфатические узлы передневерхнего средостения, глубокие яремные, надключичные. Излюбленной локализацией отдаленных метастазов являются легкие и кости. |
