УЧЕБНИК Онкология. Ш. X. Ганцев 2006. Учебник для студентов медицинских вузов. 2е изд., испр и доп. М. Ооо Медицинское информационное агентство
 Скачать 4.2 Mb. Скачать 4.2 Mb.
|
|
Глава 18. Опухоли костей и мягких тканей 3. Перечислите виды злокачественных опухолей неостеогенного происхождения. 4. Какая триада симптомов характерна для всех злокачественных новообразований костей? 5. Каким путем чаще всего метастазируют первичные опухоли костей? 6. В каких отделах длинных трубчатых костей чаще всего локализуется осте-огенная саркома? 7. В каких отделах длинных трубчатых костей чаще всего локализуется саркома Юинга? 8. Какие рентгенологические симптомы наиболее характерны для остеогенной саркомы? 9. Какие рентгенологические симптомы наиболее характерны для саркомы Юинга? 10. Какие опухоли костей отличаются длительным ростом? 11. Перечислите злокачественные опухоли костей, высокочувствительные к лучевому лечению. 12. Какие препараты наиболее часто используются у больных с первичными опухолями костей? 13. Какие калечащие операции применяются у больных со злокачественными опухолями костей? 14. Какие условия необходимы для проведения органосохраняющих операций? 15. Перечислите, какие вы знаете злокачественные опухоли мягких тканей. 16. Какие клинические признаки характерны для доброкачественных и для злокачественных новообразований мягких тканей? 17. Какие злокачественные новообразования мягких тканей отличаются быстрым ростом, какие — медленным? 18. Какие гистологические варианты рабдомиосаркомы вы знаете? 19. Перечислите злокачественные опухоли мягких тканей, чувствительные к лучевому воздействию. 20. Перечислите злокачественные опухоли мягких тканей, не чувствительные к лучевой терапии. 21. Для каких злокачественных новообразований мягких тканей хирургический метод является единственным методом лечения? 22. Перечислите злокачественные новообразования мягких тканей, прогноз при которых после проведенного лечения относительно благоприятный. J4 лава 19 ЛИМФОГРАНУЛЕМАТОЗ Лимфогранулематоз — болезнь Ходжкина (ходжкинская злокачественная лим-фома), первичное опухолевое заболевание лимфатической системы. Впервые лимфогранулематоз описал в 1832 г. английский врач Томас Ход-жкин, сообщивший о семи случаях заболевания, протекающего с увеличением лимфатических узлов и селезенки, лихорадкой, кахексией, неизменно заканчивающегося смертью больного. В 1875 г. И. А. Кутаревым были проведены первые гистологические исследования удаленного при жизни больного лимфатического узла. В 1890 г. русский исследователь С. Я. Березовский описал гистологическую картину лимфогранулематоза. Он установил наличие патогномоничных для лимфогранулематоза гигантских клеток. В 1897-1898 гг. венские патологоанатомы I. Paltauf, С. Sternberg, D. Reed описали полиморфно-клеточную гранулему с наличием гигантских многоядерных клеток, названных впоследствии клетками Березовского—Рид—Штернберга (рис. 19.1, см. вклейку). В России наиболее распространено название «лимфогранулематоз», предложенное С. Sternberg в начале XX века. 19.1. ЗАБОЛЕВАЕМОСТЬ Важность изучения лимфогранулематоза, как и всех злокачественных лимфом, объясняется молодым возрастом больных (большая часть— от 12 до 40 лет). В структуре онкологической заболеваемости лимфогранулематоз занимает 9-10-е место. Показатель заболеваемости злокачественными новообразованиями лимфатической и кроветворной тканей составил в 2001 г. 13,7 на 100 000 населения. Заболеваемость лимфогранулематозом составила 2,3 на 100 000 населения. Городские жители болеют приблизительно в 1,5 раза чаще, чем сельское население. Болеют лимфогранулематозом люди любого возраста. Первый пик заболеваемости приходится на возраст 20-30 лет, а второй пик отмечается после 60 лет. Мужчины болеют несколько чаще, чем женщины. Уровень заболе Глава 19. Лимфогранулематоз ваемости мужского населения превышает уровень заболеваемости женского в 1,5-2 раза в детском возрасте и в возрастной группе старше 40 лет. 19.2. СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ ОБ ЭТИОЛОГИИ И ПАТОГЕНЕЗЕ Основной аргумент, выдвигаемый в пользу инфекционной природы лимфогранулематоза, базируется на эпидемиологическом анализе частоты заболеваемости в разных регионах. В группу повышенного риска выделяют однояйцевых близнецов в случае заболевания одного из них, ближайших родственников больных и лиц, перенесших инфекционный мононуклеоз. Инфекция в раннем детстве может привести к иммунизации без проявления признаков заболевания, в более поздние сроки — к развитию лимфогранулематоза. О значении генетических факторов в его этиологии можно судить на основании частоты выявления определенных HLA-антигенов, в первую очередь, у идентичных близнецов. Следующая теория — вирусное поражение Т-лимфоцитов. Повышение спонтанной трансформации и появление гипербазофильных клеток в периферической крови могут служить признаком иммунной защиты сенсибилизированных лимфоцитов от генетически чужеродных, пораженных вирусом клеток. Аналогичным образом можно объяснить цитотоксическое действие лимфоцитов, полученных от лиц, страдающих болезнью Ходжкина, на культивируемые клетки Березовского—Рид—Штернберга, и сходную топографию этих клеток и лимфоцитов в организме. Циркулирующие иммунные комплексы с помощью антител адсорбируются преимущественно на этих клетках. Таким образом, феномен злокачественной трансформации фагоцитарной системы находится в центре внимания исследователей, однако вопрос о природе Т-клеточных нарушений остается открытым. Супрессорный эффект приписывают злокачественно трансформированным макрофагам. Происхождение клетки Березовского—Рид—Штернберга окончательно не установлено. Вероятнее всего, клетка Березовского—Рид—Штернберга происходит из Т- и В-лимфоцитов. Некоторыми авторами указывалось, что злокачественные клетки при лимфогранулематозе могут происходить из мо-ноцитарно-гистиоцитарно-макрофагального клона. При лимфогранулематозе нарушается структура лимфатических узлов, соединительнотканные тяжи, разрастаясь непосредственно от капсулы, пронизывают ткань лимфатического узла, превращая его в гранулему. Клеточный состав представлен В-лимфоци-тами на разных стадиях созревания, Т-лимфоцитами с фенотипом Т-хелперов и Т-супрессоров. При лимфогранулематозе особое диагностическое значение приобретает обнаружение одноядерных клеток Ходжкина, являющихся промежуточным звеном при трансформации в многоядерные клетки Березовского—Рид—Штернберга. S. Рорроша (1992) указывает на изменение кариотипа у 30 % больных лимфогранулематозом. Отмечено также, что частота изменения кариотипа различна при различных гистологических вариантах лимфогранулематоза. Часть П. Частная онкология 19.3. ГИСТОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ ЛИМФОГРАНУЛЕМАТОЗА Диагноз лимфогранулематоза может быть установлен только на основании гистологического исследования, после биопсии лимфатического органа или узла. Доказательством наличия лимфогранулематоза является обнаружение клеток Березовского—Рид—Штернберга. Соответственно Международной морфологической классификации (Raje Classification) различают 4 варианта лимфогранулематоза: 1. Лимфогистиоцитраный вариант (лимфоидное преобладание). 2. Вариант нодулярного склероза. 3. Смешанно-клеточный вариант. 4. Вариант лимфоидного истощения. 19.4. КЛАССИФИКАЦИЯ ПО СТАДИЯМ. ПРИЗНАКИ ИНТОКСИКАЦИИ, ИХ ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ Распространенность опухолевого процесса определяется в соответствии с клинической классификацией, принятой в 1971 г. на конференции по злокачественным лимфомам в американском городе Ann-Arbor. ♦ I стадия — поражение одной лимфатической зоны (I) или локализованное поражение одного экстралимфатического органа или ткани (IE). ♦ II стадия — поражение двух или более лимфатических областей по одну сторону диафрагмы (И) или локализованное поражение одного экстралимфатического органа или ткани и их регионарных лимфатических узлов с/или без других лимфатических областей по ту же сторону диафрагмы (НЕ). ♦ III стадия — поражение лимфатических узлов по обе стороны диафрагмы (III), которое может сочетаться с локализованным поражением одного экстралимфатического органа или ткани (ШЕ), или с поражением селезенки (IIIS), или с поражением того и другого (IIIE+S). ♦ IV стадия — диссеминированное поражение одного или нескольких экстралимфатических органов, с или без поражения лимфатических узлов; или изолированное поражение экстралимфатического органа с поражением отдаленных лимфатических узлов. Поражение селезенки обозначается символом «S» (стадии IS, IIS, IIIS); символом «Е» — локализованное экстранодальное поражение (стадии IE, НЕ, ШЕ). Символом «В» обозначается наличие одного или более из следующих симптомов: ночные профузные поты, повышение температуры выше 38 °С не менее 3 дней подряд без признаков воспалительного процесса, потеря 10 % веса за последние 6 месяцев; символом «А» — отсутствие вышеуказанных симптомов. Симптомы интоксикации являются неблагоприятными прогностическими факторами у больных лимфогранулематозом. Глава 19. Лимфогранулематоз 19.5. КЛИНИЧЕСКАЯ КАРТИНА. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Клиническое течение заболевания зависит от локализации первичного очага, степени вовлечения в процесс близлежащих органов и морфологического варианта заболевания. Заболевание чаще всего начинается с увеличения одного или нескольких лимфатических узлов шейно-надключичной, подмышечной или паховой областей (рис. 19.2, см. вклейку). При длительном анамнезе лимфатические узлы могут достигать огромных размеров, сливаться в конгломераты (рис. 19.3, см. вклейку). При поражении лимфатических узлов средостения может отмечаться одышка, кашель, одутловатость лица, синдром верхней полой вены. При локализации процесса в забрюшинных и мезентериальных лимфатических узлах могут отмечаться боли в животе, отеки нижних конечностей. Дифференциальную диагностику лимфогранулематоза проводят с лимфаденитами и лимфаденопатиями различной этиологии. Бактериальные лимфадениты возникают в ответ на инфекцию и могут наблюдаться при различных заболеваниях, таких как СПИД, туберкулез и др. Протозойные лимфадениты (при токсоплазмозе) и грибковые (при актиномикозе) встречаются относительно редко. Возможна вирусная природа лимфаденитов при инфекционном мононук-леозе, гриппе, краснухе. Лимфаденит может быть локальным, чаще в области ворот инфекции (при гриппе, ангине), или генерализованным (при сепсисе). Гистологическая структура лимфатического узла при реактивных лимфаденитах сохраняет нормальные элементы лимфатического узла. Помимо вышеизложенного различают клиническую (CS) и патологическую (PS) стадии. Клиническая стадия устанавливается в результате подробного клинического обследования и биопсии лимфоузла (или ткани). Патологическая стадия подразумевает морфологическое подтверждение каждой локализации поражения, установленной в результате применения хирургических процедур, как-то: биопсия костного мозга, биопсия печени, лапаротомия со спленэктомией. Для выбора тактики лечения больных лимфогранулематозом используется группа прогностических факторов, которые обозначаются терминами «благоприятные» и «неблагоприятные». К неблагоприятным прогностическим факторам относят: наличие массивных, более 5 см в диаметре, лимфатических узлов, сливающихся в конгломераты; расширение тени средостения на рентгенограммах увеличенными лимфатическими узлами более чем нах/з диаметра грудной клетки в самом широком ее месте (МТИ > 0,35); массивное поражение селезенки, поражение трех или более зон лимфатических узлов; ускорение СОЭ > 30 мм/ч при стадии Б и СОЭ > 50 мм/ч при стадии А. Ряд исследователей относит к неблагоприятным факторам возраст старше 40 лет, экстранодальное поражение в пределах, обозначаемых символом Е, варианты смешанно-клеточный и лим-фоидное истощение. Наличие одного или нескольких из вышеперечисленных признаков служит основанием для отнесения больного в группу с неблагоприятным прогнозом. Остальные больные, так же как все больные с I патологической стадией лимфогранулематоза, относятся в группу с благоприятным прогнозом. Часть П. Частная онколог 19.6. ЗНАЧЕНИЕ МОРФОЛОГИЧЕСКОГО МЕТОДА ИССЛЕДОВАНИЯ.ТЕХНИКА Следует отметить определяющую роль морфологического исследования пр лимфогранулематозе. Обязательно проведение аспирационной биопсии и открытой биопсии. Цитологическая картина при лимфогранулематозе характеризуется клеточным полиморфизмом. В препарате видны лимфоциты, пролимфоциты, эозино-филы, нейтрофилы, плазматические клетки, одноядерные гигантские клетки Ходжкина, а также многоядерные гигантские клетки Березовского—Рид-Штернберга. Окончательный диагноз ставится только после гистологическог исследования биопсированного лимфатического узла. При лимфогистиоцитарном варианте отмечается пролиферация лимфоци тов и гистиоцитов. Встречаются единичные клетки Березовского—Рид—Штернберга. При варианте нодулярного склероза видны коллагеновые тяжи, разделяющие лимфатические узлы на отдельные участки. При смешанно-клеточном ва рианте рисунок лимфатического узла полностью стерт, местами — лимфоидная гиперплазия с лимфобластами, лимфоцитами. Синусы разрушены, очаги некрс за, в полях зрения большое количество клеток Березовского—Рид—Штернбер га. При варианте лимфоидного истощения в препарате видно небольшое коли чество лимфоцитов или они могут вообще отсутствовать. Имеется диффузный склероз, соединительнотканные тяжи, большое количество клеток Березовско го—Рид—Штернберга. Метод цитологического исследования пунктатов основан на изучении клеток патологического очага, полученных пункцией. Этод метод заключается в получении клеточного материала из лимфатических узлов, расположенных в толще тканей. Для этой процедуры должны быть подготовлены стерильные сухой шприц и сухая инъекционная игла. В условиях процедурной и перевязоч ной, больного укладывают на стол. Должны соблюдаться все правила асептики и антисептики. Кожу над лимфатическими узлами обрабатывают спиртом, после чего отмечают место укола иглой. Левой рукой фиксируют лимфатические узлы, а правой вводят иглу с заранее надетым шприцем. Ощутив попадание иглы в лимфатический узел, правой рукой начинают оттягивать поршень, а левой продвигают иглу то вглубь, то к поверхности опухоли. Фиксируя иглу в опухоли, шприц снимают в положении максимально оттянутого поршня, после чего извлекают иглу. Затем в оттянутом положении вновь надевают иглу, быстрым толчком поршня выдувают ее содержимое на предметное стекло и из полученной капли пунктата приготовляют мазок. Под биопсией понимают прижизненное изъятие кусочка ткани из опухолевого очага с целью микроскопического исследования. Техника биопсии зависит от глубины расположения лимфатических узлов. Ножевую (эксцизионную) биопсию проводят под местной анестезией или под внутривенным обезболиванием в зависимости от глубины расположения лимфатических узлов. После 3-кратной обработки операционного поля проводится разрез над лимфатическими узлами. Берется на гистологическое исследование наибольший лимфатический узел или несколько лимфатических узлов. Удаление лимфатического Глава 19. Лимфогранулематоз узла лучше проводить вместе с капсулой. При невозможности удаления всего лимфатического узла проводят клиновидную резекцию. Завершают биопсию гемостаз и послойные швы на рану. 19.7. ОБЪЕМ ИССЛЕДОВАНИЯ ДЛЯ ОЦЕНКИ РАСПРОСТРАНЕННОСТИ ОПУХОЛЕВОГО ПРОЦЕССА. ЗНАЧЕНИЕ ДИАГНОСТИЧЕСКОЙ ЛАПАРОТОМИИ. СПЛЕНЭКТОМИЯ Диагностика лимфогранулематоза не представляет особых трудностей. Правильно собранный анамнез заболевания, характер лимфатических узлов, дополнительные методы диагностики с обязательной верификацией диагноза позволяют выявить опухолевую патологию на ранних стадиях заболевания. Обследование больных с лимфогранулематозом включает в себя следующие обязательные исследования: 1. Анамнез, клинические данные (наличие или отсутствие симптомов интоксикации), количество пораженных лимфатических узлов и зон. 2. Биопсия пораженного лимфатического узла (цитологическая и морфологическая верификация диагноза с обязательным установлением гистологического варианта лимфогранулематоза — рис. 19.4 и 19.5, см. на вклейке). 3. Иммунофенотипирование. 4. Общий анализ крови (СОЭ, лейкоциты, лейкоформула). 5. Биохимический анализ крови (печеночные пробы, щелочная фосфатаза, ЛДГ, фибриноген, гаптоглобин, церулоплазмин, альфа-2-глобулин). 6. Трепанобиопсия костного мозга. 7. Рентгенография органов грудной клетки (выяснение состояния медиас-тинальных, прикорневых лимфатических узлов, легочной ткани, плевры—рис. 19.6, 19.7). 8. Компьютерная томография грудной клетки (при малой информативности рентгенологических данных), установление размеров опухолевой ткани. Рис. 19.6. Рентгенограмма органов грудной клетки в прямой проекции. Лимфогранулематоз с увеличением внутри-грудных лимфатических узлов. Правый корень расширен, малоструктурен, с фестончатыми наружными контурами, верхнее средостение расширено 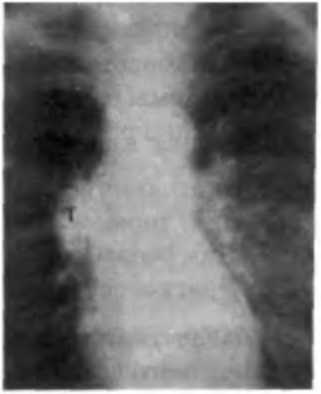 Часть П. Частная онкология  Рис. 19.7. Рентгенограмма органов грудной клетки в прямой проекции. Лимфогранулематоз, медиастинально-легочная форма. Увеличение всех групп внутригрудных лимфатических узлов, экстранодальное поражение правого легкого  Рис. 19.8. Сонограмма органов брюшной полости. Лимфогранулематоз. Поражение парааортальных лимфатических узлов (стрелки) 9. Ультразвуковое исследование органов брюшной полости и забрюшинной области для исключения поражения мезентериальных, забрюшинных, внутритазовых лимфатических узлов, печени, селезенки (рис. 19.8). 10. Компьютерная томография брюшной полости (более точное установление зон поражения, экстралимфатических органов). 11. Радиоизотопное исследование костной системы с т99Тс и лимфатической системы с 67Ga. По показаниям применяются: 1. Эндоскопические методы диагностики (фиброгастроскопия, ларингоскопия, торакоскопия, лапароскопия). 2. Лимфография. 3. Диагностическая лапаротомия. Диагностическую лапаротомию проводят больным, у которых по данным клинического обследования нельзя точно установить, имеется ли поражение |
