Практика Хирургия. 1 Заболевания и повреждения органов грудной клетки Плевральные пункции (асс.)
 Скачать 10.28 Mb. Скачать 10.28 Mb.
|
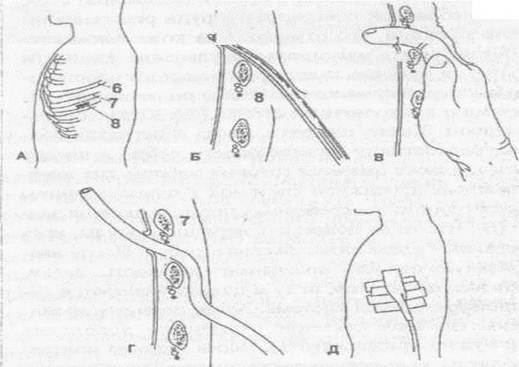
1,5см. с несколькими боковыми отверстиями вводят в плевральную полость корнцангом или троакаром с диаметром более 1,5 см.Трубка двумя швами фиксируется к краям кожной раны. Нижний конец трубки с клапаном опускается во флакон с антисептиком или к вакуумной системе для активной аспирации.Плевральные пункции (асс.) Кровь из плевральной полости необходимо собрать для реинфузии. Ошибки при установке плеврального дренажа по Бюлау: 1) использование для дренажа трубку диаметром менее 8мм. Тонкая дренажная трубка забивается сгустками крови ине функционирует; 2)Использование для дренажа мягких резиновых трубок. Такие трубки деформируются и сдавливаются лигатурой , тканями грудной стенки. Необходимо использовать силиконовые и полихлорвиниловые трубки. 3) оставление в плевральной полости слишком длинного конца дренажной гРУбки. Проксимальный конец трубки при этом располагается в верхних отделах плевральной полости и не дренирует нижние отделы , где находится кровь. Необходимо подтянуть дренажную трубку на несколько см.. 4) ошибки при фиксации дренажной трубки к коже.( подробно описано в разделе пневмоторакс). Дренирование плевральной полости показано только при среднем и большом гемотораксе. При малом гемотораксе производится плевральная пункция. После установки плеврального дренажа по Бюлау необходимо динамическое наблюдение. При этом устанавливается количество выделившейся по дренажу крови и определяется дальнейшая лечебная тактика. Главная задача врача определить : продолжается внутриплевральное кровотечение , или оно остановилось? Для диагностики продолжающегося внутриплеврального кровотечения служат : клиника, количество крови по плевральному дренажу, проба Рувилуа-Грегуара - интенсивное поступление крови по дренажу, которая быстро свёртывается, на фоне клиники анемии. Наличие продолжающегося внутриплеврального кровотечения является показанием к торакотомии. В том случае , если кровотечение прекратилось , проводится контрольная рентгеноскопия грудной клетки на следующие сутки после установки плеврального дренажа. Дренажную трубку удаляют не ранее 4 суток, при полном расправлении лёгкого и отсутствии отделяемого по дренажу. Наличие пневмоторакса и среднего гемоторакса является показанием к двойному дренированию плевральной полости ( во 2 и 7 межреберьях). Удаление дренажа из плевральной полости.Марлевую подушечку размером 10x10 см или салфетку, сложенную в несколько слоев, с одной сто роны обильно смачиваютвазелиновой мазью или гелем (А). Удаляют повяз ку, снимают швы. Одной рукой плотно прижимают подушечку к месту выхо да дренажа, другой рукой захватывают дренаж (Б). Во время выполнения больным пробы Вальсальвы быстро, но без рывков, удаляют дренажную трубку, не прекращая давления на подушечку. По окончании процедуры по душечку фиксируют лейкопластырем (В). Если дренажная трубка находилась в плевральной полости более 48 ч, возможно проникновение воздуха через раневой канал. В этом случае увеличивают количество вазелиновой мази и поверх подушечки накладывают герметичную повязку (из непористого мате риала). Повязку не снимают до заживления раневого канала. Нельзя пережи мать и удалять дренажи, по которым еще недавно поступал воздух. Это мо жет привести к образованию напряженного пневмоторакса, угрожающего жизни. Если по дренажу поступает большое количество крови, нужно пере жать дренажную трубку, а больного перевести в операционную. 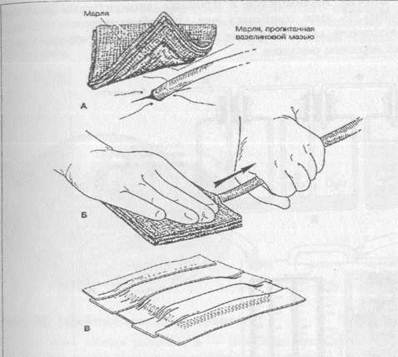 Трехбаночная дренажная система.(Верхний рисунок) Бутыль А через трубку аподсоединяют к централизованной разводке вакуума, по трубке бв эту бутыль свободно поступает воздух. Величина отрицательного давления в бутыли А регулируется длиной подводной части трубки б(в данном случае 20 см). Таким образом, бутыль А служит для регулировки отрицательного Давления, которое по трубке впередается на бутыль Б и по трубке г — на бутыль В. Бутыль Б служит водяным затвором. Воздух может поступить в 11ее из бутыли В по трубке г, только преодолев сопротивление двухсантимет-Рового столба жидкости. Бутыль В предназначена для сбора жидкости, отса сываемой из плевральной полости. Отрицательное давление, под действием которого в бутыль В по трубке дпоступает жидкость из плевральной полос-ти> в данном случае составляет 18 см вод. ст. Такого давления обычно доста точно, чтобы обеспечить эффективное дренирование. Трехбаночная система позволяет поддерживать отрицательное давление в плевральной полости на постоянном уровне независимо от количества отделяемого по дренажу. Если 0 Дренажу из плевральной полости отделяется воздух, в бутыли Б появля ется пузыри. (Нижний рисунок) Принцип трехбаночной дренажной системы положен в основу многих имеющихся в продаже аспираторов (например, Плеврэвак, Торадрейн). В этих приборах все три «бутыли» объединены в один блок, секции которого, обозначенные буквами А, Б и В соответствуют бутылям А, Б и В на верхнем рисунке 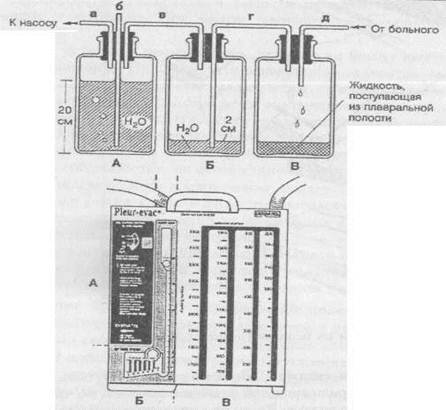 3. Промывание полостей абсцесса (асс.) Абсцесс (гнойник) – ограниченная полость, заполненная гноем, которая располагается в дерме и более глубоких мягких тканях. Этиология: полимикробная, ассоциация микроорганизмов кожи, S.аureus (25%). Как правило, микроорганизмы попадают в ткани в результате случайных ранений или манипуляций. Кроме этого, гнойник может развиваться при остром воспалении кожи, подкожной клетчатки (фурункулез, карбункул, флегмона, лимфаденит, нагноение гематомы), возможно образование и метастатических абсцессов. Особенность абсцесса, как отграниченного гнойного процесса, - образование пиогенной капсулы – внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка ограничивает гнойно-некротический процесс и продуцирует экссудат, что является защитной реакцией организма. Клиника: локальная боль в зоне формирования абсцесса, припухлость, гиперемия и флюктуация, гипертермия, симптомы интоксикации. При глубоком расположении абсцесса припухлость, гиперемия и флюктуация могут отсутствовать. Лечение: 1. Оперативное - вскрытие, санация гнойника и адекватное дренирование. Для вскрытия абсцесса выбирается кратчайший оперативный доступ с учетом топографо-анатомических особенностей. 2. Иссечение абсцесса в пределах здоровых тканей и наложение первичных швов, с проточно-аспирационным дренированием, что позволяет ускорить течение раневого процесса и улучшить косметический эффект. 3. Пункция толстой иглой, эвакуация гноя с последующим введением в полость антибиотиков и ферментов, предпочтительнее под контролем УЗИ, применяется при определенных локализациях абсцесса. Лечение Местное лечение Диагноз абсцесса - показание для операции. Цель операции - вскрытие, опорожнение и дренирование его полости. Пункцию абсцесса с аспирацией гноя и последующим введением в полость абсцесса антибиотиков, ферментных препаратов можно выполнять лишь по строгим показаниям, при определённых локализациях процесса, под контролем УЗИ. При вскрытии абсцесса выбирают кратчайший оперативный доступ с учётом анатомо-топографических особенностей органа. Иногда абсцесс вскрывают по игле: первоначально пунктируют абсцесс, затем по игле рассекают ткани. Во время операции по возможности подходят к нижнему полюсу гнойника, чтобы создать хорошие условия для дренирования. Если полость абсцесса обширна, её обследуют пальцем, разделяя перемычки и удаляя секвестры тканей. Полость абсцесса дренируют одним или несколькими резиновыми или полиэтиленовыми трубками и вводят в неё марлевые тампоны, смоченные раствором протеолитических ферментов, антисептиков, антибиотиков. При больших размерах абсцесса для адекватного дренирования делают дополнительные разрезы-контрапертуры. После операции проводят лечение гнойной раны с учётом фазности течения раневого процесса. Общее лечение Общее лечение включает все компоненты лечения гнойной хирургической инфекции. Применяют антибиотики (с учётом чувствительности микрофлоры), дезинтоксикационную терапию (инфузионную терапию, переливание кровезаменителей, плазмы, а иногда и экстракорпоральные методы детоксикации) и иммунокоррекцию (по показаниям). Последние успехи в хирургической практи ке позволяют сделать заключение, что при под-диафрагмальном абсцессе хорошие результа ты можно получить при полном дренировании полости абсцесса. Для вскрытия гнойников поддифрагмального пространства рекоменду ют применять следующие разрезы: • трансплевральные; • трансабдоминальные; • вне серозные. ТРАНСПЛЕВРАЛЬНЫЙ ДОСТУП Доступ впервые предложил Розер (1864). Однако опасность инфицирования плевраль ной полости заставила хирургов воздержаться от одномоментного выполнения такой опера ции, так как плевральный синус даже при на личии сформированного поддиафрагмального гнойника слишком часто оказывается незара-щённым. А.А. Троянов (1896) до вскрытия под диафрагмального абсцесса производил сшива ние листков рёберной и диафрагмальной плевры по всему периметру дефекта грудной стенки, образующегося после резекции ребра, что значительно уменьшало возможность ин фицирования плевральной полости. После это го производили рассечение диафрагмы в пре делах ушитой зоны. Показание.Локализация гнойника в задних отделах правого надпечёночного пространства. Техника.Трансплевральное вскрытие под диафрагмального абсцесса на протяжении 12—14 см с резекцией X ребра выполняют при положении больного на здоровом боку. По средством пункции поддиафрагмального про странства убеждаются в наличии гнойника. Затем осторожно, без повреждения плевры рассекают надкостницу резецированного реб ра и по всему периметру дефекта грудной стен ки, образующегося после резекции ребра, про изводят сшивание листков рёберной и диафрагмальной плевры непрерывным кетгу- товым швом взахлёстку (рис. 10-84),что зна чительно уменьшает возможность инфициро вания плевральной полости. В центре эллип са, образованного этим швом, рассекают плевру и диафрагму в пределах ушитой зоны. После вскрытия гнойника разрез диафраг мы максимально расширяют для удаления гноя. ТРАНСАБДОМИНАЛЬНЫЙ ДОСТУП Показания.Крупные поддиафрагмальные абсцессы (в частности, правосторонние над-печёночные), достигающие передней брюшной стенки, срединные послеоперационные подди афрагмальные абсцессы, гнойники сальнико вой сумки. Техника.Если абсцесс поддиафрагмального пространства распространяется вниз и приле гает непосредственно к передней брюшной стенке, то наилучшим доступом к нему следу ет считать косой подрёберный разрез в облас ти флюктуации. Инфицирования брюшной полости при этом не происходит. Срединные послеоперационные поддиаф рагмальные абсцессы удобнее всего вскрывать через послеоперационную рану. При отсут ствии недостаточности швов анастомоза эта операция почти всегда приводит к выздоров лению больных. Гнойники сальниковой сумки вскрывают из лапаротомного доступа. У отдельных больных при длительно существующем гнойнике саль никовой сумки может произойти сращение желудочно-ободочной связки с передней брюшной стенкой, что даёт возможность вскрыть абсцесс в пределах этого сращения. Если такого сращения нет, то после лапарото-мии можно подшить желудочно-ободочную связку к краям разреза брюшины и затем вскрыть сальниковую сумку. При опорожнении гнойника сальниковой сумки через малый сальник свободную брюш ную полость следует тщательно изолировать салфетками, после чего из небольшого разреза в желудочно-печёночной связке удаляют гной. Затем связку рассекают более широко и в по лость сальниковой сумки вводят тампоны и дренаж. ВНЕСЕРОЗНЫЙ ДОСТУП Данный доступ нашёл широкое применение при лечении поддиафрагмальных абсцессов. К методам выбора относят вскрытие поддиафраг мального пространства по А.В. Мельникову (1921). Техника.Проводят кожный разрез длиной 15 см на уровне передней или задней подмы шечной линии (в зависимости от расположе ния гнойника) на 2—3 пальца выше края рё берной дуги. Разрез не параллелен рёбрам, акосо пересекает 2—3 ребра. По рассечении тка- ней до рёбер два ребра поднадкостнично резе цируют на протяжении 4—5 см. Осторожно рассекают заднюю стенку надкостницы резе цированного ребра. Если плевральный синус (обычно хорошо виден) мешает рассечению диафрагмы в пределах преддиафрагмального пространства, то его мобилизуют. После этого небольшим препаровочным тупфером плев ральный синус удаётся легко сместить кверху (рис. 10-85, а). Параллельно нижней границе синуса рассекают диафрагму, остерегаясь на рушить целостность подлежащей брюшины, затем отслаиваемой от диафрагмы на необхо димом для достижения абсцесса протяжении. Перед тем как вскрыть абсцесс, верхний край пересечённой диафрагмы сшивают с мышца ми верхнего края раны грудной стенки (рис. 10-85, б), чем, во-первых, изолируют от гноя плевральный синус, а во-вторых, восста навливают прикрепление повреждённой части диафрагмы. В настоящее время широко распространён ный доступ к поддиафрагмальному абсцессу — доступ Клермона (1946). Техника. Разрез проводят через все ткани брюшной стенки по краю рёберной дуги, не-рассечённой оставляют только брюшину, ко торую затем рукой тупо отделяют от нижней поверхности диафрагмы (рис. 10-86). В области, где под отслоенной брюшиной определяют флюктуацию, производят вскры тие абсцесса. Эта операция технически про ста и сопровождается незначительным риском вскрытия свободной брюшной полости, так как брюшина соединена с нижней поверхно стью диафрагмы очень рыхло. Если же брю шина всё-таки оказывается повреждённой, то вскрытую брюшную полость можно легко изо лировать от абсцесса посредством подшива ния края печени к нижнему краю операцион ной раны. Доступ Клермона более удобен для вскрытия надпечёночных поддиафрагмальных абсцессов передней локализации. При расположении гнойника в задних отделах поддиафрагмально-го пространства целесообразнее использовать разрез Мельникова. Вскрытие поддиафрагмаль-ного абсцесса, как правило, заканчивают обя зательным введением в полость дренажной труб ки и тампонов. 4. Межреберная спирт-новокоиновая блокада (асс.) |


 1
1