билеты. Амбулаторнополиклиническая помощь
 Скачать 1.45 Mb. Скачать 1.45 Mb.
|
|
Критерии диагноза ЛНГ: Температура более 38,3С, длительностью 3нед и более, с период подъемами, не определен диагноз после обследования. Тактика ведения: Выяснение причины + обследование (сбор анамнеза/жалоб, осмотр, семейный анамнез, диагностика + консультации врачей). Лечение: В том случае, если состояние пациента с лихорадкой стабильное, в большинстве случаев следует воздержаться от лечения. Иногда проводят пробное лечение (туберкулостатическими препаратами при подозрении на туберкулез, гепарином при подозрении на тромбофлебит глубоких вен, легочную эмболию; антибиотиками, закрепляющимися в костной ткани, при подозрении на остеомиелит). Назначение глюкокортикоидных гормонов в качестве пробного лечения оправдано в том случае, когда эффект от их применения может помочь в диагностике (при подозрении на подострый тиреодит, болезнь Стилла, ревматическую полимиалгию). 3. Пневмония. Ведение пациентов в амбулаторных условиях. Выбор антибактериальной терапии. Показания для госпитализации. Внебольничная пневмония - острое заболевание, возникшее во вне-больничных условиях, сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы. Классификация по степени тяжести: (только пневмония легкой степени лечится на дому, во всех других случаях показана госпитализация) Для пневмонии легкой степени тяжести характерны: • малопродуктивный кашель или кашель со слизисто-гнойной мокротой на 2-4-е сутки; • слабо выраженная интоксикация с температурой до 38 °С; • частота дыхания до 25 в минуту, отсутствие цианоза; • ЧСС до 90 в минуту, нормальное артериальное давление; • умеренный лейкоцитоз; • рентгенологические признаки поражения одного сегмента одной доли. Для пневмонии средней степени тяжести характерны: • кашель со слизисто-гнойной или ржавой мокротой на 2-4-е сутки; • выраженная интоксикация с температурой 38-39 °С; • частота дыхания 25-30 в минуту, цианоз губ; • ЧСС 90-100 в минуту, нормальное артериальное давление или с тенденцией к гипотонии; • лейкоцитоз с выраженным палочкоядерным сдвигом; • рентгенологические признаки поражения более одного сегмента легких в границах одной доли. Для пневмонии тяжелой степени характерны: • кашель со слизисто-гнойной или ржавой мокротой на 2- 4-е сутки; • выраженная интоксикация с температурой 39 °С и выше, возможна гипотермия; • частота дыхания более 30 в минуту, дыхание поверхностное, диффузный цианоз; • ЧСС от 100 в минуту, гипотония (диастолическое артериальное давление ниже 60 мм рт.ст.); • лейкоцитоз с выраженным палочкоядерным сдвигом влево до миелоцитов, токсическая зернистость нейтрофилов, возможна лейкопения; • рентгенологические признаки инфильтрации более одной доли или двух сегментов легких при двустороннем поражении. Постановка диагноза: Основными критериями считают - инфильтрацию легочной ткани на Rg и минмум два признака из списка: ► лихорадочное начало заболевания (более 38 °С); ► кашель с мокротой; ► выслушивание локальной крепитации, укорочение перкуторного звука; ► лейкоцитоз более 10×109 л. Действие врача: - Сбор анамнеза и жалоб, пальпация, перкуссия -Измерение частоты дыхания и темперауры -Исследование уровня лейкоцитов, уровня эритроцитов, уровня общего гемоглобина в крови -Рентгенография легких в двух проекциях -Микроскопия мазков мокроты с окраской по Граму для эмпирического подбора антибиотиков -Исследование С-реактивного белка (увеличение его содержания выше 50 мг/л повышает вероятность пневмонии в 5 раз) -Серологические реакции на различные инфекции, вирусы - по клиническим показаниям (при подозрении на цитомегаловирус-ную инфекцию) -Томография легких (при проведении дифференциальной диагностики со специфическими заболеваниями легких) Дифференциальная диагностика: ведущий синдром для дифференциальной диагностики - синдром ограниченного затемнения или инфильтрата. Особого внимания заслуживает дифференциальная диагностика с туберкулезом, злокачественным новообразованием, тромбоэмболией легочной артерии, эозинофильной пневмонией, синдромом пневмони-та при системных васкулитах. Показания для госпитализации: ► Возраст старше 60 лет, сопутствующие заболевания, госпитализации в течение 12 мес. ► Физикальные признаки: • частота дыхания более 30 в минуту; • диастолическое артериальное давление менее 90 мм рт.ст.; • пульс более 125 в минуту; • температура тела менее 35 °С или более 40 °С; • нарушения сознания. ► Лабораторные данные: • количество лейкоцитов в периферической крови менее 4,0×109 /л или более 30,0×109 /л; • SaO2 50 мм рт.ст. при дыхании комнатным воздухом; • креатинин сыворотки крови >176,7 мкмоль/л или азот мочевины >7,0 ммоль/л, гематокрит 50% в течение ближайших 2 сут). ► Внелегочные очаги инфекции (менингит, септический артрит и др.), сепсис или полиорганная недостаточность с метаболическим ацидозом (pH <7,35), коагулопатией. Лечение: В амбулаторных условиях у пациентов до 60 лет без сопутствующих заболеваний лечение начинают с амоксициллина (по 500 мг 3 раза в сутки) или защищенных аминопенициллинов. В качестве альтернативной терапии используют макролиды (спирамицин, кларитро-мицин, азитромицин, джозамицин и др.); в качестве резервных антибиотиков - пневмотропные фторхинолоны (левофлоксацин, мок-сифлоксацин). 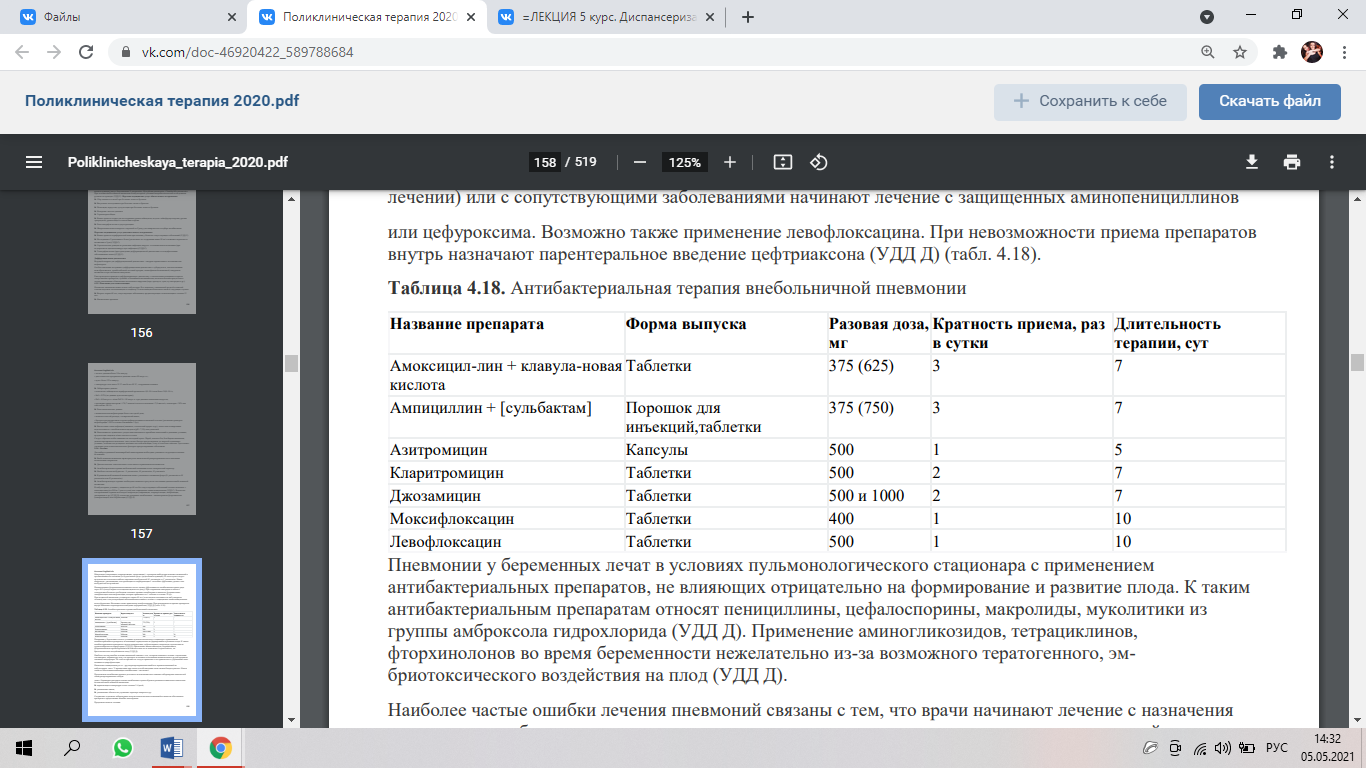 Основным критерием отмены антибиотика служит обратное развитие клинических симптомов нетяжелой внебольничной пневмонии: ► нормализация температуры тела в течение 3-4 дней; ► уменьшение кашля; ► уменьшение объема или улучшение характера мокроты и др. Основным критерием отмены антибиотика служит обратное развитие клинических симптомов нетяжелой внебольничной пневмонии: ► нормализация температуры тела в течение 3-4 дней; ► уменьшение кашля; ► уменьшение объема или улучшение характера мокроты и др. Продолжительность лечения: При нетяжелой пневмонии - 7-10 дней; При микоплазменной или хламидийной - 14 дней. Применение ступенчатой терапии (назначение одного антибиотика сначала в течение 3 сут в виде парентеральной формы с переходом в последующие дни на таблетированную форму) повышает эффективность антибактериального лечения и сокращает дни нетрудоспособности. Билет 14 - ПТ 1. Профилактическая работа врача-терапевта поликлиники. Медицинская профилактика – комплекс мероприятий, имеющих целью устранение непосредственных причин и условий, порождающих заболевания. Виды: · первичная – комплекс мероприятий направленных на недопущение развития острых заболеваний. · вторичная – комплекс мероприятий направленных на недопущение развития хронических забол. · третичная – комплекс мероприятий направленных на недопущение развития инвалидизации общества и предупреждение летальных исходов. 3 основных направления в профилактической работе врача: а) санитарно-просветительная работа - при общении разъясняем принципы ЗОЖ и режима по конкретному заболеванию, основы рационального и лечебного питания, вред курения и злоупотребления алкоголем и другие санитарно-гигиенические аспекты; также врач проводит лекции в поликлинике и на предприятиях, выпускает санитарные бюллетени и другие информационные материалы и прочее. б) прививочная работа - осуществляется под руководством врачей-иммунологов инфекционистами и участковыми терапевтами поликлиники. в) диспансеризация (диспансерный метод) – это метод активного динамического наблюдения за состоянием здоровья населения, направленный на укрепление здоровья и повышение трудоспособности, обеспечение правильного физического развития и предупреждение заболеваний путем проведения комплекса лечебно-оздоровительных и профилактических мероприятий. В диспансерном методе работы ЛПУ наиболее полно выражается профилактическая направленность ЗО. Виды медицинских осмотров: · Профилактический медицинский осмотр проводится в целях раннего выявления патологических состояний, заболеваний и факторов риска их развития, немедицинского потребления наркотических средств и психотропных веществ, а также в целях формирования групп состояния здоровья и выработки рекомендаций для пациентов. Проводится 1р в 2 года. · Предварительный медицинский осмотр проводится при поступлении на работу или учебу в целях определения соответствия состояния здоровья работника поручаемой ему работе, соответствия учащегося требованиям к обучению · Периодический медицинский осмотр проводится с установленной периодичностью в целях динамического наблюдения за состоянием здоровья работников, учащихся, своевременного выявления начальных форм профессиональных заболеваний, ранних признаков воздействия вредных и (или) опасных производственных факторов рабочей среды, трудового, учебного процесса на состояние здоровья работников, учащихся, в целях формирования групп риска развития профессиональных заболеваний, выявления медицинских противопоказаний к осуществлению отдельных видов работ, продолжению учебы; По результатам осмотра дается заключение о состоянии здоровья и определяется группа наблюдения: а) группа «здоровые» (Д1) - это лица, которые не предъявляют жалоб и у которых в анамнезе и при осмотре не выявлены отклонения в состоянии здоровья. б) группа «практические здоровые» (Д2) - лица, имеющие в анамнезе хронические заболевания без обострений в течение нескольких лет, лица с пограничными состояниями и факторами риска, часто и длительно болеющие, реконвалесценты после острых заболеваний. в) группа «хронические больные» (Д3). 2. Анемия в амбулаторной практике. Лабораторные и инструментальные методы исследования. Тактика ведения. Показания для госпитализации. Анемия- клинико-гематологическое состояние, обусловленное снижением содержания гемоглобина и в большинстве случаев - уменьшением количества эритроцитов в крови (гемоглобина - ниже 130 г/л у мужчин и 120 г/л - у женщин, эритроцитов - 4,0 х 10 |2/л у мужчин и 3,5 х 10 12/л у женщин). Является проявление или осложнение заболеваний, сопровождающихся кровотечением (желудочно-кишечные, маточные, легочные, почечные, геморроидальные и т.д.), травмой с повреждением кровеносных сосудов, реже самостоятельным заболеванием, имеющим в своей основе либо нарушения в образовании компонентов красной крови (эритроцитов и гемоглобина), либо повышенное разрушение эритроцитов. Первые симптомы: общая слабость, быстрая утомляемость, головная боль, головокружение, шум в ушах, потемнение в глазах, сердцебиение, боли в области сердца, снижение артериального давления, приглушение тонов сердца, систолический шум, бледность кожных покровов, слизистых оболочек и другие симптомы, известные как общеанемический симптом. Диагностика: ЕСЛИ ► уровень гемоглобина менее 130 г/л у мужчин и менее 120 г/л у женщин (у беременных - менее 110 г/л); ► количество эритроцитов ниже 4,0×1012/л у мужчин и 3,8×1012/л у женщин оценивают MCV и MCH=> ► МСН и MCV снижены. Если при этом уровень сывороточного железа и ферритина также снижен, это железодефицитная анемия. Проводят обследование для исключения желудочно-кишечного кровотечения или опухолевого заболевания. Назначают лечение препаратами железа у врача общей практики или терапевта. ► МСН и MCV в норме. Проверяют уровень сывороточного железа, ферритина, витамина В12, фолиевой кислоты, креатинина. • При нормальном уровне креатинина необходима консультация гематолога. • При повышенном уровне креатинина необходима консультация нефролога. ► МСН и MCV повышены. Определяют уровень витамина В12 и фолиевой кислоты. • При нормальном или повышенном уровне витамина В12 и фолиевой кислоты необходима консультация гематолога. • При сниженном уровне витамина В12 и фолиевой кислоты подозревают В12-дефицитную анемию или фолиеводефицитную анемию. Необходимо дополнительное обследование для исключения опухоли ЖКТ, атрофического гастрита или дифиллоботриоза. При их исключении назначают лечение цианокобаламином или фолиевой кислотой. По степени тяжести: • умеренной тяжести (уровень гемоглобина - до 90 г/л; эритроцитов - до 3,0× 1012/л); • средней тяжести (уровень гемоглобина - 70-89 г/л; эритроцитов - 2,0-2,9× 1012/л); • тяжелой степени (уровень гемоглобина - 69 г/л и менее; эритроцитов 1,9×1012/л и менее). https://studfile.net/preview/1472130/ Железодефицитная Клиника: развивается постепенно, поэтому больные адаптируются к низкому уровню гемоглобина, симптоматика выявляется при выраженной анемии (гем 80-100г/л). Жалобы: повыш утомляемость, раздражительность, трудности в конц внимания, головокруж, головная боль, ощущ сердцебиения. При сниж Нb ниже до 70 – появл боли в мышцах (накопление лактата), парестезии, сниж t тела. Отмечается исчерченность и ломкость ногтей, сухость, ломкость и выпадение волос, болезненность языка и атрофия его сосочков, ангулярный стоматит, дисфагии, извращение вкуса и пристрастие к резким запахам (бензин). Склонность к частым инф-ям. Диагностика: сниж гемоглобина, гипохромия, микроцитоз и анизоцитоз эритроцитов, снижение гематокрита. Лейкоциты в норме, СОЭ повыш, незначит ретикулоцитоз. Сниж кол-ва железа. Лечение: препараты железа. В12дефицитная анемия: Клиника: анемический синдром - слабость, снижение трудоспособности, повышенная утомляемость, одышка при физической нагрузке, а затем и в покое. Фуникулярный миелох - покалывания, парастезии, онемение и нарушение чувствительности в конечностях, ощущение «ватных» ног, зябкости. Полиневрит развивается симметрично сначала в нижних конечностях, а затем - в верхних. При прогрессировании теряется чувствительность и способность отличать холодное от горячего и атрофия мышц. Диагностика: сведения об операциях на желудке или кишечнике, наличии хронического гастрита, энтероколита, дивертикулеза, проживании в эндемических зонах. Осмотр: бледность кож покровов, желтушность склер, язык с участками воспаления ярко-красного цвета, сосочки сглажены (по типу лакированного). Возможно увел печени и селезенки. Пульс частый, на верхушке – систолический шум. ОАК: сниж эритроцитов, гемоглобина, увел цветового показателя (гиперхромная анемия). Макроцитоз, анизоцитов, тельца Жоли и кольца Кэбота. Гиперсегментация нейтрофилов. Ретикулоциты в норме или снижены. Тромбоцитопения и лейкопения. БХК: гипербилирубинемия (из-за внутрикостного разрушения эритроцитов). Метод Шиллинга для выявления всасывания В12, меченного кобальтом – в норме больше 10% принятой дозы должно выделиться с мочой. При дефиците в12 увел выделение с мочой метилмалоновой к-ты. Лечение: внутримышечные инъекции витамина В12 в дозе 500-1000 мкг в сутки в течение 14 дней, а затем - в дозе 500-300 мкг ежедневно до нормализации уровня гемоглобина. На 5-7-й день лечения следует провести контроль уровня ретикулоцитов в крови. Фолиеводефицитная: Клиника: нет неврологических проявлений как при В12 дефицитной и глоссита. Диагностика: снижение концентрации фолиевой к-ты в эритроцитах и сыворотке крови. Анализ крови такой же как при В12. Лечение: 5-15мг/сутки фолиевой к-ты. Показания к госпитализации. Нb менее 70 г/л, выраженная симптоматика со стороны ССС плохо переносимая, слабости; необходимость выявления источников кровотечения; лечение острого кровотечения из верхних отделов ЖКТ; лечение застойной сердечной недостаточности. 3. Синкопальные состояния в амбулаторной практике. Дифференциальный диагноз. Тактика обследования и лечения. Показания для госпитализации. Синкопальное состояние - транзиторная потеря сознания вследствие транзиторной глобальной мозговой гипоперфузии, характеризующейся быстрым началом, короткой продолжительностью и самопроизвольным полным восстановлением. Виды: ортостатические (после перехода из горизонт в вертикальное положение, вследствие депонирования крови в венах ниж ч тела; ‒ нейрорефлекторные (различные сильные боли, эмоционал переживания); ‒ аритмические; ‒ связанные со структурными поражениями сердца или легких; ‒ цереброваскулярные (при патологии сосудов, питающих ГМ (синдром обкрадывания). Клиника: Пресинкопальный – ощущение дурноты, потемнение перед глазами, мушки, общая слабость, звон в ушах. Пациент бледный, нарастает гипотония. Собственно обморок – утрата сознания, пульс нитевидный или исчезает, АД до 55-60мм.рт.ст. Постсинкопальный – восстанавл сознание, но еще около часа сохраняется слабость, сухость во рту, чувство тревоги, кожа теплая и влажная. Диагностика: 1. Анамнез (семейный, заболеваний сердца, легких, метаболических расстройств, прием лекарств, сведения о травмах). 2. Данные о предыдущих СС, результаты обследования. 3. Уточнение характера действий, приведших к обмороку (стояние, ходьба, повороты шеи, физическое напряжение, мочеиспускание, дефека- ция, кашель, глотание). 4. Выяснение предшествующих событий. 5. Определение особенностей СС: ‒ наличие, проявления и продолжительность предобморочного со- стояния; ‒ установление позы, в которой случилось синкопе (стоя, лежа, сидя); ‒ симптомы во время обморока (цвет и влажность кожных покровов, частота и характер дыхания и пульса, судорожный синдром); ‒ продолжительность обморока; ‒ наличие, проявления и продолжительность послеобморочного со- стояния. 6. Физикальное обследование с акцентом на выявление сердечно-сосудистых заболеваний (размеры сердца, сердечные и сосудистые шумы, АД, частота и регулярность пульса, различие в наполнении пульса с обеих сторон на лучевых и сонных артериях, признаки сердечной недостаточности и т. д.). 7. Ортостатическую пробу (ортостатическая тест и/или тест с наклонным столом), когда обморок связан с вставанием или есть подозрение на рефлекторный механизм обморока. 8. Пробу с массажем каротидного синуса у пациентов > 40 лет. 9. Анализ ЭКГ (при возможности — в период (сразу после) обморока, оценка предыдущих ЭКГ). 10. Оценку неврологического статуса с проведением дополнительных методов исследования (ЭЭГ, КТ (МРТ) головного мозга, исследование глазного дна), лабораторная диагностика показаны только тогда, когда есть вероятность несинкопальной T-LOC. |
