хирургия. Билет 1 травмы живота (закрытые и открытые). Классификация, осложнения, клиника, диагностика, до госпитальной помощи, лечение и уход
 Скачать 0.76 Mb. Скачать 0.76 Mb.
|
|
КОМПОНЕНТЫ И ПРЕПАРАТЫ КРОВИ. КРОВЕЗАМЕНИТЕЛИ. ИХ КЛАССИФИКАЦИЯ, ВИДЫ, ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ, ХРАНЕНИЕ, КОНТРОЛЬНЫЕ ИССЛЕДОВАНИЯ ПЕРЕД ВЛИВАНИЕМ. Основные компоненты крови: · Эритроцитная масса - получают из консервированной крови путем отделения плазмы. Хранится в спец маркированных холодильниках, при t +2 - +6, срок годности 21 – 35 сут. · Эритроцитная масса без лейко- и тромбоцитов, хранится 42 сут. · Эритроцитная взвесь – хранится 21 сут. · Свежезамороженная плазма – хранится от -18 и ниже. Основные превараты крови: · Донорский альбумин 5,10,20% р-р – применяют при шоке, дефицита альбумина, кровопотере, заболеваний печени, почек. Повышает АД, удерживает тканевую жидкость в кровянном русле. · Нормальный человеческий Ig – антитела против кори, гриппа, орви. · Гипериммунные глобулины (антистафилококковый, антисинегнойный, антипротейный) - плазма иммунизированных против кого либо доноров. Кровезаменители: 1. Регуляторы водно - солевого, ксислотно- щелочного баланса: · Изотонический раствор NaCl- восстановление ОЦК,средство для выигрыша времени перед гемотрасфузией, профилактика образования свертывания внутрисосудистого. · Солевой раствор Рингера – Локка – при шоках, кровопотере, обезвоживании организма. · Раствор Гартмана (электролиты) – при нарушении кислотно – щелочного равновесия. 2. Противошоковые: · Полиглюкин - 6% декстран +0,9% NaCl – длительно удерживается в кровеном русле, повышает АД. · Реополиглюкин · Препараты желатина (желатиногель, гелофузин) · Препараты гидроксиэтилкрахмала (рефортан, стабизол, инфукол ГЭК) 3. Для парентерального питания: · Белковый гидролизат, амино смеси, глюкоза, фруктоза, минералы, витамины 4. Переносчики кислорода: · Эмульсия перфторан 10% - хранится при t -4 до -18, не совместим с ГЭК и коллоидами. ПОДГОТОВКА К ПРОВЕДЕНИЮ ДРЕНАЖНОЙ ТРУБКИ В ПЛЕВРАЛЬНУЮ ПОЛОСТЬ ПРИ ПОМОЩИ ТРОАКАРА, ПРИ ПОМОЩИ ЗАЖИМА. ПОДГОТОВКА БОЛЬНОГО. ОСНАЩЕНИЕ, ПОКАЗАНИЯ, ПОРЯДОК ВЫПОЛНЕНИЯ. УБОРКА РАБОЧЕГО МЕСТА. ОСЛОЖНЕНИЯ: ИХ ВИДЫ, ПРЕДУПРЕЖДЕНИЕ, РАСПОЗНАВАНИЕ, ПОМОЩЬ. ВИДЫ ДРЕНИРОВАНИЯ ПЛЕВРАЛЬНОЙ ПОЛОСТИ, НАБЛЮДЕНИЕ И УХОД. ДРЕНИРОВАНИЕ ПЛЕВРАЛЬНОЙ ПОЛОСТИ ПРИ ПОМОЩИ ЗАЖИМА ПОКАЗАНИЯ к дренированию плевральной полости: • устранение пневмоторакса, являющегося причиной дыхательной недостаточности и сниженного венозного возврата к сердцу, вызывающих ухудшение вентиляции лёгких, увеличение работы дыхания, гипоксию и гиперкапнию; • эвакуация плеврального выпота. ОСНАЩЕНИЕ: - стерильные пелёнки - марлевые салфетки - шёлк для наложения швов - изогнутые гемостатические зажимы - скальпель №15 - ножницы и иглодержатель - катетеры или дренажные трубки соответствующих размеров - стерильные перчатки и халат - вакуумно-дренажная система. ПОРЯДОК ВЫПОЛНЕНИЯ: 1. Место введения дренажной трубки определяют клиническими данными. Воздух преимущественно скапливается в верхней части грудной клетки, жидкость — в нижних отделах. Для удаления воздуха дренажную трубку вводят в передне-верхние отделы грудной клетки, для удаления жидкости - в задне-боковые поверхности грудной клетки над соском и в аксиллярной области; 2. Положить пациента так, чтобы место введения трубки было доступным. Положение на спине с отведенной на 90 градусов рукой на стороне поражения; 3. Выбрать необходимое место пункции. При передней позиции трубки (пневмоторакс) место плевральной пункции должно располагаться во II или III межреберье по среднеключичной линии. При задней позиции трубки (гидроторакс) пункцию выполняют в VI или VII межреберьях по аксиллярной линии; 4. Надеть стерильные перчатки. Протереть место пункции раствором йода-повидона и обложить его стерильными пелёнками; 5. В месте пункции 1 % раствором лидокаина выполнить поверхностную инфильтрацию кожи и нижележащих тканей по направлению к ребру. Сделать небольшой разрез над ребром, расположенным ниже межреберья, в которое будет введена трубка; 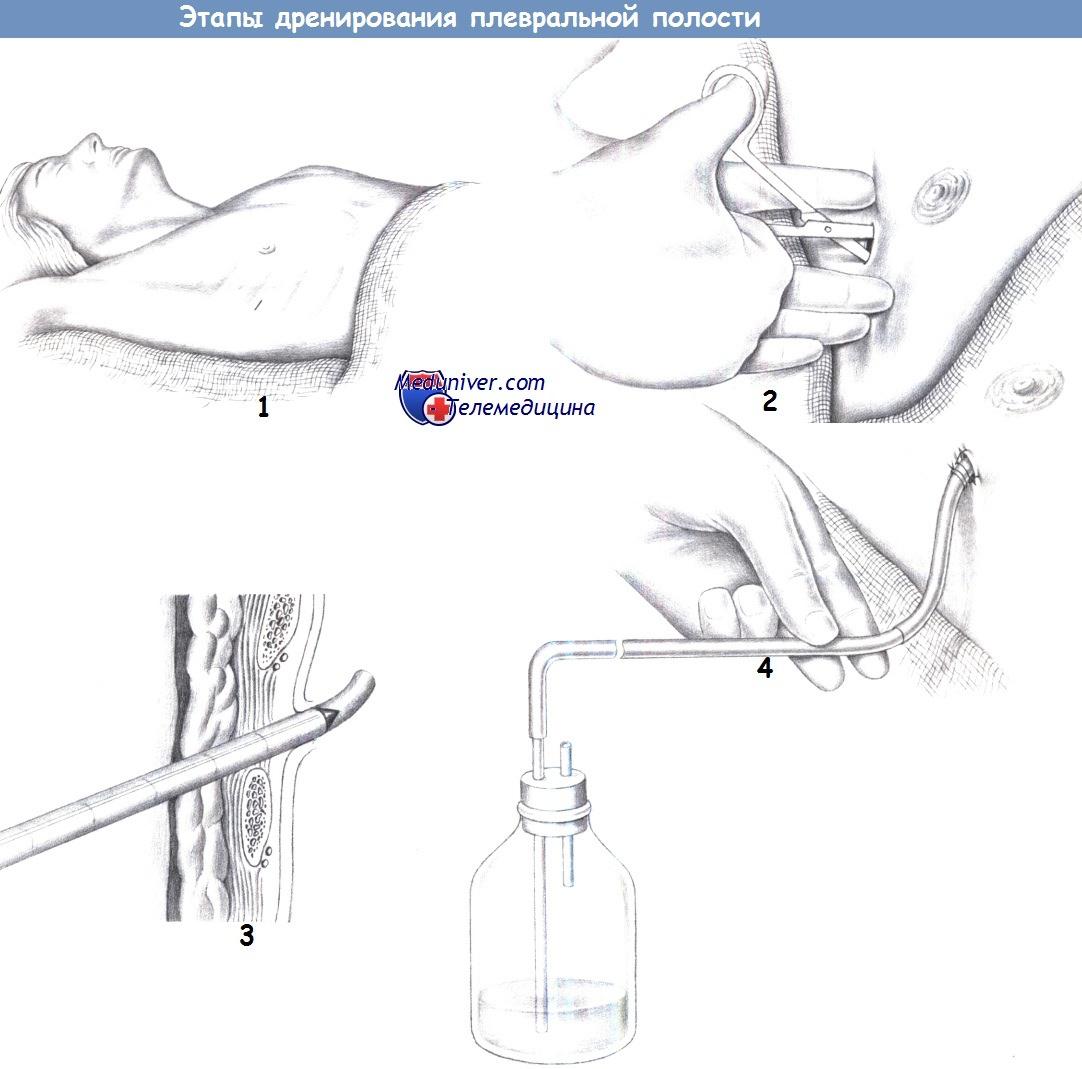 6. В кожный разрез ввести изогнутый гемостатический зажим и раздвинуть нижележащие ткани по направлению к ребру. Кончиком зажима сделать отверстие в плевре над ребром. Не забывать, что межреберные нервы, артерия и вена расположены под нижней частью ребра. Такая методика создаёт подкожный канал, который служит герметичному закрытию отверстия в грудной стенке после удаления трубки; 7. После перфорации плевры слышно, как воздух выходит из плевральной полости; 8. Ввести трубку через открытый гемостатический зажим. Проследить, чтобы боковые отверстия в трубке были внутри плевральной полости. Появление влаги в трубке говорит о её правильном положении; 9. Соединить трубку с вакуумной дренажной системой. Создать отрицательное давление от 5 до 10 см вод.ст., возможно, методом погружения конца трубки в ёмкость со стерильным раствором; 10. Закрепить трубку кисетным швом. При необходимости укрепить края кожного разреза швами. ОСЛОЖНЕНИЯ: • инфекция; • кровотечение возникает при перфорации одного из крупных сосудов во время выполнения процедуры. Если оно продолжается, то необходима консультация больного хирургом; • повреждение нерва. Введение пункционной иглы по верхнему краю ребра поможет избежать травмы межреберного нерва; • травма лёгкого. Никогда не прикладывать усилий при введении трубки в плевральную полость. ДРЕНИРОВАНИЕ ПЛЕВРАЛЬНОЙ ПОЛОСТИ ПРИ ПОМОЩИ ТРОАКАРА ПОКАЗАНИЯ: Передний дренаж: ⁃ значительный пневмоторакс (более 15%). Задний дренаж: ⁃ гемоторакс; ⁃ значительный пневмоторакс; ⁃ быстро накапливающийся плевральный выпот ⁃ эмпиема плевры. ОСНАЩЕНИЕ 1. Набор для подготовки операционного поля 2. местная инфильтрационная анестезия 3. Плевральный дренаж, игла (⌀ 0,7–0,9 мм) со шприцем (10 или 20 мл). 4. Дренажные трубки небольшого диаметра 5. Если дренаж устанавливается хирургическим методом — набор для разреза кожи и перфорации межреберного промежутка: скальпель, хирургический и анатомический пинцеты, изогнутый зажим с затупленным концом. 6. Операционный набор: иглодержатель, игла 1,0 с ниткой. 7. Трехколбовая система для плеврального дренирования, удлинители, оборудование для отсасывания Место дренирования: Всегда вводите дренаж по верхнему краю нижележащего ребра. ПОРЯДОК ВЫПОЛНЕНИЯ: Положение больного при переднем дренаже — лежа на спине, при заднем — полулежа на здоровом боку с валиком под нижними ребрами. 2. В области прокола через тонкую иглу инфильтрируют 15—20 мл 1% раствора новокаина мягкие ткани по верхнему краю ребра, включая надкостницу на задней поверхности ребра и плевру. 3.Производят пункцию плевральной полости длинной толстой иглой. 4.Вдоль межреберья, намеченного для дренажа, рассекают кожу на протяжении 1,0—1,5 см, через разрез кожи и мягкие ткани в плевральную полость вращательными движениями проводят троакар диаметром 0,6—0,8 см. 5.Стилет троакара извлекают и сразу же вместо него через гильзу вводят до уровня верхушки легкого пластиковый дренаж, соответствующий диаметру троакара. На внутреннем конце его сделаны дополнительные боковые отверстия, наружный конец пережат зажимом. 6.Смена стилета троакара на дренажную трубку производится быстро, чтобы не допустить попадания воздуха в плевральную полость. Этому может помочь кратковременная задержка дыхания больным. 7.Дренаж фиксируют левой рукой, а правой осторожно извлекают трубку троакара из полости плевры, пережимают дренаж между ней и кожей. 8.Удаляют первый зажим и снимают трубку троакара с дренажа, дренаж подшивают к коже, не прокалывая его, присоединяют к дренажной системе и снимают зажим. Накладывают горизонтальный матрацный шов для закрытия раны вокруг трубки после ее удаления и стерильную повязку с антисептической мазью. 9.В стационарных условиях рентгенологически контролируют положение дренажной трубки, наличие воздуха и жидкости в плевральной полости. ОСЛОЖНЕНИЯ: Действия при возможных осложнениях: •сохраняющийся пневмоторакс: проверить герметичность дренажной системы, эвакуировать воздух с помощью шприца Жане, при рецидиве — использовать второй дренаж через другой доступ; •закупорка дренажа: в условиях асептики и без поступления воздуха в полость плевры промыть дренаж теплым раствором фурацилина 1:5000 или риванола 1:1000; •кровотечение или повреждение легкого: контроль за кровопотерей по дренажу и рентгенологически, гемостатическая и заместительная терапия, торакотомия при кровопотере более 300 мл/ч либо 2 л в целом или при нестабильной гемодинамике; •неправильное положение дренажа: удалить трубку и дренировать плевральную полость повторно. Техника удаления дренажа: 1.Кожу вокруг дренажа обрабатывают антисептическим раствором, срезают шов, удерживающий дренаж. 2.На кожу выше места выхода дренажа накладывают стерильную марлевую повязку с антисептической мазью, которую помощник прижимает к коже больного. 3.Одной рукой хирург натягивает нити горизонтального матрацного шва вокруг дренажа, другой быстро удаляет трубку во время выдоха больного. 4.Не прекращая надавливания на повязку, завязывают матрацный шов, закрывая тем самым кожную рану без попадания воздуха в плевральную полость. ЗАДАЧА В ФАП обратилась больная 45 лет с жалобами на мучительные боли, возникающие во время дефекации и сохраняющиеся еще длительное время после нее. В кале-алая кровь. При осмотре в гинекологическом кресле после разведения ягодиц видна трещина на 6 часах, располагающаяся на переходной складке. Эталон ответа Диагноз: Трещина прямой кишки. Диагноз поставлен на основании очень характерных жалоб больной, наличия крови алого цвета в кале, а также осмотр ануса позволил увидеть дистальный отрезок трещины. Из дополнительных методов диагностики показано ректальное пальцевое исследование. Можно произвести его в гинекологическом кресле. Для этого фельдшер надевает перчатку, указательный палец обильно смазывает вазелином и на высоте вдоха больной, осторожно, учитывая болезненность этой процедуры при трещине прямой кишки, вводит в просвет прямой кишки. Эта процедура позволяет установить наличие резкого спазма сфинктера прямой кишки. Свежие трещины, имеющие мягкие края, при пальпации обычно обнаружить не удается. Старые трещины, имеющие омозоленные края, плотное дно, пропальпировать можно. Трещину обычно сопровождает геморрой, поэтому при увеличении геморроидальных узлов они могут быть обнаружены, кроме того, на высоте пальца исключается или подтверждается наличие опухоли в просвете прямой кишки.Пальцевое ректальное исследование можно проводить в положении лежа на спине, с приведенными и согнутыми в тазобедренных и коленных суставах ногами, в положении на левом боку, с приведенными к животу и согнутыми ногами, в коленнолоктевом положении, с последующим переводом больного в вертикальное положение, “ сидя на пальце”. Осложнением трещин прямой кишки является пектсноз заднего прохода и парапроктит. Пектенозом обозначается возникающее на почве анальных трещин подкожное фиброзное кольцо, суживающее заднепроходный канал. Вторым осложнением анальных трещин является острый парапроктит, точнее, задний перианальный абсцесс, на почве которого под основанием трещины может возникнуть подкожный прямокишечный свищ. Алгоритм оказания неотложной помощи Фельдшер выписывает больной направление к хирургу в поликлиническое отделение, ЦРБ. Накануне вечером и утром в день явки к хирургу больной рекомендуют произвести по две очистительные клизмы в объеме 2-3 л каждая. Диагностическая и лечебная программа. Диагностическая программа: В поликлинике ЦРБ хирург осматривает больную ректальным зеркалом в коленнолоктевом положении, что позволяет подтвердить диагноз трещины и исключить туберкулезную язву или рак анального канала, которые внешне напоминают каллезные “ старые” трещины. Обязательным является цитологическое и гистологическое исследование стенок и дна трещины. Больной показана ректороманоскопия, в результате которой возможно исследование толстой кишки на высоте до 40 см, с целью исключить сопутствующую патологию. Кроме того, больная получает направление на ФГДС и колоноскопию с инс труктажем о правилах подготовки к этим процедурам. Лечебная программа: “Свежие,” недавно возникшие трещины подлежат консервативному лечению, напротив, хронические трещины необходимо оперировать. В поликлинике рекомендуется следующая терапия. Утром производится очистительная клизма. Два раза в день назначаются теплые сидячие ванны (35-360 С) продолжительностью 15-20мин -утром после дефекации и вечером перед сном. Тотчас после ванны больной должен вставить себе в прямую кишку болеутоляющие свечи с новокаином, в случае кровотечения свечи содержат адреналин, красавку. Обезболивающие свечи в остром периоде заболевания следует назначить 2 раза в день - утром и вечером. При резко выраженном болевом синдроме и спазме сфинктера для усиления обезболивающего эффекта рекомендуется применять, кроме свечей, смазывание анального отверстия 2-3 раза в день цинк- новокаиновой пастой. Большую роль играет соблюдение постельного режима. Диетой следует добиться мягкого кашицеобразного стула.Это применение овощей, обязательно свеклы, черного хлеба, чернослива, кураги, слабительных несолевых средств, можно применять по 1 столовой ложке вазелиновое масло 3 раза в день. Подобное лечение “свежих” анальных трещин продолжается 4 недели и обычно бывает эффективным. В случае безрезультатности консервативного лечения или “ старых” каллезных трещин показано хирургическое лечение: После проведения пресакральной блокады проводят девульсию — насильственное растяжение сфинктера с целью вызвать его парез и тем самым обеспечить покой для заживления трещины. Кроме того, рекомендуют при проведении этой процедуры растягивать сфинктер с таким усилием, чтобы надорвать слизистую дна трещины, что ускоряет грануляцию и эпителизацию её. Хороший эффект наблюдается после введения под трещину смеси Шнее (совкаин, фенол, спирт, миндальное масло). Обезболивание достигается на срок до 30 дней. Трещина заживает за это время. При застарелых трещинах их иссекают и накладывают швы на слизистую оболочку. АН.Рыжих предлагает операцию дополнять дозированной сфинктеротомией. В послеоперационный период показаны: Покой с приподнятым положением ягодиц, расположенных на подушках. Бссшлаковая диета: чай, кисель, сухари, бульон в течение 5 суток. Для задержки стула применяют в течение 5 дней по 8 капель опия 2-3 раза в день. На 6 сутки назначают масляные слабительные: вазелиновое, касторовое масло. 5. После дефекации больному назначают сидячие теплые ванны с перманганатом калия. БИЛЕТ 27 ГРУППЫ КРОВИ СИСТЕМЫ АВО И СИСТЕМЫ «РЕЗУС». ГЕМАГГЛЮТИНАЦИЯ И ЕЕ ВИДЫ. ОПРЕДЕЛЕНИЕ ГРУППЫ КРОВИ СИСТЕМЫ АВО И «РЕЗУС» - ПРИНАДЛЕЖНОСТИ КРОВИ. ОСНАЩЕНИЕ, ПРАВИЛА, ОШИБКИ (ИХ ПРИЧИНЫ И ПРЕДУПРЕЖДЕНИЯ). Группа крови — это описание индивидуальных антигенных характеристик эритроцитов. В качестве антигенов могут выступать как мембранные белки, так и углеводы, покрывающие их. Для человека известно несколько систем антигенов и все они должны быть учтены при переливании крови. В настоящее время известно около 30 систем групп крови, однако, наиболее клинически важными являются системы АВО и резус-фактор. Система АВО Эту систему групп крови открыл Карл Ландштейнер в 1900 году, за что в 1930 году ему была присуждена Нобелевская премия. Эритроцит покрыт плазмалеммой толщиной около 7 нм, в которую встроены антигены систем АВО и резус-фактор. В плазме крови каждого человека имеются антитела против антигенов эритроцитов, которые не содержатся в его собственной крови. К. Ландштейнер описал четыре группы крови (рис. 1). При смешивании крови, взятой у разных людей, при несовместимости групп крови, происходит агглютинация (склеивание) эритроцитов в результате реакции антиген - антитело.
| ||||||||||||||||||||||||||||||||||
