Мои ответы. Болезнь нарушение жизнедеятельности организма, вызванное действием чрезвычайных раздражителей, характеризуются снижением работоспособности, приспособляемости организма к условиям окружающей cреды и одновременным развитием не только патологических,
 Скачать 1.95 Mb. Скачать 1.95 Mb.
|
|
79. Типовые патологические процессы в нервной системе (дефицит торможения, спинальный шок, деафферентация, нейродистрофия). Причины, механизмы развития, значение. 1. Дефицит торможения, приводящий к патологическому растормаживанию. Вышедшие из-под тормозного контроля те или иные нервные образования становятся плохо регулируемыми, их деятельность перестает отвечать потребностям организма, что снижает его приспособительные возможности. Данный патологический процесс лежит в основе образования генераторов патологически усиленного возбуждения, патологической доминанты, патологических рефлексов и др. Дефицит торможения и растормаживание имеют место в той или иной мере практически при всех формах патологии нервной системы, поэтому они относятся к типовым патологическим процессам в нервной системе. 2. Денервационный синдром. В результате выпадения нервных (двигательных, вегетативных, эфферентных и афферентных влияний) возникает комплекс многообразных изменений в постсинаптических структурах органов и тканей. Биологическое значение этого синдрома заключается в выпадении определенных функций, повышении чувствительности органов к нейромедиаторам и гормонам, дефектности, инертности регуляции денервированных органов и тканей, нарушении их трофики. 3. Деафферентация. Импульсация, поступающая в нейрон, из какого бы источника она не исходила, является для нейрона афферентной. Выключение этой афферентации представляет собой де-афферентацию нейрона. В результате выключения афферентации нейронов возникают нарушения чувствительности, трофики, локо-моции (движения). 4. Нейродистрофический процесс. Возникает в разных органах и тканях, в том числе и в самой нервной системе, в результате выпадения или нарушения различных нервных влияний со стороны афферентных, вставочных, эфферентных нейронов и их отростков как соматической, так и вегетативной нервной системы. В основе этого процесса лежат: изменение синтеза, секреции или действия нейромедиаторов, комедиаторов, трофогенов, а также образование патотрофогенов и др. Нейродистрофический процесс усиливается при возникновении расстройства гемо- и лимфоциркуляции, энергетического и пластического видов обмена и т.д. 5. Спинальный шок. Возникает после нарушения целостности спинного мозга и представляет собой глубокое, но обратимое угнетение двигательных и вегетативных рефлексов, которые осуществляются ниже нарушения целостности. У человека полная арефлексия после нарушения целостности спинного мозга является начальной стадией полной параплегии. НЕТ ТАКОГО Генераторы патологически усиленного возбуждения (ГПУВ). Патологическая система. Патологическая детерминанта. Значение в патогенезе нервных расстройств. ГПУВ - это агрегат гиперактивных взаимодействующих нейронов, продуцирующий неконтролируемый поток импульсов. Интенсивность и характер этого потока не соответствуют поступающему сигналу и определяются только особенностями структурно-функциональной организации генератора. Вследствие того, что нейроны генератора активируют друг друга, генератор способен самоподдерживать свою активность, не нуждаясь в постоянной дополнительной стимуляции извне. Патогенетическое значение ГПУВ. Основное патогенетическое значение генератора заключается в том, что он гиперактивирует тот отдел ЦНС, в котором он возник или с которым он непосредственно связан, вследствие чего этот отдел приобретает значение патологической детерминанты, формирующей патологическую систему. Поскольку патологические системы лежат в основе соответствующих нервных расстройств (нейропатологических синдромов), образование генератора является начальным звеном этих расстройств. Патологическая детерминанта — определённое образование ЦНС, которое становится гиперактивным в результате возникновения ГПУВ и индуцирует формирование патологической системы, имеет для организма отрицательное биологическое значение. Можно утверждать, что ПД — формирующее ключевое звено патологической системы. Патологическая система — новая интеграция нейронов первично и/или вторично изменённых образований ЦНС, возникшая под влиянием патологической детерминанты, вызванной разнообразными интенсивными и/или длительно действующими патогенными факторами и неблагоприятными условиями. Патологические системы лежат в основе разнообразных нервных расстройств, относящихся к различным сферам деятельности нервной системы, поэтому их образование имеет значение практически универсального патогенетического фактора(паркинсонизм например) 73. Характеристика основных причин и механизмов возникновения эндокринных расстройств. Этиология заболеваний эндокринных желез весьма многообразна. Наибольшее клиническое значение имеют органические поражения, возникшие из-за травм, кровоизлияний, интоксикаций или инфекцией. Эндокринопатии бывают приобретенные и наследственно обусловленные. Нарушения порой касаются всех функций эндокринной железы (тотальные), а порой - только их части (парциальные эндокринопатии). В зависимости от уровня расстройства регуляции и биосинтеза гормона различают первичные, вторичные и третичные формы патологии. Разные виды повреждений приводят к гиперфункции, гипофункции или дисфункции эндокринных желез. ПАТОГЕНЕТИЧЕСКАЯ КЛАССИФИКАЦИЯ ЭНДОКРИНОПАТИЙ 1. Дисрегуляторные - связанные с первичным нарушением нервной, гуморальной и других видов регуляции. 2. Диссекреторные - связанные с повреждением самих эндокринных желез. 3. Дисметаболические - связанные с нарушением разрушения или превращений гормона (обычно при патологии печени). 4. Дисэкскреторные - связанные с нарушением выделения гормона. 5. Диссенситивные - связанные с нарушением чувствительности (дефект рецепторов) эффекторных образований. Дополнительно выделяются эндокринопатии, вызванные изменением степени прочности связи гормона с транспортирующим его белком, а также в расстройством межгормональных взаимоотношений. 74. Патология аденогипофиза. Гипопитуитаризм. Акромегалия. Гигантизм, гипофизарный нанизм.        75 Патология надпочечников. Аддисонова болезнь, феохромацитома, синдром Иценко-Кушинга   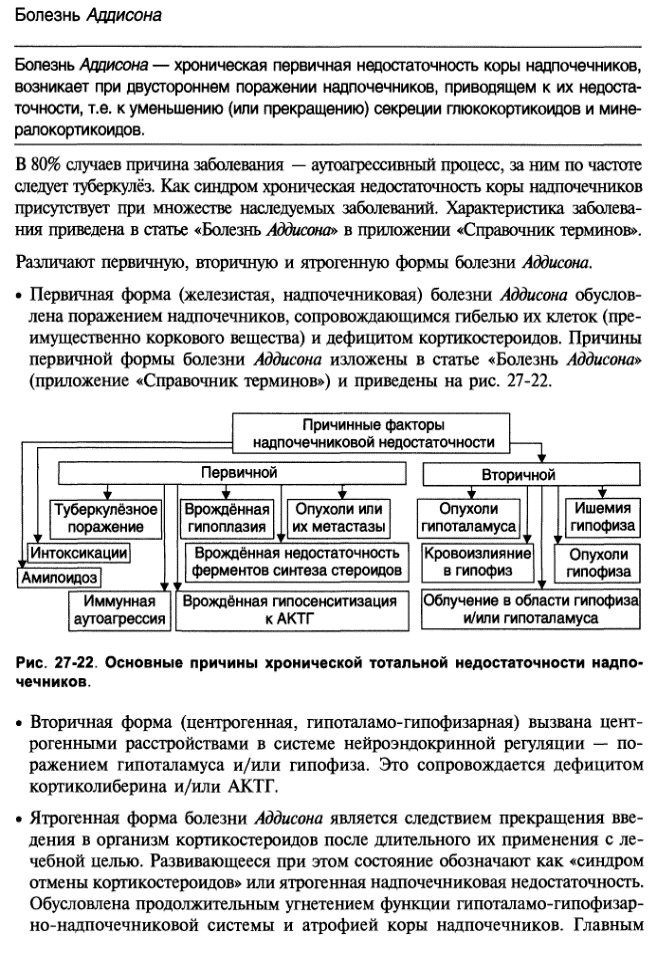  76. Первичный и вторичный альдостеронизм. Болезнь Конна. Первичный альдостеронизм (синдром Конна) Первичный альдостеронизм, или синдром Конна, — заболевание, обусловленное избыточной продукцией альдостерона опухолью коры надпочечника. Заболевание встречается сравнительно редко, чаще возникает у женщин в возрасте 20—50 лет. Исторические данные. Заболевание впервые описал в 1955 г. Конн. Этиология. Причиной синдрома Конна наиболее часто является гормонально-активная опухоль клубочковой зоны коры надпочечников (альдостерома), значительно реже — ее двусторонняя гиперплазия. Биосинтез альдостерона в опухоли увеличен в 40— 100 раз, кортизола — в 2—5 раз и кортикостерона — в 2—4 раза. Увеличение в опухоли биосинтеза кортизола и кортикостерона связывают с неоднородностью строения аденом, имеющих в одних случаях клетки, сходные с клетками пучковой зоны, а в других — клетки, напоминающие клетки сетчатой зоны. Вместе с тем при первичном альдостеронизме увеличена не только клубочковая, но и сетчатая зона. Патогенез. Вследствие повышенной продукции альдостерона происходит усиление реабсорбции натрия в канальцах почек и увеличение выделения калия и водородных ионов с мочой. Обеднение организма калием приводит к развитию мышечной слабости, парестезии, преходящих мышечных параличей, а также почечных симптомов (полиурия, полидипсия, никтурия и т. д.). Полиурия обусловлена дистрофическими изменениями в канальцах почек, вследствие чего они теряют способность реагировать на антидиуретический гормон. В результате гипокалиемии внутриклеточный калий замещается ионами натрия и водорода, что приводит к внутриклеточному ацидозу и внеклеточному алкалозу. Это в свою очередь вызывает тетанию. Задержка натрия и воды вызывает гиперволемию, что приводит к артериальной гипертонии и связанным с ней симптомам (головная боль, изменение глазного дна, гипертрофия левого желудочка сердца и т. д.). Повышенная экскреция калия с мочой приводит к гипокалиемическому алкалозу и гипокалиемической канальцевой нефропатии. Патологическая анатомия. При патологоанатомическом исследовании чаще всего обнаруживают единичную или множественные опухоли коры одного и, реже, обоих надпочечников. Опухоль обычно доброкачественная, в 5% случаев она может быть злокачественной. Аденома часто небольших размеров, на разрезе желтого или оранжевого цвета, местами с сероватым оттенком. Гистологически в опухоли чаще всего выявляют клетки как клубочковой, так и пучковой зон коры надпочечников. В 9% случаев на вскрытии находят только двустороннюю диффузную гиперплазию коры надпочечников. Гистологически отмечают утолщение клубочковой зоны коры надпочечников. В редких случаях патологические изменения в коре надпочечников отсутствуют. В почках нередко находят гидропическую и жировую дегенерацию клеток канальцев и утолщение базальной мембраны. Дистрофические процессы обнаруживают в основном в проксимальных канальцах и реже — в дистальных. Иногда наблюдаются гиалинизация клубочков, склероз почечных артериол, пиелонефрит. У ряда больных отмечаются очаговые некрозы сердечной мышцы и скелетной мускулатуры. Клиника. Больные предъявляют жалобы на сильную головную боль, приступы резкой мышечной слабости, судорог, жажду, обильное и учащенное мочеиспускание, парестезии, резкие боли в мышцах; нередко бывают ноющие боли в области сердца без иррадиации, одышка, сердцебиение, перебои сердца. Н. А. Ратнер и др. выделяют при первичном гиперальдостеронизме следующие группы симптомов: 1) симптомы, связанные с гипертонией (головные боли, изменение глазного дна, гипертрофия сердца); 2) нейро-мышечные симптомы (тетания, мышечная слабость, парестезии и судороги); 3) почечные симптомы (полиурия, полидипсия, никтурия, умеренная протеинурия, щелочная реакция мочи). Криз характеризуется резкой головной болью, тошнотой, рвотой, резкой мышечной слабостью, поверхностным дыханием, снижением или потерей зрения. В ряде случаев может развиться вялый паралич или приступ тетании. Артериальное давление резко повышено, особенно диастолическое. В результате криза могут развиться очаговое нарушение мозгового кровообращения, острая левожелудочковая и острая коронарная недостаточность. Периферические отеки обычно отсутствуют, что объясняется внутриклеточным накоплением натрия. Однако они могут наблюдаться при развитии сердечной недостаточности (менее чем у 10% больных). При резком и стойком повышении артериального давления нередко развивается ретинопатия с кровоизлияниями, дегенеративными изменениями и отеком сетчатки, отеком соска зрительного нерва. Вследствие этого резко снижается зрение вплоть до полной слепоты. Характерны приступы резкой мышечной слабости. Нередко (у 39% больных) развиваются вялые параличи мышц, преимущественно нижних конечностей. Параличи начинаются быстро или даже внезапно и претерпевают обратное развитие через несколько часов и, реже, дней или недель. Часто возникают приступы тетании, проявляющиеся судорогами верхних и, реже, нижних конечностей и сопровождающиеся повышением сухожильных рефлексов и появлением положительных симптомов Хвостека и Труссо. Вторичный альдостеронизм — клинический синдром, обусловленный повышенной секрецией альдостерона нормальными надпочечниками в ответ на изменение электролитного состава крови, а иногда вызванный недостаточной инактивацией альдостерона в печени. Исторические данные. О повышении экскреции альдостерона с мочой при целом ряде заболеваний впервые сообщили в 1950—1955 гг. Деминг, Лейчер, Аксельрад и др. Этиология. Причиной вторичного альдостеронизма могут быть заболевания, сопровождающиеся резкой почечной ишемией (гипертоническая болезнь, почечная гипертония). Вторичный альдостеронизм может возникнуть при сердечной недостаточности, отечных формах заболеваний почек (нефротический синдром, острый диффузный гломерулонефрит), заболеваниях печени (болезнь Боткина, хронический гепатит, цирроз печени). Вторичный альдостеронизм наступает также при заболеваниях, сопровождающихся полиурией или натрийурией (декомпенсированный несахарный и сахарный диабет, нефрит с потерей натрия и т. д.). Причинами вторичного альдостеронизма могут быть инфаркт миокарда, пневмония, длительная терапия мочегонными средствами, обладающими натрийуретическим свойством, длителъное пребывание на диете, бедной натрия хлоридом, и т. д. Патогенез. Роль факторов, участвующих в патогенезе вторичного альдостеронизма, неодинакова и во многом зависит от патогенеза основного заболевания. При гипертонической болезни и почечной гипертонии на первый план выступает почечно-ишемический фактор. Возникшая ишемия почки ведет к повышению активности ее юкстагломерулярного аппарата с усиленной продукцией ренина и повышенным образованием ангиотензина II. Последний стимулируел-клубочковую зону коры надпочечников с уги ленной секрецией альдортрона При заболеваниях, сопровождающихся отеками (сердечная недостаточность, нефротический синдром, цирроз печени и т. д.), патогенез вторичного гиперальдостеронизма в основном обусловлен гиповолемией, понижением онкотического давления и гипонатриемией. Понижение онкотического давления приводит к перемещению внутрисосудистого натрия и воды в межклеточные пространства. Вследствие гиповолемии и уменьшения концентрации натрия в сосудистом русле раздражаются барорецепторы (в левом желудочке, аорте, правом предсердии, полых венах). Они рефлекторным путем через гипоталамическую область вызывают компенсаторное усиление секреции альдостерона. Увеличение секреции альдостерона в условиях продолжающегося перемещения внутрисосудистого натрия и воды в межклеточные пространства в еще большей степени способствует задержке жидкости и натрия в организме, в связи с чем развиваются отеки. Развитию отеков способствуют и другие факторы, вызывающие вторичный альдостеронизм: повышение активности системы ренин — ангиотензин и снижение инактивации альдостерона в печени. К увеличению отеков приводит повышение в крови уровня антидиуретического гормона. Это, с одной стороны, обусловлено повышением секреции гормона под влиянием альдостерона, а с другой — снижением его инактивации в печени. Увеличению отеков способствует также повышение проницаемости капилляров в результате усиления активности фермента гиалуронидазы. Патологическая анатомия. Морфологические и гистологические изменения обусловлены основным заболеванием. Классификация. Вторичный альдостеронизм разделяют на формы с гипертензионным синдромом, с отечным синдромом и формы без отеков и гипертонии. Клиника. Клиника вторичного альдостеронизма зависит от основного заболевания. Наиболее часто вторичный альдостеронизм проявляется отечным синдромом. Генерализованные отеки, развившиеся без видимой причины (без патологии сердца, печени, почек), носят название идиопатических. У больных с идиопатиче-скими отеками наряду с нормальным артериальным давлением, отсутствием изменений белкового состава и концентрации электролитов в крови отмечают выраженную гипонатрийурию и повышение экскреции альдостерона с мочой. Прогноз. Прогноз зависит от основного заболевания. 77. Патология щитовидной железы. Эндемический зоб, кретинизм, микседема. Диффузный токсический зоб. Гипофункция щитовидной железы- гипотиреоз Причины: основная причина- экзогенный дефицит йода; врожденные дефекты синтеза тиреоидных гормонов, врожденная гипоплазия или аплазия ЩЖ, аутоиммунные или инфекционные процессы в ЩЖ, хирургические вмешательства на железе, влияние лекарственных препаратов. Проявления: у взрослых- Микседема Специфические отеки, которые обусловлены нарушением обмены гиалуроновой и хондроитинсерной кислот, муцина. Характерно увеличение массы тела, выпадение волос, ломкость ногтей, нарушение функции ЖКТ, половых органов, гипотермия, брадикардия, гипотония, депрессивные состояния. Лицо одутловатое с бедной мимикой, утолщенным носом и губами. - выраженная брадикардия; - артериальная гипотензия, коллапс; - дыхательная недостаточность; - почечная недостаточность; - гипотермия; - угнетение сознания; - атрофический гастрит; - микседема; - миопатии; - задержка роста. Причины и механизм возникновения микседемы: увеличение гидрофильности соединительной ткани из-за накопления в ней глюкуроновой и хондроитинсерной кислот, а также ионов натрия, вследствие снижения продукции предсердного натрий-уретического фактора; усиление эффектов АДГ в условиях снижения концентрации Т3 и Т4 в плазме крови; связывание большого количества жидкости тканевым коллоидом, содержащим избыток гликозаминогликанов и ионов натрия, с образованием муцина. У детей - Кретинизм Проявления: - малый рост (карликовость); - грубые черты лица; - макроглоссия; - широкий, плоский («квадратный») нос с западающей спинкой; - гипертелоризм; - большой живот (возможно развитие пупочной грыжи); - задержка смены зубов; - длительное незаращение родничков; - нарушение психического развития вплоть до идиотии. Гиперфункция щитовидной железы Причины гипертиреоза: патология самой железы, вторичный или третичный гипертиреоз Гипертиреоидные состояния (гипертиреозы, тиреотоксикозы) характеризуются избытком эффектов йодсодержащих гормонов в организме. Этиология: Первичный гипертиреоз: - воспаление (тиреоидит – болезнь Де Кервена); препараты йода; токсическая аденома; эктопические опухоли из тиреоидной ткани; тиреотоксический зоб (диффузный токсический зоб – болезнь Грейвса и узловой токсический зоб – болезнь Пламмера); избыточное поступление экзогенного йода, в том числе экзогенных тиреоидных гормонов. Вторичный гипертиреоз: ТТГ-секретирующая аденома гипофиза; Повышение порога чувствительности гипофиза к гормонам ЩЖ. Третичный гипертиреоз: неврозы; стойкая гиперактивация норадренергических нейронов гипоталамуса. Проявления гипертиреоза: Базедова болезнь Чаще страдают женщины 25-35 лет. Механизм: появление АТ (IgG), которые способны взаимодействовать с рецепторами на тироцитах и связываться с рецепторами для тиреотропного гормона. Тем самым вызывая его эффект и выработку тиреоидных гормонов. повышенная нервная и психическая возбудимость; чувство немотивированного беспокой ства истраха; нервозность; повышенная нервно-мышечная возбудимость; аритмии; сердечная недостаточность; гипертрофия и гиперфункция миокарда; повышение САД и усиление кровотока; изменение аппетита (повышение или снижение); усиление перистальтики ЖКТ; офтальмопатия Грейвса – экзофтальм, сухость роговицы, редкое мигание, светобоязнь и т.д.; тиреотоксическая миопатия; остеопороз и др. Особенности метаболизма при гипертиреозе: повышение основного обмена и теплопродукции: активация катаболизма белка и отрицательный азотистый баланс; активация обмена холестерина; усиление гликогенолиза и торможение глюконеогенеза; усиление липолиза. Крайнее проявление прогрессирующего течения гипертиреоза – тиреотоксический криз, критическое состояние, чреватое смертельным исходом. Зоб- увеличение щитовидной железы. Может быть: эутиреоидным (нормальная функция железы) гипотиреоидным (функция снижена) гипертиреоидным (функция повышена) Эндемический зоб- наблюдается при недостатке I. (железа пытается компенсировать недостаток гормонов (т.к. нет I, гормоны синтезироваться не могут) своим увеличением, но т.к. от этого I больше не становится, это не помогает. |
