Экзамен по неонатологии
 Скачать 1.79 Mb. Скачать 1.79 Mb.
|
|
Транзиторные изменения кожного покрова. Эти состояния в той или иной степени отмечаются практически у всех новорожденных в первую неделю жизни. Простая эритема - реактивная краснота кожи у детей после рождения. В первые часы жизни эта краснота имеет иногда слегка цианотичный оттенок, особенно нижних конечностей. На вторые сутки эритема становится наиболее яркой, и далее интенсивность ее постепенно уменьшается, а к середине - концу первой недели жизни она исчезает. У недоношенных детей и новорожденных от матерей с сахарным диабетом эритема более выраженная и держится дольше - до 2-3 нед. Физиологическое шелушение кожного покрова - крупнопластинчатое шелушение кожи, возникающее на 3-5-й день жизни у детей с особенно яркой простой эритемой при ее угасании. Оно чаще бывает на животе, груди. Особенно обильное шелушение отмечается у переношенных детей. Лечения не требуется, шелушение проходит самостоятельно. Родовая опухоль - отек предлежащей части вследствие венозной гиперемии, проходит самостоятельно в течение 1-2 дней. Нередко на месте родовой опухоли имеются мелкоточечные кровоизлияния (петехии), также исчезающие самостоятельно. Токсическая эритема отмечается примерно у 5% новорожденных и возникает на 2-3-й день жизни, это эритематозные слегка плотноватые пятна, нередко с серовато-желтоватыми папулами или пузырьками в центре, располагающиеся чаще группами на спине, разгибательных поверхностях конечностей вокруг суставов, на ягодицах, груди, реже животе, лице, ладонях и стопах. Иногда высыпания - очень обильные и покрывают все тело, иногда же - единичные, но крупные (до 1-1,5 см в диаметре). Они очень редко бывают на ладонях, стопах, слизистых оболочках. В течение 1-3 дней могут появиться новые высыпания, хотя чаще через 2-3 дня после появления сыпь бесследно исчезает. Состояние детей, как правило, не нарушено, температура тела нормальная. При очень обильной токсической эритеме ребенок бывает беспокойным и у него наблюдаются диарея, микрополиадения, умеренное увеличение селезенки, в крови - эозинофилия. Эозинофилы обнаруживают и при микроскопии мазка содержимого папул и пустул. Токсическая эритема - аллергоидная реакция (в содержимом пузырьков и папул при гистологическом исследовании - эози-нофилы), т. е. присутствуют патохимическая и патофизиологическая стадии аллергической реакции, но нет иммунологической. Патохимическая стадия (дегрануляция тучных клеток и выделение биологически активных веществ - медиаторов аллергических реакций немедленного типа) происходит под влиянием неспецифических либераторов - охлаждения, протеинов, всосавшихся нерасщепленными из кишечника, эндотоксинов первичной бактериальной микрофлоры кишечника. Сыпь постепенно угасает (через 2-3 дня). Лечения обычно не требует, но при очень обильной токсической эритеме целесообразно назначить дополнительное питье (30-60 мл 5% раствора Глюкозы♠), Пипольфен♠ (0,002 г 3 раза в день внутрь). Мнение о том, что дети с токсической эритемой предрасположены в дальнейшем к аллергическому диатезу, не обосновано для большинства, но справедливо для части детей. У этой группы новорожденных отмечают наследственную предрасположенность, пищевые погрешности в питании беременной, гестоз у матери. Милиариа - высыпания, обычно в области складок, обусловленные закупоркой потовых желез, бывают трех типов: 1) поверхностные тонкостенные везикулы (miliaria crystallina); 2) небольшие групповые эритематозные папулы (miliaria rubra); 3) неэритематозные пустулы (miliaria pustulosis, miliaria profunda). Перегревание, высокая влажность увеличивают появление милиариа. Часто сочетаются с токсической эритемой. Лечения не требуют, самостоятельно исчезают через 1-2 нед. Транзиторный неонатальный пустулярный меланоз - высыпания, которые могут быть при рождении или развиться на первой неделе жизни на лбу, шее, грудной клетке, реже - руках, ногах. Сыпь имеет три стадии: первая - маленькие поверхностные везикуло-пустулы с отсутствием или минимальной эритемой вокруг; вторая - кружевоподобные плотные, покрытые корочкой выступающие над поверхностью кожи пятна, окруженные гиперпигментированным венчиком; третья - гиперпигментированные пустулы. Общее состояние детей не нарушено, они активно сосут, температура тела - нормальная. Патогенез не ясен. При микроскопии содержимого обнаруживают клеточный детрит, поли-морфноядерные лейкоциты, единичные эозинофилы. Обычно исчезают через 2-3 сут, но гиперпигментированные пятна могут исчезать лишь к 3 мес. Лечения не требуется. Дифференцируют со стафилодермиями, токсической эритемой, врожденным кандидозом. Акне новорожденных (неонатальные угри) - маленькие красные пустулы (расширенный мешочек волосяного фолликула, заполненный кератином, чешуйками и кожным салом) на лице, сохраняются в течение первой недели жизни, хотя могут разрешаться и в течение 2 лет. Проходят самостоятельно или при смазывании слабыми растворами салициловой кислоты. Необходимо убедиться в отсутствии инфицирования, при котором назначают антибиотики. ________________________________________________________________________________ 28. ФИЗИОЛОГИЧЕСКИЕ (ПОГРАНИЧНЫЕ) СОСТОЯНИЯ СО СТОРОНЫ МОЧЕВЫДЕЛИТЕЛЬНОЙ СИСТЕМЫ У НОВОРОЖДЕННЫХ. ________________________________________________________________________________ Реакции, отражающие процесс приспособления (адаптации) к родам, новым условиям жизни, называют переходными (пограничными, транзиторными, физиологическими) состояниями новорожденных. Для этих состояний, в отличие от анатомо-физиологических особенностей новорожденного, характерно то, что они появляются в родах или после рождения и затем проходят. Пограничными же их называют не только потому, что они возникают на границе двух периодов жизни (внутриутробного и внеутроб-ного), но и потому, что обычно физиологичные для новорожденных, они при определенных условиях (прежде всего в зависимости от гестационного возраста при рождении, особенностей течения внутриутробного периода и родового акта, условий внешней среды после рождения, ухода, вскармливания, наличия у ребенка заболеваний) могут принимать патологические черты.
Транзиторные особенности функции почек. Ранняя неонатальная олигурия отмечается у всех здоровых новорожденных первых 3 дней жизни. Во внутриутробном периоде почки довольно активно образуют мочу. На 20-й неделе плод выделяет в околоплодную жидкость около 5 мл/ч мочи, на 30-й неделе беременности около 10 мл/ч, на 40-й неделе примерно 45-50 мл/ч. Перед родами доношенный ребенок заглатывает 400-500 мл околоплодных вод в сутки. Вместе с тем в первую неделю жизни новорожденный выделяет в среднем 6-8 мл мочи (умножить на день жизни) на 1 кг массы тела в сутки. В первые 12 ч жизни мочатся только 2/3 доношенных новорожденных, тогда как 8-10% выделяют первую порцию мочи только на 2-е сутки. Считается, что олигурия - это выделение мочи менее чем 15 мл/кг в сутки. Концентрация антидиуретического гормона (АДГ), ренина и альдостерона в пуповинной крови примерно вдвое выше, чем у матери, экскреция альдостерона у новорожденных втрое выше, чем у взрослых. Через 2-4 ч после рождения активность АДГ крови снижается, достигая уровня взрослых. На фоне физиологичного для детей первых дней жизни голодания, больших потерь жидкости, связанных с дыханием (около 1 мл/кг в час), олигурия в первые дни жизни является очень важной компенсаторно-приспособительной реакцией. Транзиторные азотемия и почечная недостаточность. Повышение уровня азотистых продуктов обмена в первые 2-3 дня жизни с последующим снижением к 5-му дню жизни обусловлено катаболической направленностью обменных процессов в первые дни жизни (голодание!). Концентрация креати-нина в сыворотке крови достигает и иногда даже превышает 0,1 ммоль (критерий почечной недостаточности - см. главу 22) у доношенных и детей с ОНМТ в конце первого дня жизни, а у детей с ЭНМТ - 3-4-х суток, но снижается до нормальных величин к концу первой недели жизни (Gallini F. et al., 2000). Альбуминурия (более точно - протеинурия) также встречается у всех новорожденных первых дней жизни, являясь следствием повышенной проницаемости эпителия клубочков и канальцев. Мочекислый инфаркт - отложение мочевой кислоты в виде кристаллов в просвете собирательных трубочек и в ductus papillaris;; развивается у 25-30% доношенных новорожденных первой недели жизни, несколько реже - у недоношенных (10-15%) и очень редко - у недоношенных с ЭНМТ и ОНМТ. У умерших на 3-4-5-й день жизни эти отложения макроскопически имеют вид тонких желто-оранжевых полосок, лучеобразно расходящихся от почечных лоханок. Дистрофии эпителия канальцев они не вызывают. Инфарктная моча, наблюдающаяся в первую неделю жизни, желто-кирпичного цвета, мутноватая, оставляющая нередко на пеленке пятно соответствующего цвета. У детей первой недели жизни в осадке мочи иногда находят гиалиновые и зернистые цилиндры, лейкоциты, эпителий. Все эти изменения проходят к концу недели, и обнаружение их с середины второй недели жизни - признак патологии. Причина повышенного выделения мочевой кислоты с мочой (если у взрослых в суточной моче азот мочевой кислоты составляет 2,5-3 мг/кг, то у новорожденных - около 5-10 мг/кг) - прежде всего катаболическая направленность обмена веществ и распад большого количества клеток в это время (в основном лейкоцитов). Из нуклеиновых кислот ядер распадающихся клеток образуется много пуриновых и пиримидиновых оснований, конечным продуктом метаболизма которых и является мочевая кислота. ________________________________________________________________________________ 29. ПОКАЗАНИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ ЗАМЕННОГО ПЕРЕЛИВАНИЯ КРОВИ У НОВОРОЖДЕННЫХ. ________________________________________________________________________________ Операция заменного переливания крови (ОЗПК) показана при отечной форме ГБН и при неэффективности фототерапии для лечения желтушной формы. Существует раннее ОЗПК, которое выполняют в первые двое суток жизни, и позднее ОЗПК – с третьих суток жизни. Показаниями к раннему ОЗПК являются: уровень билирубина в пуповинной крови выше 68 мкмоль/л; почасовой прирост билирубина у доношенных детей более 9 мкмоль/л; у недоношенных детей – более 8 мкмоль/л. Показанием к позднему ОЗПК служит критический уровень билирубина: у доношенного ≥342 мкмоль/л, у недоношенного зависит от массы тела при рождении и возраста.  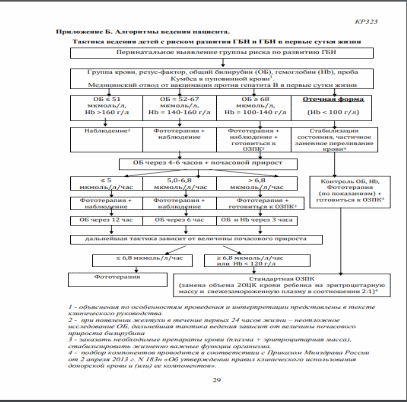  Операция заменного переливания крови: ОЗПК В случае появления клинических симптомов острой билирубиновой энцефалопатии заменное переливание крови проводится независимо от уровня билирубина. Наиболее эффективное удаление билирубина из крови достигается при замене кровипациента на компоненты крови донора (эритроцитарная масса и плазма) в объеме 2-хОЦК. Подготовка и проведение операции: 1. Обязательно получение от родителей информированного согласия на проведение ОЗПК. 2. Манипуляцию выполняют в палате/отделении реанимации и интенсивной терапииноворожденных (ПИТН/ОРИТН). 3. До начала операции у новорожденных в тяжелом состоянии стандартными методамиинтенсивной терапии должны быть устранены ацидоз, гипоксемия, гипогликемия,электролитные нарушения, гемодинамические расстройства, гипотермия и т.д. 4. ОЗПК проводит бригада, состоящая, как минимум, из двух человек: врача и детскоймедицинской сестры. 5. Дети не должны получать энтеральное питание в течение последних 3 часов допредполагаемого начала операции.6. Непосредственно перед операцией в желудок должен быть введен постоянный зонд,через который необходимо периодически удалять содержимое желудка. 7. Операция выполняется при строгом выполнении правил асептики и антисептики. 8. В течение всего процесса подготовки к ОЗПК, выполнения операции и последующеговедения ребенка необходим постоянный мониторинг витальных функций (частотасердечных сокращений, частота дыхания, сатурация кислорода, артериальное давление,температура тела). 9. Донорская кровь и (или) ее компоненты при ОЗПК переливаются из расчета 160-180мл/кг массы тела для доношенного ребенка и 170-180 мл/кг для недоношенного .10. Соотношение эритроцитарной массы/взвеси и свежезамороженной плазмысоставляет 2 : 1. 11. при гемолитической болезни новорожденных, вызванной аллоиммунизацией к антигенуD системы резус, используются одногруппные резус-отрицательные эритроцитсодержащие компоненты и одногруппная резус-отрицательная свежезамороженная плазма; - при несовместимости по антигенам системы АВ0 переливаются отмытые эритроцитыили эритроцитная взвесь и свежезамороженная плазма, соответствующие резус-принадлежности и фенотипу ребенка; - при одновременной несовместимости по антигенам систем АВ0 и резус переливаютотмытые эритроциты или эритроцитную взвесь 0 (I) группы резус-отрицательные исвежезамороженную плазму AB (IV) резус-отрицательную; - при гемолитической болезни новорожденных, вызванной аллоиммунизацией к другимредким антигенам эритроцитов, осуществляется индивидуальный подбор донорской крови. Порядок проведения ОЗПК: уложить ребенка под источник лучистого тепла; зафиксировать конечности ребенка путем надежного пеленания, кожа живота остаетсяоткрытой; установить пупочный катетер со строгим соблюдением правил асептики и антисептики изафиксировать его; при наличии противопоказаний для катетеризации пупочной вены ОЗПК проводят через любую другую центральную вену; компоненты донорской крови предварительно необходимо согреть до температуры 36-370 С; первую порцию выводимой крови необходимо отобрать для биохимического исследования на уровень билирубина; далее последовательно проводят постепенное выведение крови ребенка и последующеевосполнение выведенного объема; объем одного замещения (однократного выведения крови) и одного восполнения(однократного введения компонентов крови) не должен превышать 5 мл/кг подобязательным контролем показателей гемодинамики, дыхания и функции почек; скорость одного замещения – 3-4 мл/мин; на 2 шприца эритроцитарной массы вводится 1 шприц свежезамороженной плазмы; после каждых 100 мл замещающей среды (эритроцитарной массы и плазмы) ввести 1,0-2,0 мл 10% раствора глюконата кальция, предварительно разведенного в 5,0 мл 5%глюкозы (только между шприцами с эритроцитарной массой!); перед окончанием операции осуществляется забор крови на билирубин; длительность операции – не менее 2 часов; в результате операции (с учетом крови, взятой на биохимическое исследование)суммарный объем вводимых компонентов донорской крови должен быть равен суммарному объему выведенной крови ребенка.  NB! О безусловной эффективности ОЗПК свидетельствует более чем 2-х кратное снижение билирубина к концу операции. ________________________________________________________________________________ 30. МАЛОВЕСНЫЙ К СРОКУ ГЕСТАЦИИ: ПРИЧИНЫ, КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ, ДИАГНОСТИКА, ПРИНЦИПЫ ЛЕЧЕНИЯ. ________________________________________________________________________________ Младенцы, чей вес составляет < 10-го процентиля для гестационного возраста, классифицируются как маленькие для гестационного возраста. Маленький вес является симптомом, а не диагнозом: до 40% плодов, имеющих массу и длину тела на уровне или ниже 10-го перцентиля, являются здоровыми детьми,имеющими конституциональные особенности роста. 20% плодов являются маленькими к гестационному возрасту, соответствующему данному сроку беременности, в связи с воздействием генетических факторов, таких, например,трисомия 13/18/21, врожденные нарушения обмена веществ (галактоземии, фенилкетонурии и др.), а также в результате цитомегаловирусной инфекции, краснухи. Маловесные дети – это новорождённые с низкой массой тела при рождении. Выделяют 3 группы «маловесных детей» : I – недоношенные дети с нормальным физическим развитием. II – недоношенные дети с массой, несоответствующей сроку гестаци III – доношенные и переношенные дети с низкой массой к сроку гестации ( М ≤ 10 %). Дети II и III групп – это новорождённые, у которых отмечается задержка внутриутробного развития ( ЗВУР). Выделяют следующие группы маловесных детей: 2500-1500 г - дети с низкой массой тела (НМТ) при рождении; 1500-1000 г – с очень низкой массой тела (ОНМТ); 1000 г и меньше – с экстремально-низкой массой тела (ЭНМТ). |
