Паховые грыжи Н. И. Кукуджанов. I развитие паховой области
 Скачать 33.08 Mb. Скачать 33.08 Mb.
|
|
Основные этапы грыжесечения при ущемленных паховых грыжах состоят в следующем: 1. После рассечения поверхностных слоев обычным разрезом достаточ ных размеров до апоневроза наружной косой мышцы проверяют, не проис ходит ли ущемление в наружном отверстии пахового канала, что бывает гораздо чаще, чем ущемление в глубоком отверстии. 2. Вскрытие грыжевого мешка должно предшествовать рассечению ущемляющего кольца, чтобы вполне надежно удержать ущемленную пет лю кишки. Дойдя до грыжевого мешка, который в случае наличия в нем грыжевой воды выпячивается и флюктуирует, его послойно выделяют и осторожно вскрывают, чтобы не поранить кишку. После этого вскрывают наружное отверстие пахового канала и апоневроз наружной косой мышцы живота, а разрез мешка продолжают кверху почти до шейки его. В ряде случаев могут встретиться затруднения при так называемом сухом ущем лении или когда еще не успела образоваться «грыжевая вода», а также при сращениях грыжевого мешка с его содержимым.
389 в глубоком отверстии пахового канала, то, постепенно вводя и продвигая вглубь кохеровский зонд между ущемляющим кольцом и шейкой грыжевого мешка в области верхне-латерального квадранта в бессосудистой зоне, осторожно скальпелем или ножницами, как удобнее, надсекают кверху кольцо (рис. 149). Некоторые предпочитают рассекать ущемляющее кольцо в нескольких местах, не глубже 2—Змм, после чего указательными пальцами осторожно, достаточно широко растягивают кверху ущемляющее кольцо. Этот прием больше гарантирует от значительных разрушений глубокого кольца пахового канала, но ограничивает полный осмотр 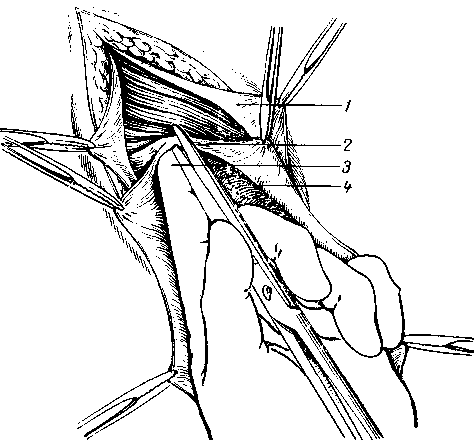 Рис. 149. Паховое грыжесечение при ущемленной грыже (по Лежару). 1 — апоневроз наружной корой мышцы; 2 — шейка мешка; 3—палец, осторожно подведенный под ущемляющее кольцо, приподнимает его, чтобы возможно было подвести ножницы для рассечения; 4 — ущемленная петля кишки. внутренних органов. Поэтому он допустим больше при хорошем состоянии кишечных петель. Полное рассечение в верхне-медиальном и нижнемедиальном сегментах кольца без контроля зрения применять нельзя, так как это может привести к ранению проходящих в этой области стволов или ветвей нижних подчревных или бедренных сосудов. Если полного расправления не происходит, то, очевидно, ущемление имеет место и в области шейки мешка. Удерживая ущемленные органы и подтягивая, насколько возможно, книзу грыжевой мешок, по пальцу или зонду, подведенному между кишкой и мешком, рассекают шейку мешка кверху. 5. Если наружная стенка грыжевого выпячивания гораздо толще, то, очевидно, это скользящая грыжа толстой кишки (слепой или сигмовидной). В этих случаях необходимо, подтянув выпячивание кнаружи, отыскать на передне-верхней и медиальной части более тонкий белесоватый перитонеальный грыжевой мешок, вскрыть его очень осторожно и поступить так, как об этом уже упоминалось в главе о скользящих грыжах толстой кишки. Стенка грыжевого выпячивания может быть (в различных сочетаниях с грыжевым мешком), еще более утолщенной за счет скользящей грыжи мочевого пузыря, при этом поступают так, как подробно разбиралось 390 в главе о скользящих грыжах мочевого пузыря. Ошибочное вскрытие мочевого пузыря распознается по значительному кровотечению из краев рассеченного пузыря, по наличию мышечных волокон, по выделению мочи. С самого начала в случае каких-либо сомнений вводят катетер в мочевой пузырь и, повернув клюв в сторону грыжи, легко его прощупывают. Если при грубой ошибке вскрыта кишка, это узнается также по кровотечению из краев стенки кишки и по запаху содержимого. Раны стенки мочевого пузыря и тонкой кишки должны быть тщательно зашиты двухрядным швом, а рана толстой кишки — трехрядным. 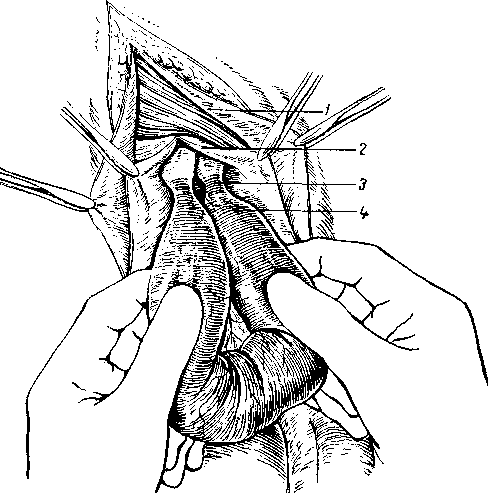 Рис. 150. Паховое грыжесечение при ущемленной грыже (по Лежару). Исследование извлеченной кишечной петли. 1 — апоневроз наружной косой мышцы; 2 — широко раскрытая шейка мешка; 3 — странгупяционная оорозда; 4 — средняя часть ущемленной кишки петли. 6. Когда ущемляющее кольцо хорошо растянуто, необходимо осторожно подтянуть и вывести ущемленные внутренние органы, внимательно осмотреть и решить, как поступить (рис. 150). Особое внимание уделяют ущемляющей борозде, приводящему отрезку кишки и брыжейке, а при наличии двух ущемленных петель кишок при ретроградном ущемлении — средней между ними соединительной петле, расположенной в брюшной полости. Если ущемленный орган был неосмотрительно упущен и ускользнул в брюшную полость, необходимо осторожно его отыскать и извлечь, чтобы хорошо осмотреть и оценить его состояние, особенно в тех случаях, когда клиническая картина была более тяжелой. Ущемленная часть кишки вначале не всегда уходит от ущемленного кольца, но в тех случаях, когда попытки найти ущемленный орган кончаются безуспешно, приходится широко раскрыть грыжевые ворота герниолапаротомией или в латеральную сторону с разволокнением внутренней косой и поперечной мышц, или медиально и вверх с рассечением сухожильной части этих мышц, сохраняя •осторожность в отношении нижних надчревных сосудов, с последующим 391 тщательным восстановлением. Можно произвести и срединную лапаро-томию. При выборе между лапаротомией и герниолапаротомией, если нет специальных показаний для последней, целесообразнее склониться к лапа-ротомии, так как она менее травматична и дает возможность лучше ориентироваться в брюшной полости. Многими авторами описаны закончившиеся перитонитом разрывы истонченных участков кишок при рассечении ущемляющего кольца и неосторожном подтягивании петель кишок. А. А. Бочаров и Л. С. Островская приводят из наблюдений в Институте имени П. В. Склифосовского 10 таких случаев, из которых 9 закончились смертью от перитонита. Если для высокого осмотра при необходимости резекции подтягивание кишок затруднительно или требует значительных усилий вследствие каких-то причин, особенно если грыжа до этого была невправимой, необходимо также прибегнуть к лапаротомии или к герниолапаротомии с расширением грыжевых ворот кнаружи или кнутри и кверху, смотря по обстоятельствам, для полного обследования, выяснения причины и ликвидации спаечного или другого процесса. 7. Вытянутые петли кишок согревают салфетками, смоченными теп лым физиологическим раствором (до 35°). Вводят в брыжейку 50—100 мл 0,25% раствора новокаина для снятия болей и восстановления перисталь тики кишечника или в брыжейку ущемленной петли проксимальное стран- гуляционной борозды 500 000 ЕД пенициллина и 500 000 ЕД стреп томицина, разведенных в 150—200 мл 0,25% раствора новокаина (А. М. Дыхно). Для оценки жизнеспособности и функциональной деятельности петель кишок надо помнить следующее. Петли кишок как жизнеспособные вправляют в том случае, если как выпавшие петли кишок, так и находящиеся в брюшной полости приводящий и отводящий отрезки после согревания физиологическим раствором довольно быстро, а иногда через 8— 12 минут: а) постепенно принимают нормальный розовый цвет; б) уменьшается отечность; в) двигательная функция (перистальтика) восстанавливается на всем протяжении кишечных петель, а не останавливается и прерывается на каком-то участке; г) общий вид кишки все улучшается, блеск серозы и эластичность восстанавливаются; д) на брыжейке нет значительных кровоизлияний. В случае сомнений в отношении восстановления перистальтики некоторые хирурги прибегали к очень легкому орошению из шприца теплым (по Pust до 45°) 10% гипертоническим раствором хлористого натрия, и,, если появлялась перистальтика на всем протяжении, такую петлю считали жизнеспособной и погружали в брюшную полость. Ю. Ю. Джанелидзе,. К. Я. Кенигсберг, Л. И. Гарвин и Е. К. Реймерс и др. возражали против этого способа, который может привести к ошибочному выводу. 8. Вправлять кишку начинают методично, начиная с петель у места ущемления. Если выпавшие кишки значительных размеров и раздуты, а ущемляющее кольцо не было достаточно расширено, вправление может представить значительные затруднения. Растягивая крючками или паль цем ущемляющее кольцо, погружают кишки' небольшими участками тер пеливо, не давая одновременно выходить уже вправленным отделам. Если, однако, при попытках не удается вправить сильно раздутые и переполнен ные петли кишок, то приходится прибегнуть к пункции троакаром и опоро жнить кишечник, что имеет большое значение и для дезинтоксикации. В брюшную полость вводят растворы антибиотиков — пенициллина 500 000 ЕД, стрептомицина до 1 г и колимицина 1—2 г в 0,5% растворе новокаина. Выделенный грыжевой мешок перевязывают обычным образом; и удаляют. Перед завязыванием шейки мешка необходимо пальцем, вве- 392 денным в брюшную полость, полностью исследовать ее вокруг шейки для исключения проперитонеального ущемления и ложного вправления. У ослабленных больных пожилого и старческого возраста, если грыжевой мешок большой и трудно выделяется, целесообразно отделять его только вокруг шейки, перевязать, отсечь, а переднюю поверхность оставшейся части мешка полностью освободить от оболочек, рассечь до дна и оставить на месте. При наличии тяжелых сопутствующих заболеваний, если допустимые в этих случаях мероприятия для ненасильственного вправления грыжи, о чем говорилось выше, в течение 1 часа не дали эффекта, показано минимальное оперативное вмешательство, в основном направленное на рассечение ущемляющего кольца. При значительных затруднениях, особенно при больших грыжах, органы не рекомендуется насильно вправлять, края рассеченного грыжевого мешка, оставленного на месте, просто зашивают, насколько возможно, без натяжения. Другие этапы операции проводятся по показаниям и с учетом состояния больного. 9. Производят пластику пахового канала по одному из принятых способов, соответственно с видом грыжи и в случае значительной слабости задней стенки — способами, укрепляющими ее. 10. После обкалывания подкожной клетчатки и окружающих тканей растворами антибиотиков зашивают рану наглухо или лучше, вводят в ра ну на 2—3 дня тонкую дренажную трубку. Когда в грыжевом мешке находят ущемленный сальник, операция проходит без особых затруднений. Если сальник спаян с грыжевым мешком, необходимо спайки перевязать и рассечь. Также надо поступить, если спайки обнаруживаются в области шейки и глубже. Спаечный процесс наблюдается приблизительно в 5—7%. Ввиду тогоу что в случаях сильного ущемления могут быть признаки некроза сальника, целесообразнее резецировать его, перевязав 2—3 лигатурами небольшими участками, так как толстая культя сальника, перевязанная одной лигатурой, может дать грубые спайки с кишечными петлями с последующими явлениями непроходимости. Если кишка по рассечении грыжевого мешка и ущемляющего кольца: а) продолжает находиться в состоянии резкого венозного застоя, цвет кишки сохраняет темную окраску и не восстанавливается; б) отечность не уменьшается, перистальтика не восстанавливается; г) серозный слой помутнел и не имеет блеска; д) на стенке имеются кровоизлияния, темные пятна; е) общий вид кишки не улучшается, она остается дряблой, легко-складывается в складки; ж) несмотря даже на длительное согревание теплыми салфетками, на брыжейке видны кровоизлияния и она остается отечной, а сосуды не пульсируют, так как имеются явления тромбоза, то такая петля кишки, бесспорно, нежизнеспособна и подлежит резекции в совершенно здоровых пределах. В таких ясных случаях вопрос решается быстро и без особых колебаний. Возможен ряд промежуточных состояний стенки кишки и брыжейки, которые могут вызвать у хирурга большие сомнения и колебания, как с ней поступить. Эти затруднения происходят в тех случаях, когда некоторые признаки жизнеспособности слабо восстанавливаются, а некоторые нет. По мнению большинства авторов, кардинальными симптомами жизнедеятельности кишки надо считать: а) возвращение нормальной розовой окраски; б) восстановление нормальной консистенции и эластичности; в) восстановление перистальтики кишки. Если в отношении первых двух признаков больших ошибок не бывает, то в отношении третьего многие сильно грешат, пренебрегая установленными правилами. Вялая, очень слабая перистальтика и не на всем протяжении ущемленной петли не мо- 393. :жет считаться признаком жизнеспособности кишки, в особенности если юна появляется после довольно длительного, иногда даже 20—30-минутного, согревания, или даже опускания на время в брюшную полость. К. Я. Кенигсберг приводит данные, из которых видно, что вялая перистальтика иногда может продолжаться или восстанавливаться и при начинающемся некрозе слизистой и подслизистой стенки кишки с сохранившейся серозой и пульсирующими сосудами. Такая кишка, опущенная в брюшную полость, из-за прогрессирующей гангрены слизистой, не обнаруженной во время операции, может полностью некротизироваться и перфорироваться. Просвечивание сквозь серозу даже небольших, темного цвета пятен, как указывают почти все авторы, говорит о наличии деструктивных изменений в слизистой оболочке и свидетельствует о неполноценности кишки. К. Я. Кенигсберг считает, что хирург не должен злоупотреблять существующими методами определения жизнеспособности кишки, т. е. очень долго отогревать кишку физиологическим раствором, предпринимать такие мероприятия, как применение гипертонических растворов и др., так как результаты могут быть сомнительными. Б. А. Петров высказался в своем программном докладе на I пленуме хирургов РСФСР (1957), что в ряде случаев «очевидно, оценка жизнеспособности ущемленной петли действительно трудное, рискованное дело». Эти трудности возникают от несоответствия внешнего вида кишки тем глубоким деструктивным расстройствам, которые происходят в слизистом и мышечном слоях. Поэтому широкая резекция показана не только при наличии признаков нежизнеспособности кишки, но и при малейшихсом-н"е ниях в ее жизнеспособности. К. Я. Кенигсберг приводит из литературы данные, как самые опытные хирурги переживали ошибки, •связанные с «жизнеспособностью» кишки, которая оказывалась мертвой {Peterson — 18 раз на 180 случаев при ущемленных грыжах и илеусах, Raichel — 8 раз на 58 случаев, Kerte — 2 раза на 155 случаев, Berlocher — 13 раз на 264 случая, К. Я. Кенигсберг — 8 раз на 1000 случаев). Поэтому принято считать, что только при наличии всех важнейших признаков, показывающих, что кишка не изменена или мало изменена, ее можно опустить в брюшную полость. Как видно, существующее положение «в сомнении резецируй» имеет свою сложную историю. Таким образом, оценка состояния петли кишки должна быть основана на правильном понимании всех симптомов, конечно, и без излишнего радикализма, чтобы не резецировать жизнеспособную кишку. Многие ошибки возникают, к сожалению, и от того, что некоторые хирурги легко склоняются к оставлению кишки там, где этого не следовало делать. Исходы во многом зависят не только от выбора места, но и от метода резекции и техники накладываемого шва. Не будем касаться вопроса механического шва (Т. В. Калинина, 1962, и др.), накладываемого специальными аппаратами, так как они пока мало применяются в широкой хирургической практике. Если суммировать отдельные более целесообразные предложения (Lembert, 1827; Albert, 1881; Madelung, 1882; Gushing, 1899; Schmieden, 1911; Toupet, 1921; Ю. Ю. Джанелидзе, 1933; Hors-ley, 1937; К. Я. Кенигсберг, 1939; Н. П. Райкевич, 1963; И. Д. Кирпатов-ский, 1964, и др.), касающиеся резекции кишки и двухрядного шва на тонкую кишку, то они могут быть представлены следующим образом. 1. Резекцию кишки нужно проводить в широких пределах ниже измененного участка на 20 см для отводящего отрезка и на 30—40 см выше для приводящего, не считая протяженности видимого на глаз измененного участка кишки. В более редких случаях возможна необходимость еще более высокого удаления кишки, если при резекции обнаруживаются 394 изменения слизистой. Вообще надо твердо придерживаться основного правила — удалять кишку в пределах совершенно здоровых тканей, не скупясь на размеры удаляемого участка кишки.
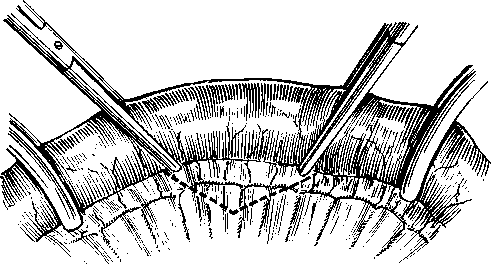 Рис. 151. Рассечение кишечной петли при резекции в несколько косом направлении по Маделунгу (по К. Я. Кенигсбергу). удалялась на большем протяжении. Кишечный жом накладывают на удаляемую часть несколько косо и разрез проводят непосредственно по его краю от брыжейки до его свободного края. Такое косое рассечение больше гарантирует от некроза кишки и от сужений (рис. 151). 5. Возможно полная эвакуация содержимого кишки с целью восстановления функции кишечника и дезинтоксикации с минимальной травма-тизацией и без инфицирования брюшной полости является ответственной частью операции. Грубое вытягивание кишки, натяжение брыжейки, «выдаивание» и другие манипуляции вызывают падение кровяного давления и даже явления коллапса. Если приводящий отрезок и другие отделы сильно растянуты кишечным содержимым, приходится их опорожнять следующими приемами: а) выводят ущемленный отдел кишки насколько возможно из брюшной полости и хорошо защищают операционное поле матерчатыми салфетками; на эту петлю, по опыту Ленинградского института скорой помощи, в дистальном отделе отводящего отрезка, насколько это необходимо для резекции, накладывают зажим; не пересекая кишку, ущемленный ее отрезок опускают в стерильный сосуд во избежание разрыва переполненной петли; приподнимая петли растянутых кишок, легким надавливанием стараются содержимое перевести сверху в ту часть кишки, которая подлежит резекции, избегая при этом травматизации и «выдаивания»; после этого резецируют в совершенно здоровых границах отрезок кишки вместе с содержимым; б) методом простой энтеротомии, которая состоит из накладывания двух держалок и рассечения между ними стенки кишки на 1—1,5 см с выпусканием содержимого вне операционного поля в подставленный сосуд или с помощью отсоса; в) методом временной энте- 395 ростомии, которая состоит в накладывании кисетного шва на стенку полностью здорового отдела кишки с рассечением ее настолько, чтобы глубже вставить достаточно широкую резиновую трубку с широким стеклянным наконечником в проксимальном направлении; кисетный шов завязывают на время, концы не отсекают и отсосом откачивают содержимое, стараясь нежно насаживать на стеклянный наконечник кишку; этим методом достигается более полная эвакуация содержимого из всех переполненных петель кишки. После затягивания кисетного шва по удалении трубки накладывают другой кисетный шов, завязывают и после этого кишечную рану зашивают еще рядом швов. 6. После удаления измененной кишки, по предложению Horsley, захватывают два разошедшихся листка брюшины у самой кишки небольшим 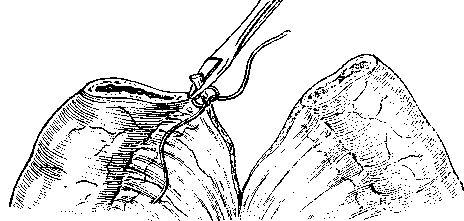 Рис. 152. Захватывание у самой кишки небольшим зажимом двух листков брюшины с обеих сторон, чтобы укрыть сосуды брыжейки и, перевязав вместе эти участки брюшины, приблизить, концы кишки после резекции (по Horsley). зажимом и связывают котгутовой лигатурой, чтобы укрыть сосуды и предохранить от инфекции подсерозное пространство, обнажающееся после перерезки брыжейки. Крепость шва в этом участке значительно улучшается. Затем обе лигатуры, наложенные на брыжейку с каждой стороны, завязывают, концы петель кишки вплотную сближают (рис. 152). 7. Для хорошего соприкосновения сшиваемых поверхностей и надежного герметизма соустья целесообразнее проводить: а) наложение двух удерживающих швов — держалок для хорошего прилегания концов кишки; б) сшивание вначале самого ответственного места в области прикрепления брыжейки с обеих сторон; в) накладывание кстгутопых узловых швов с вкалыванием иглы изнутри со стороны просвета кишки через все слои стенки и выкол в просвет кишки другой стороны па протяжении 4/5 окружности, чтобы узелки были обращены в просвет (Toupet, Ю. Ю. Джанелидзе, К. Я. Кенигсберг); г) минимальное травмирование слизистой оболочки с захватыванием в швы на небольшом участке, чтобы получить первичное натяжение и избежать изъязвления (И. Д. Кирпатов-ский); д) наложение снаружи на оставшуюся V4—V5 окружности кишки первого ряда кетгутовых швов, проведенных через все слои, с полным погружением слизистой (рис. 153); е) наложение второго ряда серозно-мышечных узловых шелковых или капроновых швов с полным закрытием первого ряда, опять начиная с самого ответственного места по обе стороны прикрепления брыжейки. На концы толстой кишки при резекции накладывают трехрядный шов: первый кетгутом, а второй и третий — шелком или капроном. Очень важно, чтобы шов захватывал соединительнотканный подсли-зистый слой, который придает анастомозу значительную прочность (Cus- 396 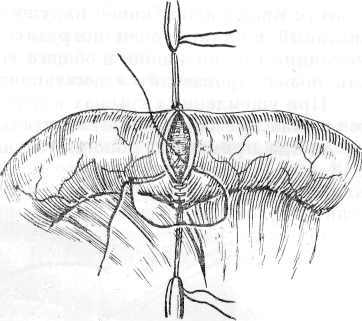 hing, 1899; А. Г. Губарев, 1928; H. П. Райкевич, 1963; И. Д. Кирпа-товский, 1964). Шов через края брыжейки после резекции кишки, по Ю. Ю. Джанелидзе и К. Я. Кенигсбергу, проводят параллельно сосудам во избежание их ранения (рис. 154). Во избежание биологической загрязненности операционного поля необходима строжайшая асептика в отношении рук, инструментария и перевязочного материала. Отвергать боковой анастомоз при резекции тонкой кишки, как это делают некоторые, не следует. Правильно, изоперистальтически иглы изнутри со стороны просвета кишки через все слои стенки и выколом в просвет кишки другой стороны (по Toupet). наложенный боковой анастомоз обычно функционирует хорошо. Он может быть применен при недостаточном опыте хирурга, так как наложить его проще. Анасто- Рис. 153. Наложение первого ряда швов анастомоз конец в конец с вкалыванием моз должен быть достаточно ши- на роким и соответствовать ширине тонкой кишки, пропуская концы .двух пальцев; особенно необходимо избегать образования на концах слепых мешков, так как они могут расширяться в виде карманов и задерживать прохождение кишечного содержимого (рис. 155). Если боковой анастомоз наложен правильно, он 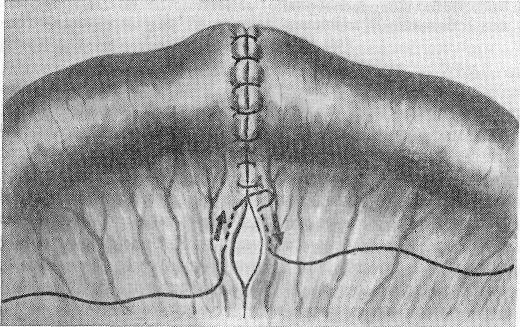 Рис. 154. Наложение П-образных швов, проведенных через края брыжейки параллельно сосудам во избежание их ранения и сдавления (по Ю. Ю. Джанелидзе и К. Я. Кенигсбергу). с течением времени полностью сглаживается, принимая почти прямое направление. Шов по Альберту—Шмидену, применяемый давно большинством хирургов, правильно наложенный, вполне себя оправдал. При анастомозе двух петель кишечника разного калибра боковой более удобен. При резекции толстой кишки он неприемлем. Сшивание •толстой кишки конец в конец может быть произведено только при очень 397 небольшом нарушении кровообращения в стенках кишки. При значительных изменениях и гангрене толстой кишки швы после резекции в большинстве случаев расходятся с последующим развитием перитонита, поэтому Б. А. Петров (1963) и др. в этих случаях считают более целесообразным вывести приводящий конец наружу в виде одноствольного ануса, а перевязанный нижний конец погрузить в кисетный шов; после улучшения состояния стенки кишки и общего состояния больного через 10—14 дней или позже производится восстановление толстой кишки. При ущемленных грыжах в случаях, когда больного доставляют поздно в тяжелом состоянии и перистальтика почти или полностью отсутствует, иногда применяют дополнительно простую или подвесную энтеросто- 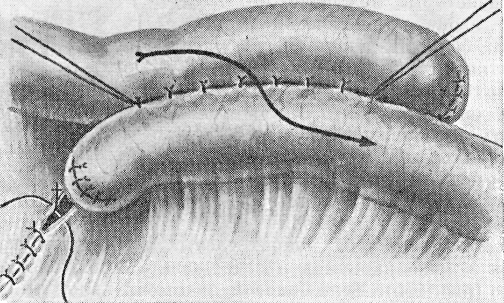 Рис. 155. Нецелесообразно наложенный боковой анастомоз с большими мешками на концах резецированной тонкой кишки (по lason). мию (илеостомию); она дает тем лучшие результаты, чем раньше наложена. У тяжелобольных при наличии перитонита польза от энтеростомии1 очень сомнительна; накладываемая со значительным запаздыванием, особенно у пожилых, она почти бесполезна. О. И. Виноградова и Е. И. Фид-рус приводят наблюдения в Институте имени Н. В. Склифосовского: из 18 ущемленных пристеночных грыж у пожилых больных в 6 более тяжелых случаях была наложена подвесная энтеростомия, тем не менее 5 имели смертельный исход, а в шестом случае наблюдалось отхождение кишки от брюшной стенки с последующим перитонитом. Такие же неудовлетворительные результаты отмечали В. И. Стручков и др. Отдаленные исходы при тщательной технике анастомоза конец в конец по способу Тупе с некоторыми изменениями, длительно прослеженные К. Я. Кенигсбергом у 56 больных, у 53 дали вполне хорошие результаты, только у 3 иногда отмечались запоры и небольшие боли. С. В. Лобачев и О. И. Виноградова, касаясь обширных резекций тонкой кишки, а также илеоцекального угла, находят, что: а) важно не сколько резецировать, а сколько осталось тонкой кишки; б) обширные резекции переносимы, но, очевидно, должно оставаться не менее 1 м тонкой кишки; в) в случаях обширных резекций анастомоз между толстой и тонкой кишкой более целесообразно накладывать в начальном отделе толстой кишки и, таким образом, не выключать ее переваривающую способность (jejunoascendostomia). То же отмечают М. А. Элькин и В. П. Клещев-никова (1964). 398 Положения С. В. Лобачева и О. И. Виноградовой требуют пояснения в том отношении, что очень обширные резекции тонкой кишки, при которых остается меньше 1,5—2 м, трудно переносятся больными и требуют очень длительного лечения и диетотерапии (Д. Т. Титенков, 1952; Н. А. Телков, 1956, 1965; Л. И. Роман и С. И. Поляница, 1965, и др.). Б. А. Петров (1957) отмечает, что компенсация наступает полная, если в брюшной полости остается 3,5—4 м кишки. Необходимо напомнить, что длина тонкой кишки подвержена большим колебаниям — от 5—5,5 до 9-10 м. Иногда сомнения хирургов вызываются не тем, что они хотят избежать резекции, а тем, что эта операция ослабленными больными плохо переносится и до сих пор дает высокую летальность (20—40%). Ю. Ю. Джанелидзе и К. Я. Кенигсберг придерживались того мнения, что больных, которые вряд ли перенесут резекцию гангренозной кишки, никакая другая так называемая щадящая консервативная операция спасти не может. По Л. И. Гарвину и Е. К. Реймерсу, из 19 таких ^больных умерло 15 человек. Интересно отметить, что Buell (1957) у 70-летней истощенной, ослабленной больной с ущемленной грыжей, у которой кишка имела резко измененную окраску и перистальтика отсутствовала, применил следующую методику. Через дополнительный разрез брюшной стенки сомнительная кишка на мягкой, тонкой резиновой дренажной трубке, проведенной через брыжейку, была погружена в брюшную полость и разрез; по обе стороны от трубки зашит; произведена герниопластика. На следующий день, когда состояние больной улучшилось, рана была открыта под местной анестезией. Кишка перистальтировала, хотя окраска была еще изменена. Кишка была вправлена в брюшную полость и рана зашита. Больная выздоровела. Автор рекомендует применять подобную методику у истощенных, ослабленных больных в старческом и пожилом возрасте, чтобы избежать резекции кишки, трудно переносимой для тяжелобольных. Особо должен быть рассмотрен вопрос о грыжесечении с ушиванием узкой странгуляционной борозды. По данным А. А. Бочарова и Л. С. Островской, Н. Г. Соснякова, С. В. Лобачева и О. И. Виноградовой, С. А. Зарубина, эта операция только в строго показанных случаях может быть применена и дает несколько меньшую смертность (12—20%), чем резекция кишки. На 18 случаев ушивания с инвагинацией А. А. Бочаров и Л. С. Островская отметили 4 случая смерти (22,2%), С. В. Лобачев и О. И. Виноградова — на 41 операцию 7 случаев смерти (17%), Л. И. Гар-вин и Е. К. Реймерс — на 25 операций 3 случая смерти (12%). Тем не менее некоторые хирурги не рекомендуют проводить эту консервативную операцию, так как по внешним признакам судить о действительных изменениях соседних отделов кишки очень трудно. Ушивание при этой операции производится в непосредственной близости от измененного участка и поэтому нередко наблюдается расхождение швов, а погружение более обширных участков кишки в пределах неизмененных ее отделов может создать механическое препятствие для проходимости кишечника. В связи с этим даже при небольшом сомнении в полной жизнеспособности соседних с ущемленным отделом участков следует производить резекцию кишки. Б. А. Петров (1957), Л. И. Гарвин и Е. К. Реймерс (1957) рекомендовали отказаться от операции инвагинации или во всяком случае резко ограничить ее применение, с чем нужно полностью согласиться. К операции инвагинации «шапочки» или ущемленного «конуса» некоторые авторы прибегают и при пристеночных грыжах. Какие большие изменения могут наступить через 20—24 часа в отделах, соседних с небольшим ущемленным участком кишки и на значительном протяжении, особенно в приводящем отрезке, убедительно показала О. Н. Нечаева. Поэтому инвагинация допустима только при небольшом участке ущемления кишечной стенки в начальной стадии, при полной жизнеспособности сосед- 399 них отделов и когда размеры измененных участков небольшие, чтобы после инвагинации не было никакого сужения просвета кишки. Сроки резекции от начала заболевания и при пристеночных грыжах имеют решающее значение. Очень показательны данные С. П. Шиловцева: при своевременной доставке больных и рано произведенных резекциях кишки были получены хорошие исходы в 17 из 18 случаев ущемленных пристеночных грыж; один больной умер. Операция инвагинации выполняется обычным образом. Осторожно вдавливают вглубь небольшой измененный участок кишки с погружением «тапочки» или истонченной странгуляционпой полоски кишки, захватывают серозно-мытпечяо-подслизистый слой здоровых соседних отделов кишки круглой иглой с тонкими кетгутовыми нитями и сшивают их в поперечном или несколько косом направлении; второй ряд — накладывают шелковые швы только на серозно-мышечные слои. Некоторые хирурги после инвагинации прикрывают этот участок для лучшей перитонизации небольшим куском свободно взятого или неизолированного сальника и фиксируют редкими швами к серозе. Проверка проходимости кишки после операции обязательна, просвет кишки после ушивания должен пропускать кончики двух пальцев. Значительные сужения после инвагинации могут привести к непроходимости, поэтому с самого начала надо взвесить возможные пределы этой операции. Омертвевающая на ограниченном участке слизистая после инвагинации обычно отходит с калом. Особенности оперативного вмешательства при ущемлениях дивертикула Меккеля состоят в удалении дивертикула, почти как при аппендэк-томии, если его шейка узкая, но так, чтобы не наступило сужения просвета кишки. Dowse (1961), приводя из литературы наблюдение, когда после удаления дивертикула, как при аппендэктомии, произошло внедрение культи в просвет кишки, не рекомендует этот метод. К клиновидной резекции кишки прибегают, если дивертикул имеет широкое основание, а тонкая кишка в хорошем состоянии. При ущемлении дивертикула и стенки кишки производят широкую резекцию тонкой кишки в совершенно здоровых пределах. В последнее время при ущемленных грыжах различают резекцию при гангрене кишки без флегмоны грыжевого мешка и резекцию при флегмоне, требующих несколько различной тактики при оперативном вмешательство и дающих различный процент летальности. Вопрос о тактике хирурга при каловых флегмонах грыжевого метка вызывал большие разногласия, хотя давно Замтер (1895) предложил более обоснованный способ операции путем прежде срединной лапаротомии с резекцией кишки, а затем герниотомии с удалением омертвевшей петли кишки, постепенно начавший приобретать признание (Hesse, 1908; Sudeck; А. А. Бочаров и Л. С. Островская; К. Я. Кенигсберг; Н. И. Гуревич; Б. А. Петров и др.). II. И. Гуревич (1949) предложил расширить показания к этой операции во всех случаях ущемленных грыж, подозрительных на омертвение, считая, что больной не претерпит ущерба, если операция будет начата от лапаротомии и продолжена в герниотомию, даже в случаях, когда по устранении ущемления кишечные петли окажутся вполне жизнеспособными. Б. А. Петров (1957) считает, что целесообразно также при малейшем затрудненрш резекции из-за ограниченного доступа хотя и рассеченных грыжевых ворот перейти на срединную лапаротомию даже тогда, когда нет флегмонозного воспаления. При этом сохраняется большая асептич-ность, так как инфицированное содержимое грыжевого мешка остается вне брюшной полости. Вся операция протекает пгораздо лучших условиях, 400 и потому результаты получаются лучшие. Надо также отметить, что некоторые авторы (Р. Б. Ахмедзянов, 1957) считают, что если при герниотомии обнаружена омертвевшая кишечная петля, целесообразнее, не рассекая ущемляющего кольца, сразу перейти на лапаротомию, чтобы и в этих случаях избежать инфицирования брюшной полости и оперировать по способу Замтера. Таким образом, можно отметить, что в настоящее время показания для срединной лапаротомии многими обоснованно расширяются, и вмешательства проводятся не только при явных флегмонах, но и в тех случаях, когда при герниотомии обнаруживается гангрена кишки без флегмо-нозного воспаления. Показания к срединной лапаротомии ставятся также, если при рассечении ущемляющего глубокого кольца обнаруживаются какие-либо затруднения для полного осмотра кишечника и резекции. 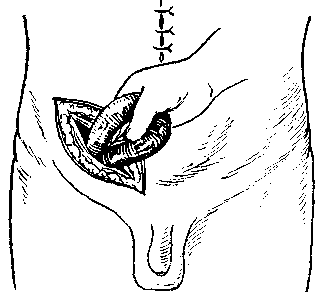 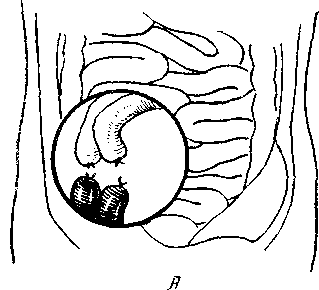 Е Рис. 156. Операция Замтера по С. В. Лобачеву и О. И. Виноградовой (с небольшими изменениями). Объяснение в тексте. Операция по Замтеру начинается со срединной нижней лапаротомии, а по Н. И. Гуревичу — параректальным или трансректальным разрезом, не доходящим до флегмонозного выпячивания. Согласно описанию С. В. Лобачева и О. И. Виноградовой и др., отыскивают идущие к ущемляющему кольцу обе кишечные петли (т. е. приводящую и отводящую) и извлекают из брюшной полости. Освобождают чрезмерно растянутую приводящую петлю кишки от кишечного содержимого, как указывалось выше. После перевязки брыжейки отсекают в совершенно здоровых пределах обе петли, идущие к ущемляющему грыжевому кольцу. Оставшиеся концы, в зависимости от соответствия или несоответствия просвета кишок, сшиваются конец в конец или бок в бок и погружаются в брюшную полость. Концы кишки, подлежащие удалению, перевязывают и погружают в кисетный шов (рис. 156, Л). В брюшную полость вливают антибиотики и 20 мл 0,25—0,5% раствора новокаина. Брюшную полость в зависимости от показаний зашивают послойно наглухо или вводят тонкую резиновую трубку для инсталляции антибиотиков. В методическом письме Ленинградского института скорой помощи (1966) рекомендуется при разлитом перитоните вводить 4 капиллярные трубки через отдельные проколы брюшной стенки в каждом квадранте живота для последующего введения антибиотиков. После этого проводят разрез в области грыжевого выпячивания, рассекают все инфицированные ткани, доходят до грыжевого мешка, вскрывают его, тщательно отсасывают весь гной, рассекают ущемляющее кольцо, осторожно вытягивают и удаляют омертвевшие петли ущемленных кишок 26 н. и. к укуджанов 401 (рис. 156, Б). После перевязки шейки удаляют грыжевой мешок. Если не было флегмоны, паховый канал зашивают, а при наличии флегмоны вся рана оставляется открытой; в подкожную клетчатку и в стенки канала вводят антибиотики с орошением и тампонадой раны. Таким образом уменьшают опасность развития перитонита и удается избежать кишечных свищей. Летальность после этой операции при флегмонах, достигавшая без применения антибиотиков 40—50%, после применения их снизилась до 20—25%. По данным С. В. Лобачева и О. И. Виноградовой, в период с 1938 по 1940 г. на 10 случаев эта операция дала 4 смертельных исхода (40%), а с 1941 по 1955 г.—6 (24%) на 25 случаев; по Б. А. Петрову (1957), на 30 случаев было отмечено 18,4% смертельных исходов. У пожилых больных, по О. И. Виноградовой и Е. И. Фидрус (1963), после этой операции смертность остается еще очень большой: из 35 таких больных 15 умерли (42,8%). По С. А. Зарубину, из 6 умерло 2 больных. По Л. И. Гарвину и Е. К. Раймерсу (1957), в Ленинградском институте скорой помощи такая операция при осложненных формах была применена до 1941 г. у 116 из 135 больных, а после этого года — во всех случаях, кроме одного. Хотя летальность еще высокая, тем не менее, по данным большинства авторов, эта операция среди других, теперь почти оставленных, наиболее целесообразна. У престарелых больных, доставленных поздно в состоянии тяжелой интоксикации с явлениями перитонита, когда операцию нужно закончить возможно быстрее и опасность несостоятельности швов анастомоза велика, по опыту Ленинградского института скорой помощи (1966), наиболее щадящим и надежным является двухмомент-ное хирургическое вмешательство. В первый момент производят герниолапаротомию. После резекции измененного участка кишки приводящий и отводящий концы ее закрывают наглухо и накладывают швы на брыжейку. Через отдельный разрез в правой или левой подвздошной области длиной 6—7 см эту «двустволку» выводят наружу, по типу противоестественного заднего прохода, оба конца по всему периметру подшивают к брюшине и коже. Просвет приводящего конца открывают сразу же после операции, отводящий конец открывают при необходимости через 48 часов. Рану в паховой области послойно зашивают наглухо с применением соответствующей пластики. Второй момент — восстановление кишечной трубки — производят после того, как воспалительные явления в брюшной полости стихнут, а состояние больного не внушает каких-либо опасений. В тех случаях, когда имеется выраженный перитонит и возможно расхождение швов анастомоза, рекомендуется произвести срединную лапаротомию. Участок кишки в 7—8 см с наложенным анастомозом вывести, изолировать от брюшной полости подшиванием брюшины к кишке, ушить апоневроз, подвести из отдельного разреза полиэтиленовую трубку для инстилляции антибиотиков к области, где помещается анастомоз, а кожу зашить наглухо. В случае недостаточности швов анастомоза абсцесс, разовьется вне брюшной полости; этот участок легко раскрыть с образованием^кишеч-ного свища, без опасности возникновения перитонита. Вскрытие каловой флегмоны и грыжевого мешка с образованием кишечного свища (anus in loco), а при необходимости с добавлением разрезов вокруг, допустимо только в очень тяжелых случаях, когда больной явно не может перенести лапаротомию и резекцию кишки. Эта операция в большинстве случаев дает смертельный исход (75—90%); по Б. А. Петрову, из 5 случаев все окончились летально; по Л. И. Гарвину и Е. К. Рей-мерсу (1957), из 4 больных умерло 3, в связи с чем с 1945 г. эта операция ими не применялась. Необходимо также упомянуть, что при лапаротомии по поводу предполагающейся кишечной непроходимости в случае обнаружения ущемленной паховой грыжи, по опыту Ленинградского института скорой помощи (1966), более целесообразно при неосложненных случаях зашить брюшную полость и произвести типичную герниотомию. Трудности операции и опасность инфицирования брюшной полости при этом значительно снижаются . 402 Результаты лечения ущемленных грыж все улучшаются. Летальность после опер ации всех видов ущемленных паховых грыж значительно снизилась. Не приводя данных старых авторов, укажем, что по наблюдениям, проведенным в Ленинградском институте скорой помощи имени Ю. 10. Джанелидзе за последний период, она составила 2,4%, в Институте имени Н. В. Склифосовского с 1928 по 1940 г.—6,8%, с 1941 по 1955 г.— 3,1%. По официальным данным Министерства здравоохранения СССР (В. И. Стручков), на35 000 ущемленных грыж летальность с 10% в 1940 г.. снизилась до4,9% в 1949 г. и 2,3% в 1956 г. По многим другим статистическим данным, летальность в последнее время у отдельных авторов колеблется в довольно широких пределах — от 1 до 5% (Е. В. Власова; М. И. Коломийченко; Д. Ф. Скршшиченко; М. С. Гудимчук; Б. Е. Петер-сон, Л. И. Казимиров и Б. П. Кононов; Н. Ф. Тяжкун и С. Л. Колтун; С. А. Зарубин и др.), а у некоторых, по Н. И. Краковскому (1957), она доходила до 14%. Летальность при ущемленных наружных грыжах в зависимости от состояния ущемления, по С. В. Лобачеву, О. И. Виноградовой и Б. А. Петрову, приведена в табл. 15. Таблица 15 |
