Лекция 1 Предмет и задачи внутренних болезней. Краткая история развития учения о внутренних болезнях. Понятия о
 Скачать 485.19 Kb. Скачать 485.19 Kb.
|
|
Лекция 15 Сестринский процесс при инфаркте миокарда и его осложнениях Инфаркт миокарда - это ишемический некроз участка сердечной мышцы, возникающий вследствие острого несоответствия между потребностью миокарда в кислороде и его доставкой по коронарным артериям. Инфаркт миокарда - это важнейшая форма ИБС. Следует помнить, что в понятие инфаркта миокарда входит только ишемический некроз сердца, возникающий при ИБС. Некрозы миокарда другого происхождения (метаболические, электролитные, дисгормональные) в понятие инфаркта миокарда не входят. РАСПРОСТРАНЕННОСТЬ. До конца 19 века инфаркт миокарда практически не диагностировался и встречался редко. Классическое описание клинической картины инфаркта миокарда в трех его основных формах было впервые дано отечественными учеными-клиницистами Василием Парменовичем Образцовым и Николаем Дмитриевичем Стражеско, которые доложили свои наблюдения в 1909 году Х Российскому съезду терапевтов. Значительное увеличение заболеваемостью инфарктом миокарда началось в 30-х годах нашего столетия. На современно этапе инфаркт миокарда - это часто встречающаяся патология, которая протекает тяжело и нередко приводит к смерти. Так, в США ежегодно инфаркт ежегодно поражает 1,3 млн. человек, в нашей стране - около 1млн. Смертность от инфаркта миокарда чрезвычайно высока и составляет 18-40%. Инфаркт миокарда у мужчин встречается значительно чаще, чем у женщин, особенно в более молодых возрастных группах. Соотношение мужчин и женщин в возрасте до 50 лет составляет 5:1, а в возрасте старше 50 лет - 2:1. Причина более частого развития инфаркта миокарда у мужчин заключается в более раннем развитии у них атеросклероза. ЭТИОЛОГИЯ. Основной причиной развития инфаркта миокарда является атеросклероз коронарных артерий, который обнаруживается у 97-98% умерших от этого заболевания. Следовательно, в основе этиологии инфаркта миокарда лежат факторы риска атеросклероза. Значительно реже инфаркт миокарда развивается при неизмененных коронарных артериях в результате их спазма. В настоящее время известно более 100 факторов риска, способствующих развитию инфаркта миокарда (ИМ) при ИБС. К наиболее важным факторам риска относятся следующие. ИМ чаще развивается у лиц, профессия которых связана с низкой физической активностью и большими нервно-психическими напряжениями. Развитию ИМ способствует артериальная гипертония. У больных с ИБС, страдающих сахарным диабетом, вероятность развития ИМ в 2 раза выше, чем у больных без сахарного диабета. Ожирение также в 1,5-2 раза повышает риск развития ИМ при ИБС в связи с выраженными нарушениями жирового обмена. Частота ИМ у курящих 20 и более сигарет в день по сравнению с не курящими в 3 раза выше. ПАТОГЕНЕЗ. В основе патогенеза инфаркта миокарда у большинства (98%) больных лежит резкое снижение или полное прекращение доставки крови к миокарду в результате тромбоза коронарных артерий. Лишь у 2-5% больных инфаркт миокарда наступает без тромбоза в результате критического сужения коронарных артерий при их спазме. Внутрисосудистому тромбообразованию при ИБС способствуют четыре основных фактора: 1) замедление кровотока по суженным в результате атеросклероза и/или спазма коронарным артериям, 2) местные изменения интимы коронарных артерий (изъязвления, распад атеросклеротических бляшек, кровоизлияния). Эти местные изменения создают условия для оседания, агрегации тромбоцитов и образования тромбов; 3) Повышение свертываемости крови - гиперкоагуляция, возникающая преимущественно за счет тромбоцитарного звена гемостаза; 4) повышение вязкости крови, которое способствует замедлению коронарного кровотока и ускоряет свертываемость крови. Развивающаяся в результате резкого нарушения коронарного кровотока ишемия миокарда ведет к раздражению интерорецепторов миокарда и коронарных сосудов, что проявляется в виде резкого болевого приступа, распространяющегося на соответствующие сегменты спинного мозга. При патологоанатомическом исследовании сердца у больных инфарктом миокарда как правило выявляется та или иная степень выраженности коронарного атеросклероза. В миокарде выделяется три зоны изменений: 1) очаг некроза; 2) пренекротическая зона повреждения и 3) прилегающая зона гипоксии. Морфологические изменения в ходе инфаркта претерпевают следующую динамику. Уже через 3-5 часов после развития инфаркта миокарда в сердечной мышце наступают тяжелые необратимые изменения структуры мышечных волокон и их гибель. К концу первых суток в зоне некроза мышечные волокна набухают и исчезают их очертания. В пренекротической области наблюдаются дистрофические изменения мышечных волокон, проявляющиеся внутриклеточным отеком, деструкцией энергообразующих структур митохондрий. Исходом некроза миокарда является развитие соединительной рубцовой ткани. КЛАССИФИКАЦИЯ. В зависимости распространенности, выраженности клинических проявлений и изменений ЭКГ выделяют крупноочаговый и мелкоочаговый инфаркт миокарда. КЛИНИКА. В клиническом течении инфаркта миокарда выделяют 5 периодов: 1-й - продромальный или прединфарктный период длительностью от нескольких часов до одного месяца; 2-й - острейший - период от возникновения резкой ишемии миокарда до появления первых признаков некроза. Он продолжается от 30 минут до 2 часов; 3-й - острый период или период образования некроза и миомаляции. Продолжается от 2 до 14 дней; 4-й - подострый период соответствует замещению некротической ткани грануляционной и началом образования рубца. Длится до 4 до 8 недель с момента начала заболевания; 5-й - постинфарктный период соответствует формированию плотного рубца и максимальной адаптации миокарда к новым условиям функционирования. Продолжается до 3-6 месяцев от начала инфаркта. Клиническая картина прединфарктного периода соответствует клинике нестабильной стенокардии. К ней относится: 1) впервые возникшая стенокардия; 2) прогрессирующая стенокардия. В зависимости от особенностей симптоматики начала развивающегося инфаркта миокарда (острейшего периода) выделяют 6 клинических вариантов: 1) болевой или ангинальный (status anginosus); 2) астматический (status asthmaticus); 3) абдоминальный (status abdominalis); 4) аритмический; 5) цереброваскулярный; 6) малосимптомный или асимптомный. БОЛЕВОЙ ВАРИАНТ. Наиболее часто встречается болевой вариант. По разным данным его частота колеблется от 70 до 98% всех случаев инфаркта. Приоритетной проблемой этого варианта инфаркта миокарда является болевой синдром. Боль при инфаркте миокарда во многом напоминает стенокардитическую, однако отличается от нее большей силой, продолжительностью и отсутствием эффекта после приема нитроглицерина. Боль при инфаркте миокарда, как и при стенокардии, локализуется в загрудинной области. Однако она обычно захватывает более обширную область и распространяется вправо от грудины или даже на всю переднюю поверхность грудной стенки. Такая локализация боли характерна для инфаркта передней стенки и переднеперегородочной области левого желудочка. При инфаркте нижней или нижнебоковой стенки левого желудочка боль обычно локализуется в нижней части грудины и в подложечной области. Боль иррадиирует в левую руку или в обе руки, левое плечо, лопатку, шею, межлопаточное пространство, эпигастральную область. В отличие от стенокардии, обычно наблюдается более обширная зона иррадиации боли. В некоторых случаях имеется необычная для данного больного иррадиация боли. По своей интенсивности боли при инфаркте миокарда намного превосходят стенокардитические боли. Боль обычно давящая, сжимающая, жгучая. Характеристика боли отчасти зависит от интеллекта больного. Например, больной может сказать "на грудь положили плиту", "сжимает как тисками", "лошадь наступила копытом", "ошпарило кипятком", "в грудь забили кол". Боль при инфаркте миокарда обычно носит волнообразный характер: то усиливаясь, то ослабевая. Значительно реже боль характеризуется одним длительным интенсивным приступом. За редкими исключениями боль при инфаркте миокарда продолжается не менее нескольких десятков минут, а часто часы или даже 1-2 суток. Характерной особенностью боли при инфаркте миокарда является выраженная эмоциональная окраска. Больные испытывают чувство страха. Они возбуждены и беспокойны. Стараясь облегчить боль, они постоянно меняют положение в постели, мечутся по комнате. Некоторые больные стонут от боли или даже кричат. В то же время при стенокардии больные, наоборот, замирают. Выраженность и продолжительность болевого приступа при инфаркте миокарда зависит от величины зоны повреждения, возраста больных и индивидуальных особенностей организма. Болевой синдром выражен в большей степени при обширных инфарктах и особенно у больных молодого возраста. У пожилых больных болевой синдром выражен в меньшей степени. При общем осмотре у больных инфарктом миокарда может выявляться бледность и повышенная влажность кожных покровов, акроцианоз. Однако часто изменений кожных покровов не наблюдается. При не осложненном инфаркте миокарда верхушечный толчок и границы сердца не изменяются и определяются предшествующим заболеванием: гипертонической болезнью, кардиосклерозом. При обширном некрозе или при разрыве сосочковой мышцы развивается дилятация левого желудочка. Она сопровождается смещением верхушечного толчка влево и увеличением его площади. Одновременно смещается влево границы относительной сердечной тупости. При выслушивании сердца уже на ранних этапах инфаркта миокарда определяется ослабление 1 тона над верхушкой, обусловленное ослаблением сократительной способности левого желудочка и/или относительной недостаточностью митрального клапана. В некоторых случаях наблюдается ослабление обоих тонов. При развитии легочной гипертензии появляется акцент 2 тона над легочной артерией. Примерно у 1/3 больных инфарктом миокарда в первые дни выслушивается ритм галопа. Он является ранним проявлением начала сердечной недостаточности и служит неблагоприятным прогностическим признаком. В ряде случаев при инфаркте миокарда в результате относительной недостаточности митрального клапана или дисфункции сосочковых мышц появляется систолический шум над верхушкой. Важным диагностическим признаком инфаркта миокарда служит появление шума трения перикарда. Он может появляться на 2-4 сутки от начала заболевания и свидетельствует об обширном инфаркте передней стенки левого желудочка. В целом, для не осложненного инфаркта миокарда характерно отсутствие физикальных изменений со стороны сердца за исключением возможного приглушения тонов сердца. В острейшем периоде заболевания часто наблюдается брадикардия, которая вскоре сменяется тахикардией или нормализацией частоты сердечных сокращений. У 90-95% больных в первые сутки наблюдается экстрасистолия, которая рассматривается в качестве характерного симптома ИМ. Артериальное давление в период болевого синдрома повышается, а затем остается нормальным или пониженным. Причем снижается главным образом систолическое давление. Со стороны других органов и систем при физикальном исследовании, как правило, не выявляется каких-либо изменений. АСТМАТИЧЕСКИЙ ВАРИАНТ. При этом варианте приоритетной проблемой больных является резко выраженная инспираторная одышка, переходящая в удушье. Возникают типичные приступы сердечной астмы. Нередко развивается отек легких. Болевой синдром отсутствует или выражен слабо. В основе патогенеза этой формы инфаркта лежит острая левожелудочковая недостаточность, развивающаяся в результате резкого снижения сократительной способности левого желудочка. Эта форма инфаркта чаще встречается у пожилых больных и при повторных инфарктах, возникающих на фоне постинфарктного кардиосклероза. При объективном исследовании наряду с признаками инфаркта миокарда выявляются симптомы острой левожелудочковой недостаточности. АБДОМИНАЛЬНЫЙ (ГАСТРАЛЬГИЧЕСКИЙ) ВАРИАНТ. Этот вариант заболевания чаще наблюдается при диафрагмальном инфаркте миокарда. Для него характерны боли в верхней части живота и диспептические явления: тошнота, рвота не приносящая облегчения, икота, отрыжка воздухом, метеоризм (вздутие живота), поносы. В некоторых случаях развивается парез желудочно-кишечного тракта. Боль при абдоминальном варианте иррадиирует в лопатки, межлопаточное пространство, передние отделы грудной стенки. В ходе объективного исследования наряду с общими признаками инфаркта миокарда определяется болезненность при пальпации и напряжение брюшной стенки. Такая клиническая картина очень напоминает острое желудочно-кишечное заболевание. Поэтому неправильная диагностика и лечебная тактика могут привести к печальным последствиям. Нередко таким больным делают промывание желудка или даже оперативное вмешательство. АРИТМИЧЕСКИЙ ВАРИАНТ. Аритмический вариант начинается с различных нарушений сердечного ритма: приступов мерцательной тахиаритмии, пароксизмальной тахикардии или экстрасистолии. В ряде случаев заболевание начинается с нарушений проводимости: внутрижелудочковой или атриовентрикулярной блокады. Нарушения сердечного ритма возникают почти у всех больных инфарктом миокарда. Однако при аритмической форме инфаркта миокарда боли отсутствуют или выражены крайне слабо и в клинических проявлениях превалируют нарушения сердечного ритма, что является основным критерием выделения этой формы инфаркта миокарда. Если нарушения ритма развиваются на фоне типичного ангинозного статуса, то это не аритмический вариант, а осложнение болевого варианта инфаркта миокарда. ЦЕРЕБРОВАСКУЛЯРНЫЙ ВАРИАНТ. К этому варианту относят случаи инфаркта миокарда с преобладанием симптомов нарушения мозгового кровообращения. Болевой синдром отсутствует или слабо выражен. Нарушения мозгового кровообращения обычно имеют преходящий характер. Различают два вида симптомов: общемозговые и очаговые. Общемозговые симптомы обусловлены диффузной гипоксией мозга, которая развивается вследствие резкого уменьшения минутного объема сердца на фоне атеросклероза мозговых артерий. К общемозговым симптомам относятся головокружения, тошнота, помрачение сознания, обмороки. Реже развивается коматозное состояние. Очаговые симптомы вызваны локальной ишемией мозга и протекают в виде гемипарезов с преобладанием поражения руки или ноги. Очаговая (инсультная) форма связана с локальной ишемией мозга, наступающей вследствие одновременного спазма или тромбоза как коронарных, тик и мозговых артерий. В ряде случаев нарушения мозгового кровообращения проявляются нарушениями психики - аппатией, ослаблением памяти, снижением критики, психозами. Диагностика этой формы инфаркта миокарда основывается на тщательной электрокардиографическом и неврологическом обследовании. МАЛОСИМПТОМНЫЙ (БЕССИМПТОМНЫЙ) ВАРИАНТ. Иногда обширный инфаркт миокарда может проявляться небольшими болями, кратковременной одышкой, общей слабостью, ухудшением настроения. В связи со скудностью или отсутствием клинических проявлений заболевания пациенты не догадываются о развитии у них инфаркта и за медицинской помощью не обращаются. В таких случаях диагноз может быть установлен лишь при случайном ЭКГ исследовании или после внезапной смерти больного. Перенесенный бессимптомный инфаркт миокарда диагностируется на основании выявления на ЭКГ рубцовых изменений. Острый период соответствует окончательному формированию очага некроза. При этом как правило боль исчезает и развивается резорбционно-некротический синдром. Характерным проявлением острого периода инфаркта миокарда является резорбционно-некротический синдром. В основе его патогенеза лежит распад мышечных волокон сердца и всасывание в кровь продуктов аутолиза, которые вызывают неспецифическую воспалительную реакцию организма. Резорбционно-некротический синдром проявляется лихорадкой, лейкоцитозом, ускорением СОЭ и повышением уровня кардиоспецифических ферментов в крови. Температура повышается на 2-й, реже на 3-й день инфаркта до 37-38 гр. С и держится на этом уровне 3-7 дней. Температурная реакция обычно более выражена у молодых больных. Повышение количества лейкоцитов наблюдается уже через несколько часов после развития инфаркта миокарда и сохраняется 3-7 дней. Обычно лейкоцитоз умеренный - до 10-12×109 на литр. Высокий лейкоцитоз, более 20×109 на литр считается неблагоприятным прогностическим признаком и свидетельствует об обширности поражения миокарда. Число лейкоцитов увеличивается преимущественно за счет нейтрофилов, при этом отмечается сдвиг лейкоцитарной формулы влево. В первые дни заболевания уменьшается количество эозинофилов вплоть до их отсутствия. В дальнейшем их число нормализуется или даже развивается эозинофилия. Только у 10% больных количество лейкоцитов не изменяется на протяжении всего периода заболевания. В первые дни СОЭ остается нормальной и начинает увеличиваться через 1-2 дня после повышения температуры. Максимальное СОЭ наблюдается между 8-м и 12-м днями заболевания. Таким образом, для инфаркта миокарда характерен симптом перекреста в конце 1-й и начале 2-й недели заболевания. При этом лейкоцитоз начинает снижаться, а СОЭ, наоборот, возрастает. Повышается уровень в крови так называемых кардиоспецифических ферментов, высвобождающихся из поврежденных и распадающихся миоцитов. Наибольшее диагностическое значение имеют следующие ферменты: креатинфосфокиназа, аспартатаминотрансфераза, лактатдегидрогеназа. Кроме того, при исследовании крови выявляется диспротеинемия: повышение уровня в крови альфа 2 глобулинов и фибриногена. В результате становятся положительными осадочные пробы (кадмиевая, формоловая, тимоловая и др.). Подострый период характеризуется уменьшением или исчезновением всех проявлений инфаркта миокарда. Важнейшее значение в диагностике инфаркта миокарда имеет электрокардиографическое исследование. На основе данных ЭКГ можно судить об обширности, локализации и давности инфаркта. В первые часы заболевания происходит резкое изменение сегмента S-T и зубца Т. При этом нисходящее колено зубца R не достигает изолинии и сразу переходит в зубец Т. В результате формируется монофазная кривая, напоминающая кошачью спинку. Такой своеобразный электрокардиаграфический феномен называется плато Парди. Эти изменения сохраняется 3-5 дней. 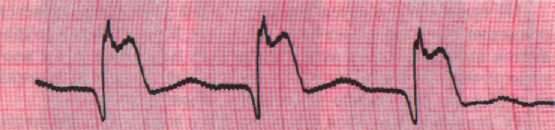 Далее, участок некроза полностью утрачивает свои электрические свойства и выключается из процесса реполяризации. В результате происходят изменения комплекса QRS, зубец Q становится глубоким и широким. Одновременно сегмент ST приближается к изоэлектрической линии, а зубец Т становится отрицательным.  При трансмуральном инфаркте миокарда над зоной некроза зубец R полностью исчезает и регистрируется один глубокий зубец QS. При интрамуральном инфаркте, наряду с появлением глубокого зубца Q происходит лишь уменьшение амплитуды зубца R. Таким образом, появление патологически глубокого зубца Q, исчезновение или уменьшение амплитуды зубца R указывает на развитие некроза миокарда. В фазе рубцевания происходит постепенная нормализация ЭКГ. Зубец Q уменьшается, зубец R увеличивается, а зубец Т становится положительным. Однако при обширных инфарктах при рубцевании остаются стойкие изменения комплекса QRS: глубокий Q и низкий R. |
