Непроходимость желчных путей (1). Непроходимость желчных путей
 Скачать 6.19 Mb. Скачать 6.19 Mb.
|
|
Транспапиллярное дренирование желчных протоков предусматривает проведение дренажной трубки через фатеров сосочек в кишечник (рис. 56). Для дренирования может быть использована обычная дренажная трубка, которую путем холедохотомии или через культю пузырного протока транспапиллярно проводят в двенадцатиперстную кишку (Reiser, I903; Kehr, 1913; Dogliotti, 1958). В других случаях применяют Т-образные трубки с удлиненным внутренним коленом, проводя последнее транспапиллярно в кишечник (Moyriihan, 1905; Cattell, 1948; Champeau, 1966, и др.). Основным преимуществом транспапиллярного дрени рования является возможность быстро и надежно вос становить проходимость фатерова сосочка и с момента операции достичь, помимо наружного, и внутреннего от ведения желчи. Однако следует подчеркнуть опасность осложнений, часто вызываемых транспапиллярными дре нажами: возникновение послеоперационного панкреати та, попадание в желчные пути дуоденального содержи мого, неконтролируемая потеря желчи, панкреатическо го сока и дуоденального содержимого. Это резко ограничивает показания к использованию метода транс- папиллярного дренирования. • - 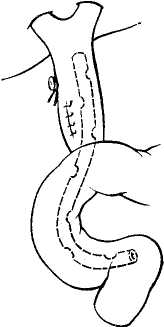 Рис. 58. Постоянный внутренний транспапиллярный дренаж общего печеночно-желчного протока по Дювалю—Смирнову. Наиболее рационально использование транспапиллярного дренирования или дренирования общего печеночно-желчного протока с выведением дренажной трубки через билиодигестивное соустье в кишечник и через него наружу в условиях различных реконструктивных операций на желчных путях, чтобы обеспечить: 1) быструю декомпрессию желчных путей, 2) свободное восстановление наружного и внутреннего оттока желчи, 3) предупреждение недостаточности швов общего желчного протока или наложенного билиодигестивного соустья. Для этого внутренний конец дренажной трубки, выведенный из ге-патикохоледоха транспапиллярно или через билиодигестивное соустье, далее проводят наружу (рис. 57), используя энтеростомию (А. А. Бельц, 1930; Нерр, 1956; Champeau, 1966), дуоде-•ностомию (Voelcker, 1911) или гастростомию (Dogliotti, 1958). Имеются также предложения использовать при транопагаиллярном дренировании желчных путей наружное выведение дренажной трубки через желудок и пищевод траненазально (Е. С. Футорян, 1965; Е. В. Смирнов, 1969; Durante, 1953). В ряде случаев при восстановительных операциях на желчных путях дренажную трубку, введенную в общий печеночный проток, помещают свободным концом транспапиллярно в кишечник, но не выводят наружу, используя для постоянного внутреннего отведения желчи (рис. 58) как «скрытый» или «потерянный» дренаж (Е. В. Смирнов, 1961; Wilms, 1912; Duval, 1925, и др.). Этот метод должен быть оставлен из-за частых осложнений в связи с обычно наступающей обтурацией дренажных трубок, требующей дальнейших повторных хирургических вмешательств (В. В.- Виноградов, 1970; Dogliotti, 1958). Ввиду этого рациональнее при необходимости длительного дренирования желчных путей использовать «управляемые» дренажные трубки, которые выводят наружу. 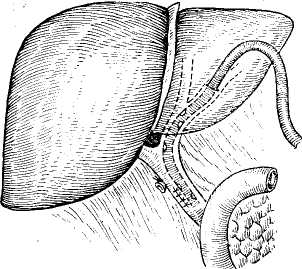 Рис. 59. Наружный транспеченочный дренаж общего желчного протока по. Прадери. Транспеченочный дренаж желчных путей. Дренажную трубку выводят через внутрипеченочные протоки и царенхиму печени наружу (рис. 59). Метод транспеченочного дренирования желчных путей предложен Praderi (1961). С помощью транспеченочного дренажа отводят желчь наружу, обеспечивая герметичность просвета вскрытого гепатикохоледоха после наложения на него глу- хого шва, билиодигестивного анастомоза или после операций на фатеровом сосочке. Для дренирования применяют тонкую резиновую или пластмассовую трубку с боковыми отверстиями. С помощью зонда Долиотти через правый или левый внутри-печеночный проток, «прокалывают» паренхиму печени до ее диафрагмальной поверхности. Надев на конец зонда дренажную трубку, его извлекают. Это позволяет провести дренаж в просвет общего печеночно-желчного протока. Проверив правильность положения дренажной трубки, ушивают просвет общего желчного протока или накладывают с ним билиодигестивное соустье. Наружный конец дренажа фиксируют Z-образным швом к ткани печени и выводят наружу через контрапертуру брюшной стенки. Сравнивая различные способы наружного дренирования желчных путей, следует подчеркнуть, что каждый из них имеет как свои преимущества, так и недостатки. Применение того или иного способа должно определяться характером операции и имеющимися условиями. Мы в обычных условиях отдаем предпочтение Т-образным дренажам. При резких воспалительных изменениях общего печеночно-желчного протока иногда лучше провести дренирование по А. В. Вишневскому или Керте. Дренирование культи пузырного протока показано, если условия операции, например при папиллосфинктеротомии, позволяют избежать вскрытия общего желчного протока или если необходимо ушивать его и одновременно дре* нировать. Наконец, при восстановительных и реконструктивных операциях на желчных путях нередко приходится выполнять транспапиллярное или транспеченочное дренирование гепатикохоледоха. Независимо от применяемого метода при наружном дренировании желчных путей требуется соблюдение принципиальных установок, которые основаны на данных исследования гидродинамики желчеистечения по дренажным трубкам (В. В. Виноградов, Г. Венкатадри, 1973). Прежде всего в гидродинамической системе, которая по существу представляет собой общий печеноч-но-желчный проток, место введения дренажной трубки и направление ее хода не имеют какого-либо значения для наружного отведения желчи. В связи с этим в принципе отведение желчи эффективно обеспечивает любой из применяемых в современной хирургической практике способов наружного дренирования гепатикохоледоха. Значительно большую роль играет диаметр используемых дренажных трубок, так как согласно гидродинами- ческим расчетам, учитывающим суточный дебит желчи, ее вязкость, а также длина трубки, адекватный отток желчи, обеспечивающий полное ее отведение, достигаются лишь при внутреннем диаметре дренажной трубки не .менее 3 мм. Отсюда важно по возможности использовать широкие дренажные трубки, иначе дренаж не будет функционировать или не обеспечит достаточного сброса желчи, отсюда и не будут устранены явления желчной гипертензии. Другим важным фактором, по данным изучения гидродинамики желчевыделения, эффективного наружного дренирования гепатикохоледоха является необходимость выведения дренажной трубки ниже уровня желчных путей во избежание препятствия свободному оттоку желчи. Для предупреждения опасности осложнений при любых способах наружного дренирования желчных путей всегда необходимо: 1) определить правильное положение дренажа с помощью контрольной операционной холан-гиографии через дренажную трубку, 2) провести дренирование брюшной полости' для свободной эвакуации желчи при ее подтекании, 3) контролировать функцию дренажа и восстановление свободной проходимости общего желчного протока с помощью рентгеноманометри-ческого исследования для уточнения сроков удаления дренажной трубки. По нашим наблюдениям, контрольная холангиогра-фия через дренаж должна быть обязательной перед окончанием операции. Она является наиболее надежным методом предупреждения осложнений, обусловленных неправильным положением, перегибом, смещением или обтурацией дренажной трубки. В качестве стандартного способа дренирования брюшной полости мы обычно применяем дренаж Спасокукоцкого. Он представляет собой простую резиновую трубку диаметром?—8 м;м с боковым окном на конце. Один конец трубки помещают в отверстие Винслоу соответственно месту дренирования общего печеночно-жел-чного протока, а другой конец выводят наружу через брюшную рану. Дренаж фиксируют на лигатуре к задней париетальной брюшине, причем одну из нитей лигатуры проводят через дренажную трубку в ее боковое окно, а другую — снаружи, и их завязывают на наружном конце трубки. Обычно такой дренаж надежно предупреждает желчеистечение в свободную брюшную полость даже при подтекании в нее желчи. При отсутствии желчеистечения по дренажу последний обычно удаляют на 3—5-й день. Оптимальные сроки удаления дренажа желчного протока составляют 2—3 нед. Однако это необходимо контролировать с помощью- послеоперационного рентгенома-нометрического исследования. Если оно указывает на задержку восстановления функциональной проходимости гепатикохоледоха и фатерова сосочка, то сроки удаления дренажа должны быть соответственно увеличены до стойкого восстановления свободного нормального желчевыделения. Ряд хирургов рекомендуют использовать дренажи для введения антибиотиков и промывания желчных про токов. Однако это нельзя считать рациональным из-за опасности добавочного инфицирования желчных путей, возможности холангио-сосудистого рефлюкса и других осложнений, которые могут вызывать «дренажную лихо радку», отягощая течение послеоперационного периода. Мы прибегаем к промыванию желчных протоков только по специальным показаниям, например при холангиоста- тическом гепатите. -/ Наши наблюдения и данные других хирургов показывают, что при наружном дренировании желчных путей отмечается высокая летальность, хотя она значительно меньше, чем 'при наложении глухого шва и желчеотводя-щих соустий гепатикохоледоха. Отсюда в современных условиях наружное дренирование желчных путей уже не может рассматриваться в -качестве ведущего метода завершения холедохотомии; оно должно применяться по соответствующим строгим показаниям, когда может служить методом выбора. ВНУТРЕННЕЕ ОТВЕДЕНИЕ ЖЕЛЧИ ИЗ ЖЕЛЧНЫХ ПРОТОКОВ При непроходимости магистральных желчных протоков часто требуется завершение операции внутренним отведением из них желчи. Это диктуется абсолютными показаниями при неустранимой обтурации гепатикохоледоха для предупреждения рецидива заболевания или невозможности применить другие способы операции. Методы оперативных вмешательств для внутреннего отведения желчи зависят от: 1) характера патологического процесса (желчнокаменная болезнь, панкреатит, стеноз фатерова сосочка, опухоль и т. д.), 2) уровня обтурации гепатикохоледоха, 3) условий операции, диктующих наиболее целесообразный способ ее проведения. В связи с этим хирургические вмешательства весьма разнообразны и могут производиться на фатеровом сосочке, на гепатикохоледохе или внутрипеченочных желчных протоках с наложением тех или иных билиодиге-стивных анастомозов. Интрадуоденальные билиодигестивныё анастомозы Внутридуоденальное отведение желчи обычно приходи-ся применять при камнях, стенозах, а иногда и при опухолях фатерова сосочка. Относительным показанием является невозможность наложения билиодигестивного соустья с общим печеночно-желчным.протоком вследствие его узости или воспалительных изменений. Наряду с ^тим при множественном холедохолитиазе и сдавлении общего желчного протока на протяжении, вызванном панкреатитом, Рубцовыми стриктурами или распространением опухоли, такие олерации теряют смысл, так как не обеспечивают отведения желчи. 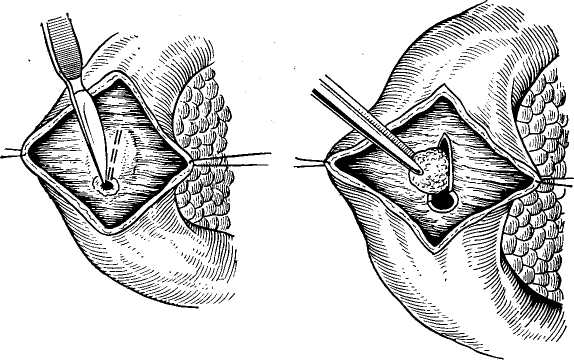 Рис. 60. Папиллотомия при камне фатерова сосочка. Преимуществом- наложения интрадуоденальных би-лиодигестивных анастомозов является создание наиболее физиологических условий оттока желчи по естественному пути. Однако существенными недостатками таких анастомозов следует считать: 1) сложность оперативной техники, 2) трудность формирования достаточно широкого соустья и обеспечения полной декомпрессии желчных путей, 3) частоту послеоперационных осложнений. В связи с этим В. С. Савельев (1968), О. Б. Милионов (1969), Б. А. Петров (1971) и другие хирурги резко ограничивают вмешательства на фатеровом сосочке наложением соустья непосредственно с гепатикохоледохом, хотя вряд ли это правильно, поскольку все эти операции должны иметь свои строгие показания. Трансдуоденальная папиллотомия впервые была произведена McBurney (1891) для удаления камня фатерова сосочка. В дальнейшем ее стали систематически применять при ущемленных камнях сосочка, когда удаление их путем супрадуоденальной холедохотомии оказывалось невозможным. Техника операции (рис. 60) состоит в мобилизации двенадцатиперстной кишки по Кохеру, после чего производят поперечную дуоденотомию на уровне фатерова сосочка. Разведя рану, фиксируют пальцами -фатеров сосочек с вклиненным в нем камнем. Рассекая затем скальпелем край сосочка, обнажают и удаляют камень. Наблюдающееся небольшое кровотечение обычно оста навливается самостоятельно и не требует наложения! швов. Сшивание слизистых оболочек фатерова сосочка и двенадцатиперстной кишки мы в настоящее время нет производим из-за опасности случайного повреждения панкреатического протока и реактивного воспаления со- сочка вокруг наложенных лигатур. Операцию заканчи- вают наложением кишечного шва на стенку двенадцати- перстной кишки. Трансдуоденальная холедоходуоденостомия была предложена Kocher в 1894 г. Он наложил анастомоза терминальной части общего желчного протока с двенад цатиперстной кишкой над фатеровым сосочком после удаления камня, располагавшегося препапиллярно в общем желчном протоке. В дальнейшем эту операцию рекомендовали ряд хирургов для удаления камней и при стенозе фатерова сосочка. Л.М. Шор (1968) и Е. В. Смир нов (1969) вообще рассматривают трансдуоденальную холедоходуоденостомию как способ выбора для внутрен него дренирования желчных путей и видят ее преимуще-ство в возможности предотвратить осложнения, отмеча ющиеся при супрадуоденальной холедоходуоденостомии. Мы не можем отдавать предпочтение внутренней хо- ледоходуоденостомии как методу выбора. Прежде всего она имеет ограниченные показания из-за частой блокады выше расположенных участков общего желчного прото- ка при холедохолитиазе, индуративном панкреатите и Рубцовых изменениях общего желчного протока. Кроме того, при наложении такого соустья часто трудно сде- лать его достаточно широким, вследствие чего возникает застой желчи и стойкий дигестивно-билиарный реф люкс. Наконец, нерассеченный фатеров сосочек при его сужениях может поддерживать обтурацию панкреатите ского протока и хронический панкреатит. С учетом всего этого мы ограничиваем показания к трансдуоденально холедоходуоденостомии лишь отдельными случаями вко лоченных камней дистального- отдела общего желчного протока при невозможности их удаления с помощью па пиллосфинктеротомии. Техника внутренней холедоходуоденостомии следую щая (рис. 61). Двенадцатиперстную кишку мобилизуют по Кохеру и поперечно вскрывают на уровне фатерова сосочка. Над местом расположения камня слизистую оболочку задней стенки двенадцатиперстной кишки бе 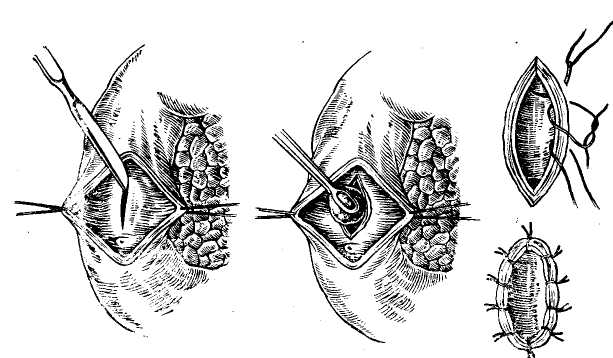 Рис. 61. Внутренняя трансдуоденальная холедоходуоденостомия. рут на швы-держалки, между которыми скальпелем рассекают стенки кишки и протока. Удалив камень останавливают кровотечение и атравматическими узловыми швами сшивают слизистые оболочки желчного протока и двенадцатиперстной кишки по всей окружности соустья. Операцию заканчивают зашиванием раны стенки двенадцатиперстной кишки. Помимо описанной техники, отдельные ее модифика- ции привоДЯТ Lorenz (1923)' Moszkowicz (1924), Mirizzi (1925), но эти модификации не получили широкого рас пространения. Папиллосфинктеротомия. Операция была предложена Archibald (1913) для рассечения сфинктера Одди с Целью лечения хронического панкреатита. В дальнейшем, когда было установлено, что стеноз фатерова сосочка служит одной из частых причин непроходимости желчных путей и панкреатических протоков, папилло-сфинктеротомия получила широкое распространение Doubilet, 1937; Fritsch, 1958; Dogliotti, 1958; Mallet-Guy, nini; Arifnoff 1947, Hess,1961,Pi-Figureas 1969; Stefa-nini, 1968, и др.). В СССР она впервые .была применена В. В. Виноградовым в 1954 г. Затем ее начали применять А. А. Шалимов (1958), Н. А. Захаров (1964) Д. Л Пиковский (1969), А. В. Вельский 1966) А. В. Смирнов (1972) и др В настоящее время папиллосфинктеротомия считает ся основным оперативным вмешательством на фатеровом сосочке в условиях его непроходимости при холедохоли тиазе, стенозе папиллы и хроническом панкреатите. Это определяется тем, что при описанных патологических co- стояниях, особенно при их сочетании для восстановле ния оттока желчи и панкреатического'сока требуется рассечение запирательного аппарата фатерова сосочка. Рекомендуемые Colp и Doubilet (1937), Я. Р. Бяликом (1968) и В. Р. Пурмалисом (1970) способы рассечения фатерова сосочка через общий желчный проток специ- альными инструментами или электроножом под эндоско- пическим контролем не получили распространения. Боль- шинство хирургов при папиллосфинктеротомии применя- ют трансдуоденальный доступ. Для этого мобилизуют по Кохеру двенадцатиперстную кишку, освобождая от под лежащих тканей вертикальную часть ее и немного— нижнюю горизонтальную часть. Мобилизованную кишку вскрывают поперечным разрезом несколько ниже уров- ня сосочка, что определяют путем зондирования общего желчного протока, используя для этого холедохотомию или культю пузырного протока. Проведение самой папиллосфинктеротомии может предусматривать «тотальную сфинктеротомию», когда на протяжении 2—2,5 см полностью рассекают весь фате ров сосочек и его мышечные элементы (Goinard, 1958J Hess, 1961; Poilleux, 1966; Pi-Figueras, 1966; Stefaninj 1967). При этом по существу создается внутренний хо ледоходуоденоанастомоз. Однако при недостаточном диаметре билиодигестивного соустья здесь может наб людаться рефлюкс дуоденального содержимого в желчные пути и панкреатические протоки из-за полного вык лючения запирательного аппарата фатерова сосочка. В связи с этим В. В. Виноградов (1962), Fritsch (1958) Roux (1965) и другие хирурги производят «неполную папиллосфинктеротомию», рассекая фатеров сосочек на| протяжении 1 —1,5 см, вследствие чего выключают толь ко общий сфинктер фатерова сосочка, а запирательньй аппарат самих желчных и панкреатических протоков со храняют. Это предупреждает опасность дигестивно-би лиарного рефлюкса. Наконец, Н. А. Захаров (1963) Dogliotti (1958) и Olivier (1961) часто ограничиваются лишь папиллотомией, рассекая фатеров сосочек на про тяжении 0,5—1 см, сохраняют его сфинктер при одновре менном восстановлении нормальной проходимости желчных путей. Mallet-Guy (1959) определяет величину разреза фатерова сосочка в соответствии с показателями холангиоманометрии, Ameida (1959) рассекает фатеров сосочек, так, чтобы через него свободно проходил зонд диаметром 9 мм. Arianoff (1968) полагает, что длина разреза сосочка должна соответствовать диаметру общего желчного протока. По нашим наблюдениям, величина разреза должна определяться индивидуально. Разрез должен полностью устранить сужение фатерова сосочка и восстановить свободный отток желчи и панкреатического сока, одновременно сохранив сфинктерный аппарат для предотвращения дигестивно-билиарного рефлюкса. Рассекать фатеров сосочек следует по его передне-наружной стенке соответственно «11 часам», чтобы не вызвать кровотечения или случайного повреждения панкреатического протока. Разрез производят по желобоватому зонду или на специальном инструменте, проведенном через фатеров сосочек, скальпелем или ножницами. Имеется также предложение использовать для этого луч лазера (А. А. Вишневский, Э. В. Гришкевич, 1973). Для лучшего оттока желчи и предупреждения ресте-ноза при папиллосфинктеротомии клиновидно иссекать переднюю стенку фатерова сосочка рекомендуют Н. А. Захаров (1963), Fritsch (1958), Kourios (1966), рассекать перегородку между желчным и панкреатическим протоками — Reynolds (1955), а также полностью иссекать интрадуоденальную часть ампулы фатерова сосочка— Goinard (1960). Следует отметить, что все это усложняет операцию, а кроме того, при применении этих методов полностью разрушается запирательный аппарат .сосочка. . По рассечении фатерова сосочка многие хирурги с Целью гемостаза и предотвращения рестеноза прибегают к так называемой папиллосфинктеропластике, сшивая слизистую оболочку фатерова сосочка со слизистой оболочкой двенадцатиперстной кишки. Напротив, Doubilet (1948) и Arianoff (1968) не накладывают швов, считая это опасным из-за возможности прошивания панкреатического протока и возможности возникновения воспал£-иия. Наш опыт, особенно результаты послеоперационных эндоскопических наблюдений, полностью подтверждает Необходимость отказа от папиллосфинктеропластики. 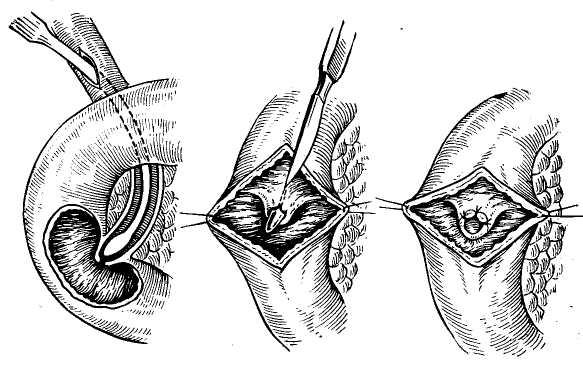 Рис. 62. Папиллосфинктеротомия с папиллосфинктеропластикой. Поскольку в первые дни после операции может на-блюдаться нарушение оттока желчи, большинство хирург гов применяют при папиллосфинктеротомии наружное дренирование гепатикохоледоха для временной декомп-рессии желчных путей и предотвращения рефлюкса жел-чи в панкреатический проток во избежание послеопера ционного панкреатита. Наиболее оправдано препапил-лярное дренирование гепатикохоледоха Т-образным дре нажем или дренажем культи пузырного протока (Д. Л. Пиковский, 1964; П. Н. Напалков, 1968; Doubilet, 1948; Arianoff, 1966; Kourios, 1966; Pi-Figueras, 1966, и др.)- Применявшиеся раньше транспапиллярные дре-нажи в настоящее время оставлены из-за вызываемых ими осложнений. Согласно нашим наблюдениям, наруж-ное дренирование желчных путей не предотвращает уг-розы послеоперационных осложнений после папилло-сфинктеротомии, и мы проводим его по общим показа-ниям. Техника операции папиллбсфинктеротомии пред-ставлена на рис. 62. |
