ИГА ЗАДАЧИ. Работает госслужащим, профессиональные вредности отрицает
 Скачать 493.64 Kb. Скачать 493.64 Kb.
|
|
1.Ревматическая болезнь. Стеноз левого атрио-вентрикулярного отверстия в стадии декомпенсации. Обоснование: 1) данные субъективного исследования: одышка, усиливающаяся при физической нагрузке, сухой кашель, кровохарканье; перенесенный ревматизм; 2) объективные данные: при осмотре: субфебрильная температура тела, цианоз, одышка ; при пальпации: симптом «кошачьего мурлыканья» в области верхушки сердца при перкуссии: расширение границ сердца вверх; при аускультации: на верхушке сердца хлопающий 1-й тон и диастолический шум, акцент второго тона на аорте, влажные хрипы в нижних отделах легких. 2.Общий анализ крови: может быть лейкоцитоз, увеличение СОЭ, биохимический анализ крови: увеличение фибриногена, 2-глобулинов, возрастание титра антител к антигенам стрептококка (антистрептолизин О, антигиалуронидаза), ультразвуковое исследование сердца, рентгенологическое исследование сердца, электрокардиография. 3.Принципы лечения: Режим полупостельный ,Диета № 10, ограничение поваренной соли и жидкости, употребление продуктов, богатых калием .Лечение основного заболевания – ревматической болезни.Витамины (вит.В1) Сердечные гликозиды: коргликон, строфантин, дигоксин (по показаниям) .Диуретики: верошпирон, триампур .Оксигенотерапия Прогноз в отношении выздоровления неблагоприятный, по мере прогрессирования порока следует решить вопрос о хирургической его коррекции. Билет № 70 Больная 14 лет жалуется на повышение температуры до 38 С, слабость, сердцебиение и одышку при подъеме на 2 этаж, боли во всех суставах. Указанные жалобы в течение 2 недель. 1 месяц назад перенесла ангину, лечилась аспирином, полоскала горло, после чего состояние улучшилось, исчезли боли в горле. Однако затем снова поднялась температура тела и появились вышеперечисленные жалобы. Никогда ранее не болела. Объективно: периферических отеков нет, суставы не изменены. Зев бледно-розового цвета, гипертрофия, рубцовая деформация миндалин. В легких – нормальное везикулярное дыхание. Границы сердца не расширены, аускультативно – тоны приглушены, во 2 межреберье справа от грудины и в точке Боткина выслушивается диастолический шум, ЧСС 100/мин., ритм правильный, АД 110/70 мм рт ст, печень не увеличена. В общем анализе крови СОЭ 35 мм/ч. Вопросы: 1.Ваш предварительный диагноз . 2. План обследования? 3.Принципы лечения. 1.Острая ревматическая лихорадка Билет № 71 У больного 16 лет выраженные боли в коленных и голеностопных суставах, усиливающиеся при движении в них, Т 37,6 С, потливость. Из анамнеза: 3 недели назад перенес носоглоточную инфекцию. Объективно: оба коленных и голеностопных сустава припухшие, гиперемированные, движения в них ограничены и болезненны, в полости коленных суставов – экссудат. В легких – нормальное везикулярное дыхание. Границы сердца не расширены, аускультативно – тоны нормальной звучности, шумов нет, ЧСС 88/мин., ритм правильный, АД 110/70 мм рт ст, печень и селезенка не увеличены. СРБ (+++), титр антистрептолизина О - 500 ЕД. в общем анализе крови СОЭ 26 мм/ч. Вопросы: 1.Ваш предварительный диагноз. 2. План обследования? 3.Принципы лечения. Билет №72 У девочки 13 лет после скарлатины появилась слабость, больной трудно ходить и поднимать руки, имеются непроизвольные подергивания мимической мускулатуры, плаксивость. Никогда ранее не болела. Объективно: периферических отеков нет, костно-суставной аппарат без изменений. В легких – нормальное везикулярное дыхание. Границы сердца не расширены, аускультативно – тоны ясные, шумов нет. Печень не увеличена. СОЭ 20 мм/ч, титр антистрептолизина О - 340 ЕД. Вопросы: 1.Ваш предварительный диагноз . 2.Какие обследования необходимы провести? 3.Принципы лечения. . Билет № 73 У больной 20 лет после ангины появились боли в коленных суставах, слабость и потливость. Не лечилась. Через 7 дней появились боли и в голеностопных суставах. Объективно: периферических отеков нет, коленные и голеностопные суставы увеличены в объеме, красные, горячие, движения в них резко болезненные, вокруг правого коленного сустава пальпируются 2 безболезненных инфильтрата в подкожной клетчатке размером с горошину изменены. В легких – везикулярное дыхание, хрипов нет ЧДД 16 в минуту. Границы сердца не расширены, аускультативно – тоны приглушены, на верхушке выслушивается мягкий диастолический шум, ЧСС 110/мин., ритм правильный, АД 110/70 мм рт ст, печень не увеличена. СОЭ 40 мм/ч. Вопросы: 1.Ваш предварительный диагноз. 2.Какие обследования необходимы провести? 3.Принципы лечения. Билет №74 У больной 22 лет после ангины появилась слабость, Т 37,2 С, потливость. Из анамнеза: в возрасте 12 лет «распухали» коленные суставы, лечилась с больнице. Объективно: периферических отеков нет, суставы не изменены, движения в них в полном объеме. В легких - нормальное везикулярное дыхание. Границы сердца не расширены, аускультативно - тоны приглушены, на верхушке выслушивается дующий систолический шум, иррадиирующий в подмышечную область. ЧСС 100/мин., ритм правильный, АД 110/70 мм рт ст, печень не увеличена. Вопросы: 1.Ваш предварительный диагноз . 2. План обследования? 3.Принципы лечения. Особенности проведения стоматологических манипуляций. Ситуационная задача №75 Пациент Н., 58 лет проходил медицинский осмотр. На приеме врач-стоматолог обратил внимание на выраженную влажность кожных покровов, при активном опросе выявлены дополнительно жалобы: интенсивные сжимающие боли за грудиной, сохраняющиеся на протяжении около 30 минут, прием нитроглицерина был малоэффективен. Ранее боли возникали за грудиной и купировались нитратами. Из анамнеза: В анамнезе - в течение 4-5 лет отмечает приступы сжимающих болей за грудиной во время быстрой ходьбы, длящиеся 3-5 минут, проходящие в покое и от приема нитроглицерина. Три дня назад боли стали продолжительнее и повторялись до 3-6 раз в сутки, облегчение наступало лишь после приема нескольких таблеток нитроглицерина. Накануне чрезмерно поработал физически на даче. Во время осмотра: кожные покровы бледные, холодный пот. Пульс 96 в минуту. АД - 130/90 мм рт. ст. ЧДД 20 в минуту. Границы сердца расширены влево на 1,5 см. Тоны сердца глухие, ритм правильный, шумы не выслушиваются. В легких дыхание везикулярное, проводится во все отделы, в нижних отделах выслушиваются влажные незвонкие мелкопузырчатые хрипы с обеих сторон. Живот мягкий, безболезненный. Печень не пальпируется. Периферических отеков нет. ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3. Объем лабораторно-инструментального обследования на догоспитальном этапе. 4. Алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача №76 Пациент 69 лет обратился в стоматологический кабинет с жалобами на сильную боль в нижней челюсти. Десять лет страдает гипертонической болезнью. Последние два года периодически стал отмечать боль в нижней челюсти, которая возникала при быстрой ходьбе, подъеме по лестнице. После небольшого отдыха боль проходила. За месяц до обращения к стоматологу боль стала интенсивнее и продолжительнее (длилась 30 минут), появлялась даже в покое, во время сна, сопровождалась страхом смерти. Осмотревший пациента стоматолог увидел разрушенную коронку левого третьего моляра, диагностировал пульпит и удалил зуб. Сразу же после этого развился особенно интенсивный приступ боли в нижней челюсти, сопровождавшийся удушьем, головокружением, холодным потом. Объективно: состояние тяжелое. Кожные покровы бледные и влажные. Пульс 92 удара в минуту, слабого наполнения и напряжения. АД 80/50 мм рт. ст. Тоны сердца глухие, ритм правильный. Число дыханий 26 в 1 минуту. В легких дыхание везикулярное, в нижних отделах легких выслушиваются влажные мелкопузырчатые хрипы с обеих сторон до углов лопаток. ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3. Объем лабораторно-инструментального обследования на догоспитальном этапе. 4. Определите тактику ведения больного, алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача №77 Больной В., 60 лет, инженер. Пришел на плановый осмотр врача-стоматолога. На осмотре внезапно возникло ощущение частого беспорядочного сердцебиения, сопровождающееся слабостью, неприятными ощущениями в области сердца. Из анамнеза: За медицинской помощью обращается редко, в основном проходит плановые медицинские осмотры, во время которых документировалось повышение АД до 160/100 мм рт. ст., неоднократно повышение содержания холестерина до 7 ммоль/л. Курит в течение 20 лет до 10 сигарет в сутки. Кровотечения, травмы, сахарный диабет отрицает, считает себя здоровым человеком, лекарственные препараты не принимает. Ощущения эпизодов сердцебиения, чаще во время нагрузки, отмечает в течение последнего года. Данные эпизоды были кратковременными и проходили самостоятельно в состоянии покоя. Объективнo: кожные покровы несколько бледноваты, гиперстенический тип сложения. В легких дыхание везикулярное, хрипов нет. Левая граница сердца - по срединно-ключичной линии. АД - 150/100 мм рт. ст. Пульс на лучевых артериях - частый, аритмичный, частота - 102 в 1 минуту. Тоны сердца на верхушке имеют непостоянную звучность, аритмичны, ЧСС - 112 в 1 минуту. Живот мягкий, безболезненный. Печень не увеличена. При снятии ЭКГ выявлены следующие изменения: 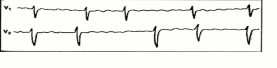 ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3.Факторы риска развития аритмического синдрома. 4. Определите тактику ведения, показания к госпитализации, алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача №78 Пациент 49 лет обратился в стоматологическую поликлинику с жалобами на острую зубную боль. При подъеме по лестнице в стоматологический кабинет внезапно появились давящие боли за грудиной, слабость. Сопровождающие его лица сообщили врачу стоматологу, что больному стало плохо, он побледнел, покрылся потом и чуть не упал на пол. Из анамнеза: Месяц назад обращался в поликлинику по поводу учащения и усиления сжимающих болей за грудиной, связанных с физической нагрузкой. По результатам объективного обследования и ЭКГ была диагностирована стенокардия, артериальная гипертензия, назначен нитросорбид по ½ табл. 2 раза в день, эналаприл 5 мг по 1 табл. 2 раза в день. Отмечал улучшение состояния в связи, с чем в последующем прием препаратов прекратил. При объективном обследовании: состояние тяжелое. При попытке уложить пациента для осмотра усиливается одышка и появляется цианоз губ. Кожа бледная, влажная, холодная. ЧДД - 22 в минуту. В легких дыхание жесткое, проводится во все отделы, в нижних отделах легких с двух сторон выслушиваются влажные мелкопузырчатые хрипы. Ритм сердца правильный, тоны глухие. Пульс - 100 в минуту, ритмичный, слабого наполнения и напряжения. АД - 95/70 мм рт. ст. Живот мягкий, безболезненный. Печень у края реберной дуги. Последний раз мочился 4 часа назад. Периферических отеков нет. ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3. Объем лабораторно-инструментального обследования на догоспитальном этапе. 4. Алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача №79 Пациентка К., 49 лет, при обращении к врачу-стоматологу пожаловалась на сильную головную боль в затылочной области пульсирующего характера, сопровождающуюся тошнотой, однократной рвотой, головокружением, появлением “cетки” перед глазами. Из анамнеза: Отягощенная наследственность по сахарному диабету и гипертонической болезни. Со слов пациентки во время прохождения диспансерного медицинского осмотра при обследовании документировался повышенный уровень холестерина до 6,8 ммоль/л. Головные боли бывали раньше, чаще по утрам или после психоэмоционального напряжения. За медицинской помощью не обращалась, на амбулаторном этапе лекарственная терапия отсутствует. Ухудшение отмечает в течение 3-х дней, связывает с переутомлением (напряженная работа в командировке, ночные графики работы). Объективно: состояние средней тяжести. Больная несколько возбуждена, испугана. Кожные покровы чистые, повышенной влажности, отмечается гиперемия лица и шеи. В легких везикулярное дыхание, хрипов нет. Пульс - симметричный, напряжен, частый - 92 в 1 мин. АД - на пр. руке - 164/100 мм рт. ст., на левой - 164/100 мм рт. ст. Границы сердца - левая - на 1,5 см кнаружи от левой срединно-ключичной линии. Сердечные тоны звучные, ритмичные, акцент П тона на аорте. ЧСС - 92 в 1 мин. Живот мягкий, безболезненный. Печень не увеличена. Периферических отеков нет. ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3. Какое неотложное состояние развилось на приеме у врача-стоматолога. 4. Определите тактику ведения пациентки и алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача № 79 Мужчина 60 лет, обратился к врачу-стоматологу по поводу зубной боли. На фоне психоэмоционального перенапряжения появились жалобы на внезапно возникшее учащенное сердцебиение, чувство толчков в области сердца, сопровождающиеся одышкой, чувством нехватки воздуха, слабостью, дополнительно отмечает давящие боли в области сердца, дважды останавливался по пути в поликлинику. Принимал нитроглицерин, боль купируется, но сердцебиения сохраняются. В анамнезе: повышение АД в течение 7 лет с максимальными цифрами 170/102 мм рт. ст., ишемическая болезнь сердца, 2 года назад перенес острый инфаркт миокарда, после которого стал отмечать перебои в работе сердца. Из рекомендованной лекарственной терапии принимает метопролол, спиронолактон, эналаприл, аспирин и нитроглицерин, переносимость терапии удовлетворительная. Объективно: общее состояние средней тяжести. Сознание ясное, цианоз губ, акроцианоз. ЧДД – 20 в минуту. Аускультативно в нижних отделах легких выслушиваются крепитирующие хрипы с двух сторон. АД 150/90 мм рт. ст. Частота пульса 96 в минуту, аритмичный, неодинакового наполнения. При аускультации сердца ритм неправильный, тоны приглушены, ЧСС 119 в минуту. При пальпации живот мягкий, безболезненный. Печень по краю реберной дуги. Периферических отеков нет. Cito кабинет стоматолога приглашен терапевт поликлиники, снята ЭКГ, по данным которой зубец Р отсутствует, форма QRS не изменена, интервал R – R различный от 0,2 до 0,4 сек. ЗАДАНИЯ: 1.Выделите и обоснуйте синдромы, выделите ведущий. 2.Сформулируйте предварительный диагноз. 3. Определите тактику ведения, показания к госпитализации, алгоритм оказания неотложной помощи на догоспитальном этапе. Ситуационная задача № 80 Больной К., 48 лет, обратился к врачу-стоматологу в плановом порядке перед подготовкой к протезированию по поводу частичной потери зубов на обеих челюстях. Врач-стоматолог обратил внимание на соматический фон пациента с наличием сердечно-сосудистой патологии. При оценке жалоб пациент отмечает тяжесть в затылочной области, приступы неритмичного сердцебиения, возникающие ежедневно, чаще вечером, в покое, после приема пищи или умеренного количества алкоголя, продолжительностью до 2 ч, которые сопровождаются чувством страха, ощущением нехватки воздуха. При осмотре: состояние удовлетворительное. Рост - 185 см, вес - 120 кг. Индекс массы тела (ИМТ) - 35 кг/м2. При аускультации легких дыхание везикулярное проводится во все отделы, хрипов нет. Частота дыхания - 16 в мин. Границы относительной сердечной тупости: правая - правый край грудины, левая - на 1 см кнутри от левой среднеключичной линии, верхняя - верхний край III ребра. При аускультации тоны сердца звучные, ритмичные, патологических шумов нет. Пульс - 82 уд/мин. АД 130/80 мм рт. ст. на обеих руках. По данным амбулаторной карты: Общий анализ крови, общий анализ мочи без патологии. В амбулаторной карте пациента обнаружена ЭКГ, зарегистрированная в момент пароксизма аритмии  Задание: 1.Какое нарушение ритма выявлено у пациента? 2. Сформулируйте предварительный диагноз. 3.Какие дополнительные методы обследования вы назначите больному? 4. Определите тактику ведения пациента перед предстоящим инвазивным вмешательством при назначении антикоагулянтов. Ситуационная задача №81 Больной Д., 62 лет, обратился к врачу-стоматологу в плановом порядке перед подготовкой к протезированию по поводу частичной потери зубов на нижней челюсти. Врач-стоматолог обратил внимание на соматический фон пациента с наличием сердечно-сосудистой патологии. При оценке жалоб пациент отмечает повышение АД максимально до 230/120 мм рт. ст., сопровождающееся слабостью, головной болью затылочной локализации, головокружением, шумом в ушах, одышку. Из анамнеза заболевания: с 50-летнего возраста отмечает повышение АД. Регулярно антигипертензивные препараты не принимал. Anamnesis vitae: работает директором. Вредные привычки – курит в течение 40 лет по 20 – 30 сигарет в день. Малоподвижный образ жизни. Осмотр при поступлении: Повышенного питания: рост 172 см, вес 120 кг, обхват талии 122 см. Дыхание везикулярное. ЧДД 18 в минуту. При осмотре область сердца не изменена. ЧСС 90 в минуту. АД 200/110 мм рт. ст. Живот увеличен в размерах за счет подкожного жирового слоя, мягкий, безболезненный. Задание: 1. Сформулируйте предварительный диагноз. 2. Какие лабораторно-инструментальные методы обследования должны быть назначены для подтверждения диагноза? 3.Укажите принципы лечения. 4. Определите стоматологическую тактику ведения пациента перед предстоящим инвазивным вмешательством. Ситуационная задача №82 Молодой человек 24 лет, доставлен через сутки после начала заболевания с жалобами на общую слабость, рвоту цвета кофейной гущи. Больным себя считает с армии, когда стал отмечать периодически возникающие весной и осенью «голодные» боли в эпигастрии. Лечился самостоятельно. Ухудшение последние две недели, когда появились боли в эпигастрии, которые уменьшились после приема альмагеля. Два дня назад заметил дегтеобразный стул. Объективно общее состояние удовлетворительное. Кожа и слизистые бледно-розового цвета, пульс 96 в минуту, ритмичный, АД 110/70 мм.рт.ст. Живот не вздут, при пальпации незначительно болезнен в эпигастрии и справа. Перистальтика хорошая, стул темного цвета. В крови: Эр 3,5 х 10/л, Нв – 100 г/л. Вопросы к ситуационной задаче 1. Ваш диагноз. 2. Какое осложнение возможно у больного? 3. Какие необходимые инструментальные и лабораторные методы обследования следует выполнить? 4. Алгоритмы Ваших действий. |
