МОНОГРАФИЯ Острый аппедицит. Колесов В.И. (в word). Составители др мед паук Ю. В. Берингер, А. И. Гошкина, доц. О. И. Елецкая, А. А. Зыков, проф. Г. Я. Иоссет, проф. В. И. Колесов, Н. И. Кузнецова, А. В. Миклашевская, проф. И. И. Неймрк, проф. Б. М. Хромов и проф
 Скачать 6.26 Mb. Скачать 6.26 Mb.
|
|
Длительность пребывания в клинике больных острым аппендицитом в молодом и старческом возрасте (по нашим наблюдениям)
Увеличение среднего койко-дня происходит в основном за счет послеоперационного периода, так как все больные были оперированы в первые сутки с момента поступления. Даже при простом аппендиците продолжительность пребывания в больнице стариков в 1 1/2 раза больше, чем молодых, а средний койко-день при всех формах острого аппендицита у них почти в 2 раза больше. Из наблюдаемых нами больных 18 выписаны на работу с предоставлением отпуска, 26 — на амбулаторное лечение и 14 — на домашнее лечение, Из изложенного можно сделать следующие обобщения.
Iлава sXIV ОСТРЫЙ АППЕНДИЦИТ У БЕРЕМЕННЫХ Острый аппендицит у беременных — частое заболевание. Диагностика его трудна, а прогноз всегда серьезный. Помимо угрозы жизни матери, острый аппендицит еще более угрожает жизни плода. Вопросу об остром аппендиците при беременности посвящено немало работ, однако только в монографии Н. А. Виноградова «Аппендицит и беременность» всесторонне освещена эта важная проблема. Но эта книга написана в тот период, когда антибиотики в хирургии еще не применялись, поэтому результаты лечения в настоящее время не сравнимы с теми, которые приведены у Н. А. Виноградова (1941). Еще не так давно (15—20 лет тому назад) летальность от острого аппендицита у беременных была очень высокой, а выкидыши встречались у 25—30% оперированных. По данным Л. Л. Окинчица (1926), летальность от острого аппендицита у беременных в среднем была равна 25%. В. К. Красовитов (1932) и С. В. Поликарпов (1933) также указывали на большой процент летальности среди беременных при остром аппендиците. По данным Шмидта (Schmiedt), процент летальности у этой группы больных достигал 23 (цит. по С. В. Поликарпову). В. Штеккель (1935) определял летальность у беременных от острого аппендицита в пределах от 30 до 70%, а у оставшихся в живых — гибель плода в 50—60% случаев. Важно подчеркнуть, что все авторы считали необходимым производить прерывание беременности в тяжелых случаях острого аппендицита. По данным Н. А. Виноградова (1941), у 128 больных острым и хроническим аппендицитом гибель плода наступала в 26,5% случаев. В период широкого распространения в клинической практике антибиотиков появился ряд работ, посвященных проблеме острого аппендицита у беременных. В статье К. К. Введенского (1953) приведены данные о 50 беременных, оперированных по поводу острого аппендицита, причем лишь у 1 больной произошел выкидыш. Ни одна из беременных не умерла. Эта работа отражает наши успехи в лечении больных с острым аппендицитом при беременности. По новейшим сведениям иностранных авторов, летальность от острого аппендицита у беременных и потеря плода еще значительны. Так, в 1949 г. Е. Крит (Krieg) из Детройту среди 52 беременных с острым аппендицитом отметил 4 случая смерти от септических осложнений и перитонита. В 1953 г. Р. Хелмштедтер (Helmstadter) из Мюнхена из 7 беременных, заболевших острым аппендицитом, потерял 1 от разлитого перитонита на почве гангрены червеобразного отростка В 1954 г. английский хирург Р. Паркер (Parker), наблюдавший 6 женщин с острым аппендицитом в поздние сроки беременности (от 29 до 39 недель), сообщил о гибели 1 матери и 3 плодов. Е. Хоффман и М. Суцуки (Hoffman, Suzuki) из Детройта (1954) приводят наблюдения над острым аппендицитом у беременных за 10 лет. По их данным, Б 20,4% случаев наступил выкидыш во время пребывания больных в клинике или после выписки. Из 45 больных с острым аппендицитом умерла 1 больная от нераспознанного гнойного аппендицита. В этой статье приведены данные и других авторов. Американский хирург Муссей (Mussey) из 122 беременных, оперированных по поводу острого аппендицита, наблюдал в 2 случаях смерть матери на 6 и 7-м месяце беременности. Мейлинг (Meiling) из 26 беременных потерял 2 от гнойного аппендицита и перитонита; обе больные были на 9-м месяце беременности. По данным отечественных авторов (Л. Л. Окинчиц, Н. А, Виноградов), на 1000—1500 беременных у 1 наблюдается острый аппендицит. По данным Н. А. Виноградова, из общего числа женщин, поступивших с острым аппендицитом, более 2% были беременны. ОСОБЕННОСТИ СИМПТОМАТИКИ И КЛИНИЧЕСКОГО ТЕЧЕНИЯ ОСТРОГО АППЕНДИЦИТА У БЕРЕМЕННЫХ Ведущий симптом острого аппендицита — боли в нижнем отделе правой половины живота — мы наблюдали лишь в 89,5% случаев. Как правило, такие боли возникали внезапно, были постоянными, ноющего характера; значительно реже они приобретали острый режущий характер и становились схваткообразными. В редких случаях острому приступу болей предшествовали постоянные ноющие боли в правой половине живота. Боли, обычно умеренные, не вызывали потери трудоспособности; сами больные объясняли их развивающейся беременностью. Только тщательно собранный анамнез дает возможность установить, что болевой приступ, вызванный острым аппендицитом, отличается от всех предыдущих болевых ощущений, которые могли сопутствовать развитию беременности. В большинстве случаев больные отмечают, что боли в нижнем отделе живота ощущались и раньше, но подобного приступа болей в период беременности они не испытывали ни разу. У наблюдавшихся нами 124 больных отмечена следующая локализация болей: в правой подвздошной области (постоянные боли) . 102 случая » (схваткообразные боли) 9 случаев » эпигастральной области 3 случая » поясничной области 3 > над лоном . • 2 > в области пупка 1 случай по всему животу 4 случая Таким образом, боли в правой половине живота (в нижнем его отделе) являются одним из наиболее постоянных признаков острого аппендицита у беременных. В то же время иная локализация их не исключает острого аппендицита. При беременности локализация болей носит менее постоянный характер, чем при остром аппендиците у небеременных женщин. Можно полностью согласиться с заключением Н. А. Виноградова, что ведущим симптомом острого аппендицита является внезапное начало заболевания. По нашим данным, этот признак имелся в 122 из 124 случаев (98,4%), что позволяет считать его почти обязательным при остром аппендиците. Далее, одним из самых постоянных признаков острого аппендицита является локализованная болезненность при пальпации в правой половине живота, чаще всего в правой подвздошной области. Нами она отмечена у 121 больной (97,5%). Интенсивность болезненности в правой подвздошной области может быть различной. Резкая болезненность обнаружена нами в 14 случаях из 121, слабо выраженная — в 7. Хотя полного параллелизма между интенсивностью болезненности и тяжестью патологоанатомической картины острого аппендицита провести нельзя, однако чаще всего имеется зависимость между клиникой острого аппендицита, в частности болевым синдромом, и изменениями в червеобразном отростке. Перечисленные выше три признака (внезапность заболевания, боли в правой половине живота и локализованная болезненность при пальпации) являются основными симптомами острого аппендицита, так как встречаются в подавляющем большинстве случаев. Остальные признаки имеют также весьма важное значение в диагностике этого заболевания, но встречаются с меньшим постоянством. Повышение температуры тела, по нашим данным, встретилось только в 57,3% случаев. У большинства больных температура была субфебрильной. 17* 259 Тошнота и рвота, как симптомы острого аппендицита, не имеют большого значения у беременных женщин, так как они нередко сопутствуют беременности, особенно в начальном ее периоде. Нарушение функции кишечника при остром аппендиците является непостоянным признаком. Напряжение мышц живота у больных с острым аппендицитом и беременностью, по нашим данным, наблюдалось сравнительно редко. Этот признак удается выявить в первой половине беременности, во второй же половине установить его бывает трудно. Увеличивающаяся матка растягивает брюшной пресс, поэтому мышечное напряжение улавливается с трудом. Итак, мягкая брюшная стенка или отсутствие ясного напряжения мышц живота отнюдь не исключают острого аппендицита. Чтобы лучше определить напряжение брюшной стенки, рекомендуется исследовать беременных в положении на левом боку. Смещающаяся влево увеличенная матка освобождает правую половину живота, которая становится более доступной для пальпации. В результате напряжение брюшных мышц выявляется отчетливее. Симптом Щеткина-Блюмберга при беременности встречается реже, чем у небеременных женщин. Так, по статистике Ю. Ю. Джанелидзе, симптом Щеткина-Блюмберга наблюдался в 72% случаев, у Н. А. Виноградова — только в 31,6%, по нашим данным — в 60,5%. Выраженность этого симптома может быть различной. Симптом Щеткина-Блюмберга, указывающий на вовлечение в воспалительный процесс брюшины, является весьма важным признаком, но он может отсутствовать при самых тяжких гнойных и гангренозных формах острого аппендицита, причем это сравнительно часто бывает у беременных. Симптом Ровзинга, так же как и симптом Щеткина-Блюмберга, у беременных с острым аппендицитом встречается реже, чем у мужчин и небеременных женщин. Остальные симптомы встречаются еще реже, а некоторые из них с трудом вызываются у беременных (симптомы Образцова, Коупа и пр.). Увеличение числа лейкоцитов выше 10 000 мы отмечали в 33, 1% случаев. Более постоянным признаком является сдвиг лейкоцитарной формулы влево. Учащение пульса отмечалось нами у 22,6% больных, тогда как, по данным Ю. Ю. Джанелидзе, этот симптом встречался в 57% случаев. Сухой или обложенный язык встречался в 25% случаев, причем чаще обложенный язык был влажным; сухой язык встретился только у 5% больных, озноб — у 5,7%. Таким образом, при беременности, особенно во второй ее половине, клиническая картина острого аппендицита часто бывает неясной. Наиболее типичные симптомы этого заболевания проявляются реже и менее отчетливо. Это создает диагностические трудности, особенно у больных с острым аппендицитом во второй половине беременности. Клинические проявления острого аппендицита часто не соответствуют тяжести морфологических изменений червеобразного отростка. Острый аппендицит, особенно у женщин во второй половине беременности, является коварным заболеванием. Предвидеть характер патологоанатомических изменений в червеобразном отростке трудно, а предсказать прогноз невозможно. Исходя из этого, можно сделать такой практический вывод: какой бы легкой ни казалась клиническая картина острого аппендицита у женщин во второй половине беременности, больных следует оперировать без промедления. СТАТИСТИЧЕСКИЕ ДАННЫЕ Из 124 наблюдавшихся нами больных в возрасте до 20 лет было 12 женщин, от 21 года до 30 лет — 90, от 31 года до 40 лет — 21, свыше 40 лет — 1. Сроки беременности были различные. Из числа наших больных беременность до 10 недель была у 48 больных, 11—12 недель— у 5, 13—14 недель — у 13, 15—16 недель — у 9, 17—18 недель — у 13, 19—20 недель — у 2, 21—22 недели — у 12, 23—24 недели — у 1 1, 25—26 недель — у 6, 27—28 недель — у 4, 33—34 недели — у 1 больной. Наши наблюдения показали, что почти половина беременных с острым аппендицитом поступила с повторными приступами болей в животе, что важно, так как наибольшие трудности в распознавании и лечении заболевания бывают именно при беременности больших сроков. Как показывает наш опыт и наблюдения других учреждений, больные с острым аппендицитом поступают для оперативного лечения с запозданием. У нас в первые 6 часов поступили 26 больных, от 7 до 12 часов— 11, от 13 до 24 часов — 26, от 25 до 48 часов — 33, свыше 48 часов — 28. Половина больных поступила в клинику позже суток от начала заболевания. Объяснить это можно тем, что диагностика острого аппендицита у беременных женщин трудна и врачи часто несвоевременно распознают это заболевание, оставляя больных на дому. Сами больные склонны приписывать боли в животе беременности и не обращаются вовремя за врачебной помощью. Даже затратив некоторое время на наблюдение за больными, врачи встречают затруднения в диагностике острого и нередко направляют их в клинику ост-ко- аппендицита у беременных с ошибочным диагнозом. О диагностических ошибках у беременных, заболевших рым аппендицитом, дает представление сводка диагнозов, с торыми больные были направлены в клинику (табл. 39). Таблица 39 Диагнозы направления у беременных женщин, заболевших острым аппендицитом (по нашим данным) 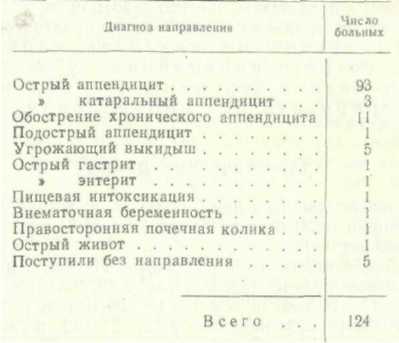 ОСОБЕННОСТИ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ОСТРОГО АППЕНДИЦИТА У БЕРЕМЕННЫХ Общие принципы лечения острого аппендицита у беременных те же, что и при отсутствии беременности. Каждую больную с острым аппендицитом следует оперировать, не исключая и больных с беременностью больших сроков. Отступление от этого принципа приводит к нарастанию летальных исходов среди матерей и учащению гибели плода. Выбор обезболивания в значительной степени предрешает судьбу плода. Наилучшим видом обезболивания при остром аппендиците у беременных является местная инфильтрапионная анестезия по А. В. Вишневскому. В большинстве случаев она вполне доступна даже при большой беременности и безопасна как для больной, так и для плода. Независимо от срока беременности мы старались ограничиться местным обезболиванием. Из 124 операций по поводу острого аппендицита у беременных женщин 102 были выполнены под местным обезболиванием; у 13 больных, кроме местного обезболивания, был добавлен на короткое время эфирный наркоз; только у 9 больных из 124 вся операция производилась под наркозом. При наличии большого количества спаек и сращений добав ление наркоза бывает вынужденным, но обычно кратковременным. Мы полагаем, что благодаря местному обезболиванию 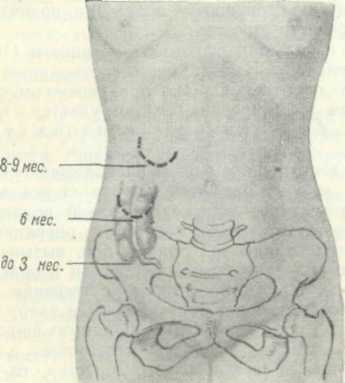 Рис. 44. Положение слепой кишки в различные сроки беременности. у большинства больных (120 из 124) удалось сохранить беременность. При небольших сроках беременности аппенд-эктомия проводится по общим правилам и трудностей не представляет. Оперативное вмешательство по поводу острого аппендицита у женщин во второй половине беременности несколько отличается от обычной аппендэктомии. Хотя в большинстве случаев мы пользовались косым разрезом Волковича-Мак-Бурнея, однако проекция разреза намечается выше, чем обычно, так как слепая кишка бывает оттеснена вверх беременной маткой (рис. 44). Если мысленно соединить линией передне-верхнюю ость правой подвздошной кости с пупком, то большая часть операционной раны будет находиться выше этой линии. Длина разреза также соответственно увеличивается и делается тем большей, чем больше срок беременности, Недостаточно длинный разрез при операции или низкое его расположение создают излишние трудности при операции. Срединная лапаротомия при беременности может быть показана в том случае, когда диагноз колеблется между аппендицитом и другими острыми заболеваниями, требующими экстренной операции. При ясном диагнозе острого аппендицита срединная лапаротомия не нужна и приносит гораздо больше вреда по сравнению с типичными доступами, принятыми для удаления червеобразного отростка. У больных с большим сроком беременности (16—20 недель и больше) увеличенная матка мешает отысканию и удалению червеобразного отростка. Однако при бережном оперировании и минимальном травмировании матки удается, как правило, сохранить беременность и избежать осложнений. Даже при достаточно высоком расположении операционной раны нередко к ране прилежит правая стенка матки или ее придатки. Возвышенное положение правой половины живота, достигаемое соответствующим поворотом операционного стола или подведением валика под правый бок, вызывает смещение матки в левую половину брюшной полости и облегчает доступ к слепой кишке. При недостаточном оттеснении матки допустимо осторожное смещение ее к середине и удержание в таком положении рукой помощника или с помощью широких плоских инструментов, Если эти приемы недостаточны для обнаружения слепой кишки и червеобразного отростка, то следует продлить разрез кверху и искать слепую кишку под печенью, куда она может переместиться у женщин с большим сроком беременности. Нередко червеобразный отросток располагается позади матки, и если он фиксирован еще спайками, то удаление его представляет большие трудности. Особо следует остановиться на хирургической тактике при острых аппендицитах с явлениями гнойного перитонита в поздние сроки беременности. Некоторые авторы (И. И. Яковлев, И. Л. Брауде) считают обязательным опорожнение матки и даже ампутацию ее при наличии деструктивного аппендицита с перитонитом. На общемосковской конференции хирургов (декабрь 1951 г.) А. Н. Бакулев справедливо критиковал эти взгляды и отвергал необходимость удаления матки при перитоните. При самых тяжелых формах аппендицита, даже при наличии гноя в брюшной полости, мы никогда не прибегали к опорожнению матки. В результате все наши больные остались живы и у большинства из них удалось сохранить плод. Современное лечение перитонита с применением ряда лечебных средств, в том числе различных антибиотиков, изменило клиническое течение перитонита и его исход. Это дает возможность при аппендикулярном перитоните ограничиться только аппендэкто-мией, не прибегая к прерыванию беременности. При разлитом гнойном перитоните у беременных следует настойчиво проводить общее и местное лечение. Назначается введение (подкожно, внутримышечно и внутривенно) достаточного количества жидкости {5% раствор глюкозы, физиологический раствор, кровозамещающие растворы до 3—4 л в сутки), обеспечивается внутривенное введение белковых препаратов, производится переливание крови. Важнейшей заботой хирурга должно быть устранение источника перитонита, т. е. удаление распадающегося червеобразного отростка. Во время операции по возможности отсасывается гнойный эксудат. Важнейшее значение имеет постоянное введение в брюшную полость антибиотиков через узкие резиновые трубочки, оставляемые в брюшной полости и выведенные между швами брюшной раны. Необходимо позаботиться о введении больших количеств различных антибиотиков. При ограниченном перитоните, который чаще всего и бывает при остром аппендиците, конечно, не должно быть и мысли об искусственном опорожнении матки, так как в подавляющем большинстве случаев удалением измененного червеобразного отростка удается восстановить здоровье больной и сохранить нормальное развитие беременности, К. К. Введенский сообщает, что аппендэктомия, произведенная по поводу флегмонозного аппендицита у женщины в момент родовой деятельности, не вызвала нарушения нормального течения родов. Женщина родила живого ребенка через 4 часа после операции и выздоровела сама. Беременным необходимо всячески ограничивать введение в брюшную полость тампонов. Послеоперационная рана, по возможности, должна быть зашита наглухо. Только в крайнем случае, например при наличии обильного гнойного эксудата, нарушении целости брюшины или несостоятельности культи червеобразного отростка, хирург может решиться на тампонирование брюшной-полости беременной женщины. Надо помнить, что тампоны могут вызвать механическое раздражение матки и преждевременное изгнание плода. Если даже, несмотря на тампонаду брюшной полости, удается сохранить плод, то у женщины в брюшной стенке остается слабое место в области операционной раны, что не выгодно для будущей родовой деятельности. Наконец, после введения тампонов могут оставаться послеоперационные грыжи, требующие впоследствии оперативного лечения. Осторожное и тщательное удаление во время операции эксудата и, главное, введение в брюшную полость антибиотиков (одномоментно 500 000 единиц стрептомицина и 300 000 — 600 000 единиц пенициллина) дают возможность в большинстве случаев избежать введения тампонов, столь нежелательных у беременных. В целях профилактики послеоперационных нагноений мы вводили в клетчатку перед наложением кожных швов раствор пенициллина с новокаином в количестве 100 000 единиц. У 89 больных в первой половине беременности как при простом, так и деструктивных аппендицитах брюшная полость была зашита послойно наглухо. Только у одной больной с наличием большого количества гноя в брюшной полости мы прибегли к введению тампонов, не решившись зашить рану наглухо. В послеоперационном периоде для уменьшения болей и возможных схваток больным назначают настойку опия по 8—10 капель 3 раза в день, а также прогестерон для подкожных или внутримышечных инъекций. В борьбе с такими осложнениями, как рвота, неотхождение газов, задержка мочеиспускания, мы применяли обычные средства (см. главу XI). Результаты. Из всех оперированных больных мы не потеряли ни одной будущей матери. Из 124 беременных женщин, оперированных по поводу острого аппендицита, выкидыш наступил у 4, в том числе у 3 женщин в первой половине беременности. Осложнения, которые мы наблюдали со стороны раны в послеоперационном периоде, были редкими: у одной больной образовался лигатурный свищ, а у другой имелся воспалительный инфильтрат в подкожной клетчатке. Общие осложнения после операции по поводу острого аппендицита у женщин в первой половине беременности также наблюдались редко. Так, у одной больной после удаления поверхностно измененного червеобразного отростка имелись боли в области живота и поясницы, постепенно затихшие и не повторившиеся. У 6 больных возникли явления токсикоза беременности, не наблюдавшиеся до операции. После операции по поводу гнойных форм аппендицита осложнений не наблюдалось. Среди наших больных, оперированных во второй половине беременности, не было увеличения частоты осложнений. . Анализируя наши данные, можно прийти к заключению, что опасность выкидыша после аппендэктомии преувеличена и встречается не так часто, как об этом пишут многие авторы. Причина выкидыша в послеоперационном периоде окончательно не выяснена. Вряд ли можно считать основной причиной выкидыша операционную травму. У тех 4 женщин, которые у нас не доносили плод, операция удаления червеобразного отростка не представила трудностей и была выполнена правильно Опасность операционной травмы, по-видимому, преувеличена и у больных во второй половине беременности, так как из 34 женщин с большим сроком беременности только у 1 после аппендэктомии наступили преждевременные роды мертвым плодом. Выкидыши у оперированных больных скорее всего вызываются воспалительным процессом в брюшной полости. Операционная травма имеет, конечно, некоторое значение, но, по-видимому, не является основной причиной прерывания беременности. Таким образом, острый аппендицит при беременности — заболевание нередкое. Диагностика его трудна, а последствия могут угрожать жизни как матери, так и плода. Единственно правильной хирургической тактикой является ранняя операция. Своевременно диагностированный острый аппендицит у беременных и раннее оперативное вмешательство создают минимальную опасность для жизни матери и в большинстве случаев обеспечивают сохранность плода. В наших наблюдениях не было смертельных исходов у оперированных женщин, а процент нарушенных беременностей был низким — 3,2. Столь благоприятные результаты лечения беременных женщин, заболевших острым аппендицитом, мы объясняем своевременным распознаванием острого аппендицита и ранней операцией во все сроки от начала заболевания, современными способами лечения местного и разлитого перитонита, в частности местным применением антибиотиков, применением местного обезболивания, максимальным щажением матки от механического раздражения, что достигается бережным обращением с тканями и органами во время операции. | |||||||||||
