Справочный материал. Глава 23 – Сердечно-сосудистая система. Справочный материал по Физиологии. Глава 23 Сердечнососудистая система
 Скачать 0.85 Mb. Скачать 0.85 Mb.
|
|
Справочный материал по Физиологии. Глава 23 – Сердечно-сосудистая система. Сердечно-сосудистая система (см. рис. 23–14) обеспечивает кровоснабжение органов и тканей, транспортируя к ним кислород, метаболиты и гормоны, доставляя CO2 из тканей в лёгкие, а другие продукты метаболизма — в почки, печень и другие органы. Эта система также переносит различные клетки, находящиеся в крови, как внутри системы, так и между сосудистой системой и межклеточной жидкостью. Другими словами, основная функция сердечно-сосудистой система — транспортная. Эта система также жизненно необходима для регуляции гомеостаза (например, для поддержания температуры тела, кислотно-щелочного равновесия — КЩР и др.). Среди всех заболеваний сердечно-сосудистой системы наиболее распространены ишемическая болезнь сердца (включая стенокардию и инфаркт миокарда), артериальная гипертензия (с её опасными осложнениями, в первую очередь инсультом), различные кардиомиопатии, ревматические пороки сердца. При неосложнённом сосудистыми катастрофами течении всех заболеваний сердечно-сосудистой системы рано или поздно развивается сердечная недостаточность — острая или хроническая — обычно и приводящая к летальному исходу. Важно помнить о том, что патология сердечно-сосудистой системы — причина более половины всех смертей населения Земли. Сердце Циркуляцию крови по сердечно-сосудистой системе (рис. 23–1, 23–14) обеспечивает насосная функция сердца — непрерывная работа миокарда (сердечной мышцы), характеризующаяся чередованием систолы (сокращения) и диастолы (расслабления). Сердце (рис. 23–1) состоит из четырёх камер — двух предсердий и двух желудочков. Для обозначения левых отделов сердца (предсердия и желудочка) иногда применяют термин «левое сердце», правых отделов сердца — «правое сердце». Желудочки во время диастолы заполняются кровью, а во время систолы — выбрасывают её в аорту и лёгочной ствол, реализуя основную функцию сердца — насосную. Систоле желудочков предшествует систола предсердий. Таким образом, предсердия служат вспомогательными насосами, способствующими заполнению желудочков. Из левых отделов сердца кровь нагнетается в аорту, через артерии и артериолы поступает в капилляры, где и происходит обмен между кровью и тканями. Через венулы кровь направляется в систему вен и далее в правое предсердие. Это большой круг кровообращения — системная циркуляция. Из правого предсердия кровь поступает в правый желудочек, который перекачивает кровь через сосуды лёгких. Это малый круг кровообращения — лёгочная циркуляция. Сердце сокращается в течение жизни человека до 4 млрд раз, выбрасывая в аорту и способствуя поступлению в органы и ткани до 200 млн л крови. В физиологических условиях сердечный выброс составляет от 3 до 30 л/мин. При этом кровоток в различных органах (в зависимости от напряжённости их функционирования) варьирует, увеличиваясь при необходимости приблизительно вдвое. Для клинической практики особенно важно то обстоятельство, что при нарушениях насосной функции левого или правого отдела сердца возникает застой крови в венозном отделе малого или большого круга кровообращения: при недостаточности насосной функции левых отделов сердца — в малом круге кровообращения (откуда левые отделы перекачивают кровь в большой круг кровообращения, т.е. кровь застаивается лёгких), правых отделов сердца — соответственно в большом круге (кровь застаивается в системах нижней и верхней полых вен). Оболочки сердца Стенка всех четырёх камер имеет три оболочки: эндокард, миокард и эпикард. Эндокард выстилает изнутри предсердия, желудочки и лепестки клапанов — митрального, трёхстворчатого, клапана аорты и клапана лёгочного ствола. Миокард состоит из рабочих (сократительных), проводящих и секреторных кардиомиоцитов. Рабочие кардиомиоциты содержат сократительный аппарат и депо кальция (цистерны и трубочки саркоплазматического ретикулума). Эти клетки при помощи межклеточных контактов (вставочные диски) объединены в так называемые сердечные мышечные волокна — функциональный синцитий (совокупность кардиомиоцитов в пределах каждой камеры сердца). Проводящие кардиомиоциты образуют проводящую систему сердца, в том числе так называемые водители ритма. Водители ритма (пейсмейкерные клетки). Их главное свойство — способность в диастолу сердца самостоятельно генерировать электрический импульс (т.е. возбуждаться), распространяющийся затем по проводящей системе и вызывающий сокращение миокарда. Процесс генерации импульса в водителях ритма обозначают термином спонтанная диастолическая деполяризация плазматической мембраны. При достижении критического значения трансмембранного потенциала возникает потенциал действия (ПД), распространяющийся по длинным волокнам проводящей системы и достигающий рабочих кардиомиоцитов (ПД в рабочих кардиомиоцитах приводит к их сокращению). Главный водитель ритма. Водители ритма в разных отделах проводящей системы сердца характеризуются неодинаковой скоростью спонтанной диастолической деполяризации. Быстрее всего она происходит в клетках синусно-предсердного (синусного) узла — он генерирует ПД с частотой 60–90 в минуту (что обеспечивает сокращение сердца именно с такой частотой). Это главный водитель ритма (водитель ритма первого порядка). При его активности, что характерно для нормально функционирующего сердца, активность других (нижележащих) водителей ритма подавлена. Иерархия водителей ритма. Если водитель ритма первого порядка по каким-либо причинам не генерирует ПД с указанной частотой, функция водителя ритма переходит к нижележащим отделам проводящей системы сердца, в которых спонтанная диастолическая деполяризация происходит медленнее, что отражается в меньшей частоте сердечных сокращений (ЧСС). В целом иерархия водителей ритма характеризуется следующей закономерностью: чем ближе к рабочим миоцитам, тем реже спонтанный ритм. Сердечные блокады. При нарушениях проведения электрического импульса (возбуждения) по проводящей системе сердца из-за её патологических изменений возникают так называемые сердечные блокады и другие нарушения ритма. Секреторные кардиомиоциты. Часть кардиомиоцитов предсердий (особенно правого) синтезирует и секретирует вазодилататор атриопептин — гормон, регулирующий АД. Функции миокарда: возбудимость, автоматизм, проводимость и сократимость. Автоматизм — способность самостоятельно генерировать ПД для сокращения миокарда всего сердца; денервированное сердце продолжает сокращаться, так как автоматизмом обладают даже рабочие кардиомиоциты, однако скорость спонтанной диастолической деполяризации у них минимальна. Сократимость — способность сокращаться, реализуя тем самым насосную функцию сердца. Проводимость — способность проводить ПД; проводимостью обладает каждый кардиомиоцит. Возбудимость — способность возбуждаться (генерировать ПД) в ответ на воздействие раздражителя. Под влиянием различных воздействий (нервной системы, гормонов, различных ЛС) функции миокарда изменяются: влияние на ЧСС (т.е. на автоматизм) обозначают термином «хронотропное действие» (может быть положительным и отрицательным), на силу сокращений (т.е. на сократимость) — «инотропное действие» (положительное или отрицательное), на скорость предсердно-желудочкового проведения (что отражает функцию проводимости) — «дромотропное действие» (положительное или отрицательное), на возбудимость — «батмотропное действие» (также положительное или отрицательное). Эпикард формирует наружную поверхность сердца и переходит (практически слит с ним) в париетальный перикард — париетальный листок околосердечной сумки, содержащей 5–20 мл перикардиальной жидкости. Сердечная тампонада. При избыточном скоплении жидкости в околосердечной сумке (например, при травмах грудной клетки) возникает сердечная тампонада — сдавление сердца, существенно нарушающее его насосную функцию, поскольку в диастолу объём камер сердца не увеличивается и кровь не поступает в должном количестве в желудочки и, соответственно, в большой и малый круги кровообращения. Между миокардом и внутренней поверхностью эпикарда находится соединительная ткань, содержащая жировые клетки. Все крупные артерии расположены именно в этой части эпикарда, откуда их ветвления проникают в миокард. Клапаны сердца Эффективная насосная функция сердца зависит от однонаправленного движения крови из вен в предсердия и далее в желудочки, создаваемого четырьмя клапанами (на входе и выходе обоих желудочков, рис. 23–1). Все клапаны (предсердно-желудочковые и полулунные) закрываются и открываются пассивно. Предсердно–желудочковые клапаны — трёхстворчатый клапан в правом желудочке и двустворчатый (митральный) клапан в левом — препятствуют обратному поступлению крови из желудочков в предсердия. Клапаны закрываются при градиенте давления, направленном в сторону предсердий, — т.е. когда давление в желудочках превышает давление в предсердиях. Когда же давление в предсердиях становится выше давления в желудочках, клапаны открываются. От свободных краёв предсердно-желудочковых (АВ-) клапанов отходят сухожильные хорды (chordae tendineae), представляющие собой соединительнотканные тяжи. Прикрепляются сухожильные хорды к сосочковыми мышцами миокарда желудочков. При сокращении миокарда сокращаются и сосочковые мышцы, что не позволяет створкам клапанов выпячиваться в сторону предсердий в систолу желудочков. Вполне естественно, что при местном нарушении кровообращения миокарда вследствие недостаточного обеспечения кислородом и питательными веществами (обычно при инфаркте или приступе стенокардии) нарушается его сократительная способность. Ишемия миокарда сосочковых мышц приводит к выпячиванию створок в предсердия — створки клапанов расходятся и кровь затекает обратно в предсердия, что клинически проявляется систолическим шумом недостаточности митрального или (гораздо реже) трикуспидального клапана во время приступа стенокардии или при инфаркте миокарда. 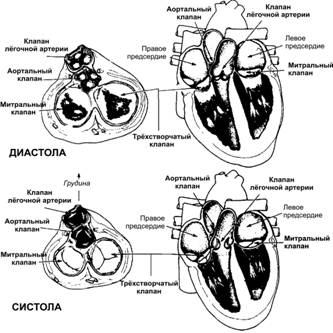 Рис. 23–1. Клапаны сердца. Слева — поперечные (в горизонтальной плоскости) срезы через сердце, зеркально развёрнутые относительно схем справа. Справа — фронтальные срезы через сердце. Вверху — диастола, внизу — систола. Полулунные клапаны — аортальный клапан и клапан лёгочной артерии — расположены на выходе из левого и правого желудочков соответственно. Они предотвращают возврат крови из артериальной системы в полости желудочков. Оба клапана представлены тремя плотными, но очень гибкими «кармашками», имеющими полулунную форму и прикреплёнными симметрично вокруг клапанного кольца. «Кармашки» открыты в просвет аорты или лёгочного ствола, поэтому когда давление в этих крупных сосудах начинает превышать давление в желудочках (т.е. когда последние начинают расслабляться в конце систолы), «кармашки» расправляются кровью, заполняющей их под давлением, и плотно смыкаются по своим свободным краям — клапан захлопывется (закрывается). Механизм действия аортальных клапанов и клапанов лёгочной артерии отличается от функционирования АВ-клапанов следующими особенностями. Высокое давление в артериях в конце систолы заставляет полулунные клапаны резко захлопываться, в отличие от более постепенного («лёгкого») смыкания АВ-клапанов. Через узкое отверстие полулунных клапанов скорость изгоняемой крови намного выше, чем через большие предсердно-желудочковые отверстия. Высокая скорость закрытия и быстрый выброс крови подвергают края полулунных клапанов большему механическому воздействию, чем края АВ-клапанов. Наконец, АВ-клапаны поддерживаются сухожильными хордами, отсутствующие у полулунных клапанах. В основание створок аортального клапана (практически в полость «кармашков») открываются устья венечных артерий. Кровь в эти артерии поступает во время диастолы, когда давление в аорте превышает давление в левом желудочке и створки полулунных клапанов расправлены и сомкнуты. Соответственно, когда створки этих клапанов не смыкаются (например, вследствие деформации их свободных краёв, что служит одной из причин недостаточности аортального клапана), страдает коронарный кровоток, что в итоге вносит свой вклад в возникновение выраженной стенокардии напряжении, очень типичной для аортальной недостаточности. Тоны сердца Выслушивание (аускультация) стетофонендоскопом левой половины грудной клетки позволяет услышать два тона сердца: I тон и II тон сердца. I тон связан с закрытием АВ-клапанов в начале систолы, II — с закрытием полулунных клапанов аорты и лёгочной артерии в конце систолы. Причина возникновения тонов сердца — вибрация напряжённых клапанов тотчас после закрытия совместно с вибрацией прилежащих сосудов, стенки сердца и крупных сосудов в области сердца. I тон образуется при сильном и быстром сокращении желудочков, в процессе которого давление в полости желудочков резко увеличивается, что приводит к закрытию и дальнейшему прогибанию клапанов в сторону предсердий до тех пор, пока сухожильные хорды клапанов внезапно не остановят это прогибание. Эластическая упругость сухожильных хорд и клапанов создаёт обратную ударную волну крови, направленную соответственно в каждый желудочек. Это приводит кровь, стенку желудочков, упругие клапаны в состояние вибрации и порождает вибрирующую турбулентность крови. Вибрация через прилежащие ткани достигает стенки грудной клетки и воспринимается в виде звука, слышимого с помощью стетофонендоскопа. II тон — результат быстрого закрытия полулунных клапанов. В момент закрытия они прогибаются в направлении полости желудочков. Их эластическая отдача толкает кровь в артерии, вызывая короткий период реверберации крови между стенкой артерий и полулунными клапанами. Вибрация стенки артерий передаётся вдоль артерий. Вибрация сосудов или желудочка, достигающая стенки грудной клетки, воспринимается в виде звука. Продолжительность I тона составляет 0,14 с, II — 0,11 с. II тон сердца имеет более высокую частоту, чем I. Звучание I и II тонов сердца наиболее близко передаёт сочетание звуков при произнесении словосочетания «ЛАБ-ДАБ». Помимо I и II тонов, иногда можно выслушать дополнительные тоны сердца — III и IV, в подавляющем большинстве случаев отражающие наличие сердечной патологии. III тон возникает в начале диастолы (сразу после II тона) в результате колебаний стенки желудочка, вызванных пассивным поступлением крови из предсердия. Как вариант нормы, III тон можно выслушать у детей, взрослых до 35–40 лет, а также в третьем триместре беременности. Появление III тона у лиц старше 40 лет — всегда патологический признак. IV тон связан с быстрым наполнением желудочков за счёт сокращений предсердий (желудочки оказывают повышенное сопротивление заполняющей их крови). Этот тон выслушивают непосредственно перед I тоном в конце диастолы желудочков. Его наличие всегда свидетельствует о патологии сердца. III и IV тоны сердца имеют низкое и довольно глухое звучание, поэтому выслушивают их стетоскопом (лучше передающим низкие частоты). Исследования, позволяющие оценить клапанный аппарат сердца Фонокардиография — регистрация звуковых колебаний с поверхности грудной клетки, записываемых на большой скорости с помощью специального микрофона. Клинически этот метод применяют для записи тонов и шумов сердца при поражениях клапанного аппарата. В настоящее время метод используют довольно редко, поскольку доказано, что аускультативная характеристика далеко не всегда соответствует степени поражения клапанов, оцениваемого с помощью эхокардиоскопии: выраженные клапанные пороки могут быть афоничными, а хорошо слышный шум может сопровождать безобидные нарушения (например аномальные сухожильные хорды, натянутые не от створки клапана к сосочковой мышце, а просто между противоположными стенками желудочка — эффект струны). Эхокардиоскопия (менее корректный термин — «эхокардиография»), лучше в сочетании с допплерографией, — неинвазивный метод получения изображения, основанный на отражении ультразвуковых волн от стенок и клапанов сердца и изменении волновых характеристик звука, отражённых от движущихся объектов (в данном случае — эритроцитов крови). Метод используют для исследования движения стенок сердца и оценки тока крови в камерах сердца, что позволяет выявить всевозможные пороки сердца — как врождённые, так и приобретённые. Нарушения клапанного аппарата Шумы В основе любого шума в сердце и сосудистом русле лежит возникновение турбулентного тока крови. Наиболее часто шумы в сердце обусловлены патологией аортального и митрального клапанов. Шум при стенозе аортального клапана. При стенозе аорты кровь изгоняется из левого желудочка через суженное отверстие между створками аортального клапана. Кровь с большой скоростью проходит через узкое отверстие, турбулентный поток ударяет в стенки аорты и вызывает громкий шум во время систолы (т.е. систолический шум). Шум передаётся на сосуды шеи. Шум чаще имеет грубый «скребущий» характер. Одна из наиболее обычных причин аортального стеноза — атеросклеротическое поражение створок аортального клапана. Шум недостаточности аортального клапана (аортальной регургитации) появляется во время диастолы, когда вследствие неплотного смыкания клапанов кровь устремляется обратно в левый желудочек, что формирует турбулентный ток, слышимый ухом. Стеноз аортального клапана и аортальная недостаточность приводят к развитию гипертрофии левого желудочка с увеличением его массы в 4–5 раз. Для преодоления сопротивления стеноза аорты внутрижелудочковое давление может повышаться до 400 мм рт.ст. Тем не менее в обеих ситуациях страдает насосная функция сердца, что приводит к развитию систолической сердечной недостаточности. Шум при недостаточности митрального клапана (митральной регургитации). Вследствие неплотного смыкания створок митрального клапана кровь во время систолы поступает обратно в левое предсердие, создавая высокочастотный шум, напоминающий шум, возникающий при аортальной недостаточности, но наиболее хорошо выслушиваемый именно в проекции митрального клапана. Шум при митральном стенозе возникает вследствие сужения левого предсердно-желудочкового отверстия, вследствие чего кровь с трудом проходит из левого предсердия в левый желудочек во время диастолы. Шум обычно имеет невысокую интенсивность, поэтому выслушать его сложнее. Митральная регургитация и митральный стеноз уменьшают эффективность насосной функции левых отделов сердца — создаются благоприятные условия для застоя крови в малом круге кровообращения и, как следствие, — для развития отека лёгких. Кроме того, вследствие растяжения левого предсердия (иногда с увеличением размеров его полости в 2 раза) такие больные склонны к возникновению фибрилляции предсердий (хаотичному сокращению небольших участков миокарда предсердий, поэтому единая скоординированная систола предсердий отсутствует). Врождённые дефекты сердца Врождённые дефекты сердца проявляются в виде патологии клапанов (1), патологии крупных сосудов — их стенозов, аномалий отхождения от сердца и др. (2), аномальных отверстий и сообщений между камерами сердца и/или сосудами (3). Дефект межпредсердной перегородки — наличие постоянного отверстия (дефекта) в межпредсердной перегородке, сообщающего левое и правое предсердие. Дефект межжелудочковой перегородки (ДМЖП) — наличие постоянного отверстия в межжелудочковой перегородке, что приводит к сбросу крови по градиенту давления из левого желудочка в правый, т.е. к смешиванию высокооксигенированной и низкооксигенированной крови. ДМЖП — наиболее часто наблюдаемый врождённый порок сердца. Открытый артериальный проток — врождённый порок сердца, характеризующийся незаращением сосуда между лёгочной артерией и аортой (боталлова проток) в течение 8 нед после рождения (во внутриутробном периоде функционирование протока необходимо для сброса крови из лёгочной артерии, несущей кровь в пока ещё не дышащие лёгкие, в аорту; см. рис. 20–7). Тетрада Фалло — самый распространённый цианотический (синий) врождённый порок сердца, частота которого составляет 10% всех пороков. Характерны четыре компонента: 1) большой высокорасположенный ДМЖП (подобное расположение дефекта приводит к тому, что левый и правый желудочки практически имеют одно выходное отверстие); 2) стеноз лёгочной артерии; 3) декстропозиция аорты (расположение её в том числе и над выходом из правого желудочка — аорта «сидит верхом» над ДМЖП), 4) компенсаторная гипертрофия правого желудочка. Стеноз аорты — группа врождённых пороков, субстратом которых выступает сужение выходного тракта левого желудочка: 1) под аортальным клапаном (например, при локальном утолщении межжелудочковой перегородки); 2) стеноз собственно аортального клапана; 3) стеноз самой аорты над клапаном (вследствие наличия неполных мембран, перекрывающих просвет аорты). Коарктация аорты — сегментарное сужение («перетяжка») просвета аорты, обычно обнаруживаемое при переходе её дуги в нисходящую часть. Стеноз лёгочной артерии. При этом пороке имеется сращение створок клапана лёгочной артерии в области их комиссур. При этом клапан имеет куполообразную форму и узкое отверстие в центральной части. |
