РУКОВОДСТВО ПО ОБЩЕЙ ХИРУРГИИ. Руководство по общей хирургии Учебное пособие. М. Оао Издательство Медицина
 Скачать 9.28 Mb. Скачать 9.28 Mb.
|
|
часть ее окружности. Передние парапроктиты, почти исключительно подкожные, редки. Гнойный экссудат в большинстве случаев содержит смешанную флору, в состав которой входят кишечная палочка, анаэробы, золотистый и белый стафилококк, стрептококк, энтерококк. Абсолютно доминирующими являются ассоциации кишечной палочки со стафилококком или стрептококком. Входными воротами инфекции в подавляющем большинстве случаев являются воспаленные кишечные (морганиевы) крипты, куда открываются устья анальных желез. Отсюда воспалительный процесс (в конечном итоге гнойного характера) переходит на околопрямокишечную клетчатку, распространяясь по имеющимся здесь клетчаточным пространствам. Однако возбудители инфекции могут проникать в клетчатку и при других заболеваниях дистального отдела прямой кишки — проктите, геморрое, анальных трещинах, реже при микротравмах слизистой оболочки прямой кишки. Воспалительные процессы околопрямокишечной клетчатки могут возникнуть в связи с заболеванием других органов — предстательной железы, уретры, бульбоуретральных (куперовских) желез, органов женской половой сферы, распадающейся раковой опухоли, неспецифическом язвенном колите, остеомиелите костей, позвоночника. Клиническая картина. Острый неспецифический паракроктит в типичных случаях проявляется весьма характерными клиническими признаками. Больной отмечает боль в прямой кишке, тазу и промежности, чувство дискомфорта во время акта дефекации (тенезмы, задержка стула), дизуриче-ские расстройства, повышение температура тела. Местные признаки параректальных абсцессов обусловлены их локализацией. Подкожные абсцессы, располагающиеся около анального отверстия, проявляются резкими болями в области ануса, особенно сильными при дефекации. В промежности отчетливо определяется воспалительная припухлость (инфильтрат) на стороне поражения с гиперемированной, отечной лоснящейся кожей. Ее пальпация резко болезненна. Флюктуация проявляется поздно и не во всех случаях. При более глубоком, ишиоректалъном, абсцессе общие расстройства выражены гораздо резче. Инфекционно-воспалительный процесс захватывает глубокие слои клетчатки и распространяется позади прямой кишки на другую сторону вплоть до предстательной железы и тазовой клетчатки. В первые дни обычно превалируют общие симптомы. Больного беспокоят тяжесть в тазу и тупые боли в прямой кишке, которые по мере формирования гнойника приобретают пульсирующий характер; могут наблюдаться ди-зурические расстройства. Внешне местные признаки ишиоректального абсцесса, как правило, проявляются к исходу первой недели в виде нерезко выраженной отечности и гиперемии кожи, что свидетельствует о переходе воспаления на подкожную жировую клетчатку. Местные изменения раньше всего удается обнаружить, исследуя прямую кишку пальцем. Для пельвиоректального абсцесса характерна картина тяжелого общего заболевания. Такой абсцесс располагается выше тазового дна, но может локализоваться и низко, либо спереди, либо сзади, либо по бокам прямой кишки. При данной локализации парапроктит не имеет наружных признаков в области заднего прохода, ишиоректальных впадин; поверхностная боль отсутствует. Больного беспокоят недомогание, лихорадка, озноб, тяжесть и боли в нижней половине живота, области таза. Возможны дизури-ческие расстройства, а также иррадиация боли в крестец, надлобковую область. В этот период ошибочно диагностируют колит, цистит, сальпингит и пр. В дальнейшем инфекционно-воспалительный процесс «спускается» 443 вниз — в клетчатку седалищно-прямокишечной впадины с формированием здесь гнойника, сопровождающегося характерными клиническими признаками. Подслизистые абсцессы локализуются выше морганьевых крипт или ано-ректальной линии. При пальцевом исследовании прямой кишки определяется округлое эластичное образование, располагающееся под слизистой оболочкой, а при распространении воспаления на межмышечное пространство — уплощение стенки кишки с нечетким инфильтратом. В отличие от подкожных абсцессов при подслизистой форме парапроктита боль бывает менее интенсивной. Гнойник обычно вскрывается в просвет кишки в течение недели, и заболевание заканчивается выздоровлением. В ряде наблюдений гнойно-воспалительный процесс распространяется книзу в подкожную клетчатку или кверху в вышележащую под слизистую ткань прямой кишки; такой абсцесс называется подкожно-слизистым. Ретроректальные абсцессы проявляются сильной болью в прямой кишке с иррациацией в крестец. Местные признаки заболевания проявляются при распространении воспалительного процесса на ишиоректальную, подкожную клетчатку. При пальцевом исследовании определяется болезненное выбухание задней стенки прямой кишки; давление на копчик усиливает боль. Весьма тяжело протекает парапроктит, вызванный анаэробной флорой. Характерными признаками анаэробного парапроктита являются быстрое распространение процесса, выраженная инфильтрация тканей, не всегда имеющая четко определяемый центральный очаг воспаления. У больных наблюдаются снижение АД, резкая тахикардия при умеренном повышении температуры тела. При преобладании в микробной флоре Вас. perfringens отмечается крепитация. В этой группе выделяют гангренозно-гнилостный парапроктит и форму, протекающую с восходящим анаэробным лимфангитом. Гангренозно-гнилостный парапроктит характеризуется распадом седалищно-прямокишечной и тазово-прямокишечной клетчатки с распространением процесса на подкожную жировую клетчатку, мышцы ягодичной области. Парапроктит с восходящим анаэробным лимфангитом носит более распространенный характер, поражает лимфатические сосуды передней стенки живота вплоть до реберной дуги и мышцы брюшной стенки, иногда брюшину. Диагностика острого парапроктита основывается на данных клинического исследования, осторожном пальцевом исследовании прямой кишки и лабораторных данных. К инструментальным методам исследования (ано-скопия, ректороманоскопия) по причине резкой болезненности прибегать не следует. При подкожном парапроктите обнаруживают болезненный инфильтрат, расположенный не выше гребешковой линии; стенки прямой кишки выше анального канала остаются эластичными. При ишиоректаль-ном абсцессе болезненный инфильтрат в силу глубокого расположения удается выявить при бимануальном исследовании прямой кишки: палец одной руки вводят в прямую кишку, а другой рукой снаружи выявляют уплотнение параректальной клетчатки. При этом характерно усиление болезненности при толчкообразной глубокой пальпации промежности. На поздней стадии определяется инфильтрация стенки анального канала, нижне-ампулярного отдела прямой кишки: флюктуация выявляется редко. Подслизистые гнойники при пальцевом исследовании распознаются без труда. Тазово-прямокишечные абсцессы распознают чаще в поздней стадии, когда жалобы больного позволяют заподозрить локализацию и связь патологического процесса с прямой кишкой. Пальцевое и бимануальное исследо- 444 вание прямой кишки обнаруживает инфильтрат, верхнюю границу которого достичь не удается; этот признак отличает ишиоректальные абсцессы от тазово-прямокишечных. При отсутствии сильной боли возможна ректоро-маноскопия, в ходе которой обнаруживают гиперемированную легко кровоточащую слизистую, выбухающую над инфильтратом. В сомнительных случаях рекомендуется диагностическая пункция. Ретроректальные абсцессы диагностируют по клиническим данным. Дифференциальный диагноз с кистозными и опухолевыми образованиями основывается на обнаружении гнойного разрушения задней стенки прямой кишки, данных рентгенологического исследования и результатах пункции, биопсии. Острый парапроктит может иметь три исхода: выздоровление (если вскрытие гнойника сопровождается рубцеванием отверстия в стенке кишки, послужившего входными воротами инфекции), развитие хронически рецидивирующего парапроктита, возникновение хронического парапрокти-та с формированием свища прямой кишки. Лечение. В ранней стадии острого парапроктита, когда отсутствуют признаки гнойного расплавления тканей, проводят противовоспалительную терапию (антибиотики, микроклизмы с раствором колларгола, ромазуланом, настойкой ромашки, теплые сидячие ванны, физиотерапевтические процедуры), назначают щадящую диету с исключением раздражающих пищеварительный тракт продуктов, лекарственные средства, регулирующие стул и облегчающие дефекацию. При наличии гнойника показано оперативное вмешательство, которое предпринимают после очистки толстой кишки с помощью клизмы. Операции, выполняемые в ранние сроки, способствуют снижению частоты осложнений (параректальные свищи), а также рецидивов заболевания. Операцию выполняют под общей анестезией. Местная анестезия мучительна для больного, не позволяет выполнить растяжение ануса и явно недостаточна для вскрытия глубоких гнойников. Перед тем как произвести разрез кожи, прямую кишку исследуют пальцем и осматривают ее стенки с помощью ректального зеркала. Затем осуществляют чрескожную пункцию гнойника. Извлеченный гной направляют на микробиологическое исследование. В полость гнойника вводят 0,5 % раствор метиленового синего пополам с 4 % раствором перекиси водорода — полость гнойника окрашивается, а поступление красящего вещества в просвет кишки помогает установить локализацию дефекта в стенке кишки. Применяют радиальный, полулунный, крестообразный разрезы; оптимальным является полулунный (дугообразный) (рис. 17.11). Такой разрез наносят по окружности анального кольца, отступя от него не менее чем на 2 см. Вскрыв гнойник, необходимо обследовать полость его пальцем, разрушить перемычки, промыть раствором антисептика. Радикальная хирургическая обработка чаще не представляется возможной, поэтому во время операции применяют ультразвук, лазер и пульсирующую струю антисептика. Рану оставляют открытой, вводят дренажи и рыхло выполняют марлей с мазью на водорастворимой основе либо применяют ферменты, раствор антисептика. На следующий день после операции делают перевязку, нередко под общей анестезией. Местное лечение раны проводят по общепринятым правилам. Необходим тщательный туалет перианальной области, а после дефекации — теплые ванны с раствором перманганата калия. Выполняют и более радикальную операцию, при которой одновременно с опорожнением гнойника иссекают пораженную крипту, а следовательно, ликвидируют источник инфекции. При поверхностном парапроктите про- 445 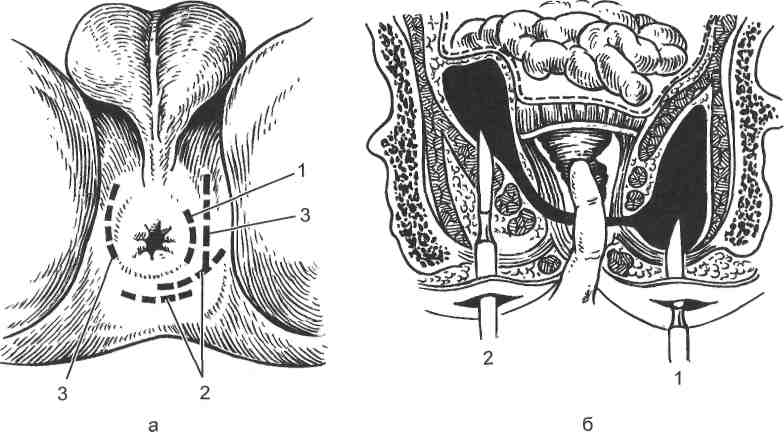 Рис. 17.11. Разрезы, применяемые при остром парапроктите. а: 1 — перианальный абсцесс; 2 — позадипрямокишечный; 3 — ишиоректальный; б — хирургические доступы (б), применяемые при ишиоректальном (1) и пельвиоректальном (2) абсцессах [Гостищев В. К., 2002]. изводят радиальный разрез, а при глубоком — дугообразный и дополнительный радиальный в сторону источника инфекции. При локализации входных ворот инфекции на задней стенке анального канала после вскрытия гнойника (дугообразным разрезом) проводят лигатуру через свищевой ход с выводом ее в анус и последующим затягиванием лигатуры (медленное прорезывание сфинктера лигатурой сопровождается постепенным образованием рубца). Метод позволяет радикально излечить больного при высоких парапроктитах, предупреждая развитие недостаточности анального сфинктера. Низко расположенные подслизистые гнойники вскрывают через стенку прямой кишки, но только в том случае, если гнойники расположены недалеко от стенки прямой кишки. Гнойники, распложенные глубже, опорожняют через ткани промежности. В послеоперационном периоде больным назначают бесшлаковую диету (бульон, творог, сливочное масло, кисели, яйца), с 3—4-го дня разрешают отварную рыбу, протертое отварное мясо. В течение 4—5 дней назначают простую настойку опия по 5—6 капель 3 раза в день. В дальнейшем рацион расширяют вплоть до перевода больного на общий стол. 17.3.7. Ректальные свищи Ректальные свищи — следствие острого парапроктита, ранения или других причин (болезнь Крона, опухоли, специфические инфекции). У женщин ректовагинальные свищи чаще всего являются результатом разрыва влагалища и промежности во время родов или осложнением лучевой терапии опухолей. 446 Консервативная терапия чаще всего неэффективна и может быть оправдана лишь при наличии абсолютных противопоказаний к операции или как этап подготовки к ней. Операцию производят только в стационарных, в том числе специализированных, условиях с адекватным обезболиванием. При поверхностном (низком) параанальном свище производят его рассечение над зондом или иссечение по зонду; иссекают нависающие края раны и пораженную крипту и накладывают на дно раны отдельные подкож-но-подслизистые швы. Транссфинктерные свищи иссекают в просвет кишки с последующим наложением отдельных кетгутовых швов на сфинктер, не захватывая кожу и слизистую оболочку. Гнойные затеки вскрывают с последующей раздельной тампонадой. Экстрасфинктерные (огибающие снаружи) свищи иссекают со стороны промежности до стенки прямой кишки; пораженную крипту иссекают со стороны просвета кишки, на образовавшийся дефект слизистой накладывают два-три кетгутовых шва. Таким же образом накладывают швы на стенку кишки в глубине промежностной раны, которую не ушивают, а тампонируют. Во всех случаях остающийся участок свища выскабливают острой ложечкой и обрабатывают антисептиками. При рубцовых изменениях в области пораженной крипты и экстрасфинк-терном пространстве свищевой ход иссекают со стороны промежности до стенки кишки и пересекают, его остатки выскабливают и обрабатывают антисептиками; на оставшуюся часть свищевого хода накладывают лигатуру. Лигатурный метод оправдан и при свищах сложной конфигурации. При наличии гнойных затеков, подковообразных или высоких свищей требуется раздельная тампонада просвета кишки и экстрасфинктерного пространства со швами или без, как при остром парапроктите. Внутреннее отверстие свища может быть закрыто с помощью пластики местными тканями с неполным или полным иссечением свищевого хода. Ректовагинальные свищи, как правило, сопровождаются недостаточностью анального жома. Характер оперативного пособия определяется в каждом случае индивидуально. Иссекают рубцы промежности, задней стенки влагалища и передней стенки прямой кишки, захватывая свищ. Проводят гемостаз, сфинктеролеваторопластику, накладывают наводящие кетгутовые подслизистые швы на стенку влагалища, шелковые швы на переднюю промежность дополняют двумя-тремя поддерживающими швами на промежность. Назначают строгий постельный режим в течение 10—12 сут в физиологическом положении на функциональной кровати; ежедневные перевязки и тщательный туалет обеспечивают первичное заживление раны. В зависимости от топографоанатомических особенностей свища могут быть использованы и другие доступы. 17.4. Гнойные заболевания железистых органов 17.4.1. Мастит Мастит (mastitis; греч. mastos — грудь + itis; син. грудница) — воспаление паренхимы и интерстиция молочной железы. В большинстве случаев развивается воспаление одной железы. 447 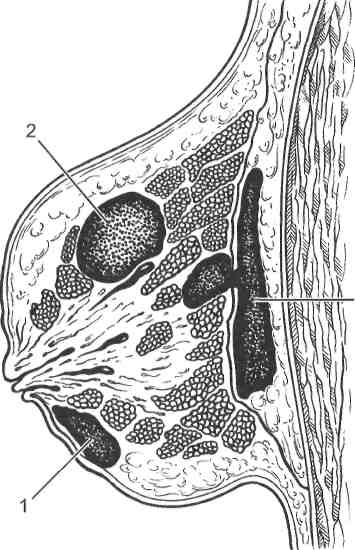 Рис. 17.12. Типичная локализация гнойных очагов в молочной железе. 1 — субареолярный мастит; 2 — интрамам-марный мастит; 3 — глубокий интрамаммар-ный мастит и ретромаммарная флегмона. В зависимости от поражения воспалительным процессом различных структур молочной железы выделяют паренхиматозный и интер-стициалъный мастит. Клиническое течение этих форм однотипно. Выделяют также галактофорит (воспа-3 ление млечных протоков) и ареолит (воспаление околососкового кружка). По отношению к функции железы, в которой развилось воспаление, различают лактационный и нелактационный мастит. Лактационный мастит развивается у кормящих женщин и составляет до 85 % всех случаев острого мастита. К нелактационным относят маститы некор-мящих и беременных. По клиническому течению различают острый и хронический мастит. Острый мастит в процессе развития проходит стадию серозно-инфильтра-тивного воспаления, которому соответствуют две клинические формы (серозный и острый инфильтративный мастит), и стадию гнойно-некротического расплавления тканей, клинически проявляющуюся одной из форм — абсцедирующей, флегмонозной или гангренозной. В группе хронических маститов выделяют гнойную и негнойную формы. Хронический гнойный мастит обычно является исходом острого мастита при его неправильном лечении; крайне редко встречается первично-хронический гнойный мастит. К негнойной форме относится также плазмоклеточный перидуктальный мастит. По локализации воспалительного процесса различают поверхностные (премаммарные и субареолярные), интрамаммарные и тотальные (рис. 17.12). Большинство маститов имеют стафилококковую этиологию 60—90 %; стрептококки встречаются в 10 раз реже; в 30 % всех случаев идентифицируют микробные ассоциации с участием грамотрицательных палочек. Крайне редкими являются специфические инфекции молочной железы (туберкулезный, сифилитический мастит). Основным источником инфекции являются носители патогенных микроорганизмов (в первую очередь стафилококков) среди медицинского персонала родильных домов, других окружающих лиц; реже возбудители заносятся с кожи и сосков матери, из ротовой полости ребенка; иными словами, решающее значение принадлежит внутрибольничному инфицированию. Выделяют 3 пути проникновения возбудителей инфекции в ткань молочной железы: галактогенный, лимфогенный, гематогенный (редкий). Входными воротами инфекции чаще являются трещины соска, откуда вне- 448 дрившиеся бактерии распространяются в ткань молочной железы по лимфатическим путям. Внедрение возбудителей через молочные ходы наблюдается реже. Вследствие галактофорита — воспаления млечного выводного протока — происходит отек эпителия молочных ходов, что способствует застою молока, распространению инфекции на интерстиций железы. Важнейшую роль пускового механизма в развитии мастита играет нередко развивающийся у первородящих застой молока (лактостаз), чему способствуют нарушение режима кормления и неправильное положение молочной железы (сдавление одеждой, перегиб). Гнойный процесс в молочной железе развивается со всеми особенностями, характерными для воспаления железистых органов. В фазе серозного воспаления ткань железы пропитывается серозным экссудатом, развивается лейкоцитарная инфильтрация вокруг сосудов. При переходе воспаления в гнойно-некротическую стадию возникает диффузная гнойная инфекция паренхимы железы с мелкими очагами гнойного расплавления; при их последующем слиянии формируются абсцессы. Наиболее часто очаги гнойного воспаления локализуются интрамаммарно, субареолярно. Междольковые перегородки, слабовыраженные в молочной железе, плохо противостоят лизирующему действию гноя. В связи с этим инфекция может распространиться за пределы железы, формируются подкожные или ретромаммарная флегмоны. В некоторых случаях наступает множественный тромбоз кровеносных сосудов и как следствие развивается гангренозная форма мастита; некроз значительных участков железы может быть также следствием апо-стематозного мастита (гнойная инфильтрация паренхимы железы). Гангренозный мастит обычно протекает с общей септической реакцией; летальность при нем заметно выше, чем при других формах воспалительного поражения молочной железы. |
