РУКОВОДСТВО ПО ОБЩЕЙ ХИРУРГИИ. Руководство по общей хирургии Учебное пособие. М. Оао Издательство Медицина
 Скачать 9.28 Mb. Скачать 9.28 Mb.
|
|
Рис. 19.5. «Выдавливание» эмбола (по В. С. Савельеву и соавт., 1987). Рис. 19.6. Эндартерэктомия. а — варианты расслаивания стенки артерии: 1 — субадвентициальный; 2 — трансмедиальный; 3 — субинтимальный; б — различные методы: 1 — открытый, 2 — полузакрытый, 3 — закрытый (по В. С. Савельеву и соавт., 1987). 637 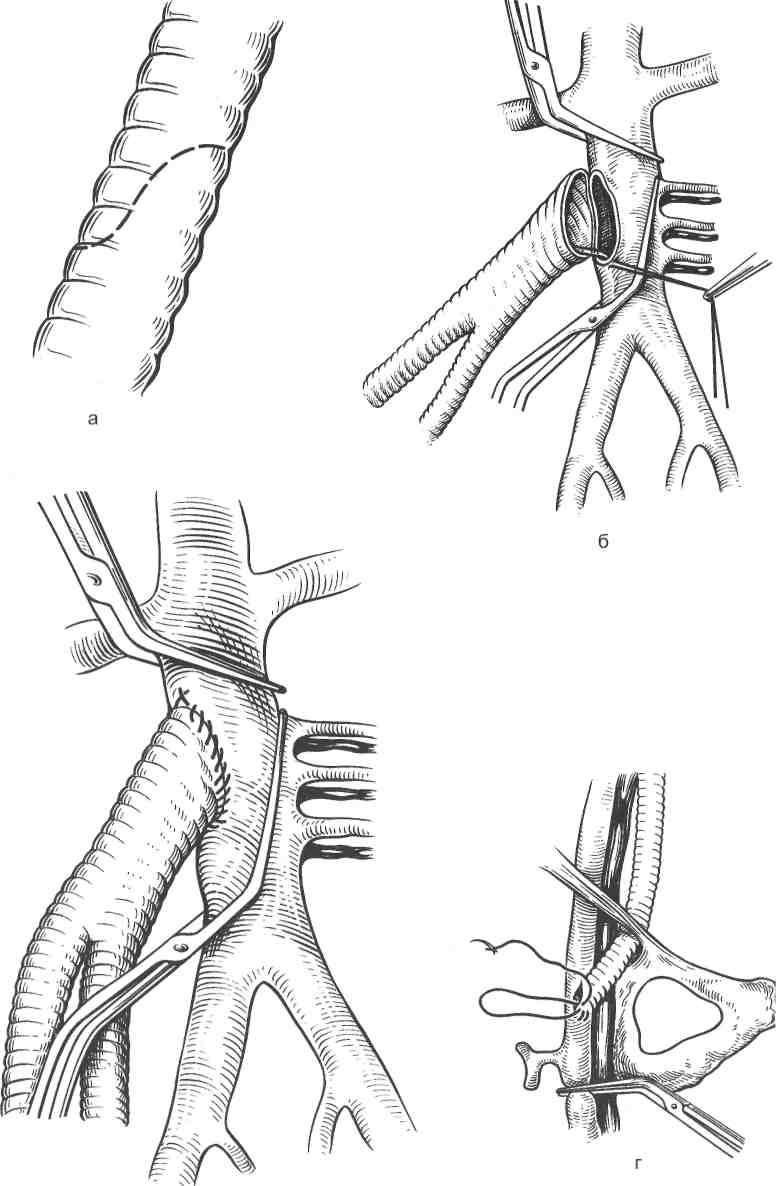 4 Рис. 19.7. Аортобедренное шунтирование. а — подготовка аортальной бранши сосудистого протеза (пунктиром показана линия среза); б — фиксация аортальной бранши к нижнему углу «окна» в аорте П-образным швом; в — аортальная бранша вшита в «окно» непрерывным швом; г — наложение дистального анастомоза с бедренной артерией (по В. С. Савельеву и соавт., 1987). зуемым тромболитическим препаратам относят стрептокиназу, анизоилиро-ванный плазминоген-стрептокиназа-активированный комплекс (АПСАК), тканевый активатор плазминогена (ТАП) и ретеплазу. Консервативная терапия как при атеросклеротическом поражении артерий, так и при облитерирующем эндартериите заключается в применении сосудорасширяющих (компламин, но-шпа, галидор, депо-падутин) средств. При атеросклеротическом поражении артерий для нормализации липидно-го обмена и улучшения реологических свойств крови используют реопо-люглюкин, низкомолекулярные декстраны, ангинин, продектин, трентал. Больным с облитерирующим эндартериитом назначают десенсибилизирующую терапию (димедрол, пипольфен, супрастин), а в период обострения, когда появляются признаки гиперкоагуляции — антикоагулянты (гепарин или фенилин, пелентан, неодикумарин). Используют также гипербарическую оксигенацию, сероводородные ванны, токи Бернара. Хирургическое лечение включает радикальные операции — эмболэктомию (рис. 19.4; 19.5), эндартерэктомию (рис. 19.6), шунтирование сосудов (рис. 19.7). Эти операции производят с целью восстановления проходимости артерий. В случае прямой эмболэктомии предлежащий эмбол удаляется «выдавливанием» пальцами (см. рис. 19.5), пинцетом, окончатым зажимом или специальными кюретками. Сущность эндартерэктомии заключается в удалении «закупоривающей» просвет артерии патологически измененной внутренней оболочки, иногда вместе с мышечной. Характер и методы эндартерэктомии зависят от степени поражения сосудистой стенки, «зрелости» атеросклеротического процесса (см. рис. 19.6). Паллиативные операции направлены на улучшение коллатерального кровообращения без восстановления проходимости магистрального сосуда (симпатэктомия) (рис. 19.8). При развитии гангрены показана ампутация конечности. Показанием к оперативному лечению при атеросклеротическом поражении артерий является ишемия II, III и IV степени; при этом используют шунтирование, резекцию пораженного сегмента с последующим ее протезированием и эндартерэктомию. При облитерирующем эндартериите выполняют поясничную симпатэкто-мию, эпинефрэктомию (производят экстирпацию одного из надпочечников). 19.2. Нарушения венозного кровообращения Синдром острой венозной недостаточности развивается при быстро наступившем нарушении венозного оттока, что наблюдается при острой закупорке глубоких вен конечностей. Причинами тромбозов вен нижних конечностей в большинстве случаев являются хирургические и гинекологические операции, травмы, роды. На втором месте стоят врожденные и приобретенные изменения в просвете магистральной вены. Нередко причиной острых 639 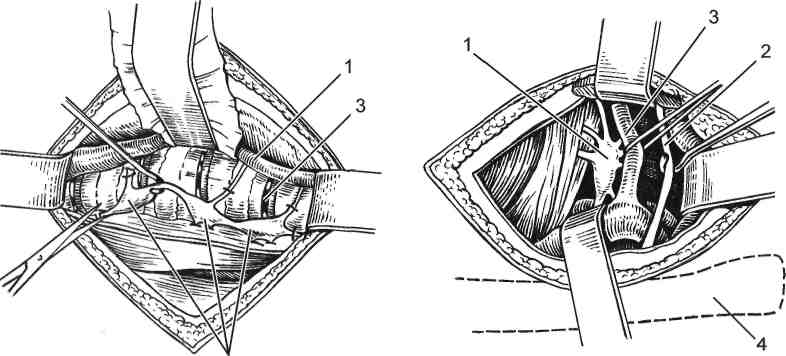 Рис. 19.8. Симпатэктомия. а — поясничная: 1 — нижняя полая вена, 2 — узлы симпатического ствола, 3 — поясничные сосуды; б — шейная: 1 — шейно-грудной узел, 2 — диафрагмальный нерв, 3 — позвоночная артерия, 4 — ключица (по В. С. Савельеву и соавт., 1987). тромбозов служат инфекционные заболевания, среди которых особое место занимают ангина и очаги инфекции в виде кариозных зубов. Существенное значение в развитии тромбофлебита имеют изменения физико-химического состава крови в сторону повышения способности к тромбообразованию, а также роль сосудистой стенки в формировании гемостатического потенциала. Острые венозные тромбозы часто возникают у больных злокачественными новообразованиями вследствие повышения коагуляционных и агрегаци-онных свойств крови. Они могут возникать также при сдавлении вен опухолями, воспалительными инфильтратами, беременной маткой. Замедление тока крови, нарушение биохимического состава крови и повреждение эндотелия стенки вены как необходимые условия возникновения тромба до сих пор составляют основу теорий патогенеза тромбообразо-вания. Хроническая венозная недостаточность — патологическое состояние, которое обусловлено нарушением венозного оттока прежде всего в ортостазе, реже снижением пропускной способности венозного русла (вследствие тромбоза глубоких вен), т. е. хроническая венозная недостаточность — нарушение функции мышечно-венозной помпы. Дисфункция мышечно-ве-нозной помпы приводит к извращению венозного оттока, когда при ходьбе венозное давление не снижается, как должно быть в норме, а возрастает в несколько раз, что приводит к развитию варикозной болезни. 19.2.1. Общие принципы клинической и инструментальной диагностики Тромбоз глубоких вен конечностей по локализации разделяют на проксимальный, или центральный (илиокавальный и подколенно-бедренный сегменты), и дистальный, или периферический (глубокие вены голени); по 640 клиническим проявлениям выделяют острый и рецидивирующий тромбофлебит; по локализации — тромбоз поверхностных и глубоких вен; по распространенности — очаговый, сегментарный, распространенный и обширный. Кроме того, выделяют асептический и инфицированный тромбофлебит.
а Острый тромбоз глубоких вен бедренно-подколенного сегмента, являясь следствием восходящего тромбоза глубоких вен стопы и голени, клинически характеризуется наличием острых болей в икроножных мышцах, в подколенной области, в проекции гунтерова канала, возникновением отека стопы, голени, области коленного сустава и бедра до средней трети. При осмотре больного можно отметить усиленный рисунок подкожных вен на бедре. Ухудшается общее состояние больных, появляются слабость, недомогание, адинамия, вечерние подъемы температуры тела до 37,5—38 °С, ознобы.
641 икроножных мышцах, стопе, подколенной области, скарповском треугольнике. Кожные покровы приобретают синюшный цвет, в дистальных отделах конечности — фиолетовый или черный. В течение первых суток на коже и подкожной клетчатке стопы и голени появляются геморрагические высыпания, отслаивается эпидермис, образуются пузыри, наполненные геморрагической жидкостью с неприятным запахом. В процесс вовлекаются субфасциальные структуры. Мягкие ткани конечностей становятся напряженными. Пульсация периферических артерий не определяется. В 50 % случаев развивается гангрена конечности. Отмечаются выраженная температурная реакция тела (39—40 °С). Диагностика первичного варикозного расширения вен в большинстве случаев не представляет затруднений. Осмотр нижних конечностей и пальпация вен позволяют установить обширность поражения, характер и степень расширения подкожных вен, наличие трофических изменений. Несостоятельность клапанного аппарата вен можно определить с помощью двух функциональных проб. Проба Гаккенбруха (кашлевого толчка) позволяет определить несостоятельность остиального клапана большой подкожной вены. Проба Броди—Троянова—Тренделенбурга определяет состояние клапанного аппарата подкожных и коммуникантных вен. Из рентгенологических методов диагностики тромбоза глубоких вен (ТГВ) золотым диагностическим стандартом по-прежнему остается рентге-ноконтрастная флебография. При подозрении на локализацию тромба в подколенно-бедренном и илиокавальном сегменте используют ретроградную илеокаваграфию, которая позволяет четко определить верхушку тромба и его характер (окклюзивный или флотирующий). Кроме того, возможен переход диагностической процедуры в лечебную (имплантация кава-фильт-ра). Однако эта методика недостаточно информативна для определения дистальной границы тромбоза и выявления периферического ТГВ. К числу простых и объективно информативных тестов идентификации острого тромбоза относятся методы радиоизотопной индикации венозного (фибринового) тромба. В диагностике тромбозов подколенно-бедренной и илеокавальной локализации высокоинформативно ультразвуковое ангиосканирование. Магнитно-резонансная томография основана на визуализации венозной системы за счет магнитных свойств мягких тканей и позволяет получить последовательную серию снимков вен таза и бедер без использования контрастных веществ. 19.2.2. Лечение и профилактика тромбоэмболии венозных сосудов Гепарин используют в первую очередь в связи с немедленным началом действия этого препарата при внутривенном введении. Вначале вводят внутривенно болюс 5000—10 000 ед., а затем внутривенно капельно со скоростью инфузии 1000—1500 ед/ч в течение 1—5 сут. Менее эффективно введение гепарина подкожно глубоко по 15 000—17 500 ед. каждые 8—12 ч. В первые сутки доза может варьировать от 40 000 до 60 000 ед. Продолжительность терапии 5—10 сут с подключением Варфарина с 4— 5-го дня лечения. Более длительное лечение гепарином используется при илеофеморальном тромбозе. Кроме того, для терапии венозных тромбозов конечностей антикоагулянты используют местно в виде мазей, кремов и гелей. 642 Низкомолекулярный гепарин по сравнению с обычным нефракциониро-ванным имеет ряд преимуществ. Дозу рассчитывают в зависимости от массы тела пациента. Продолжительность терапии 10—20 сут с последующим подключением непрямых антикоагулянтов. Антагонисты витамина К (варфарин) назначают в сочетании с гепарином. При необходимости проводят тромболитическую терапию. Параллельно осуществляют коррекцию гемодинамики с помощью прессорных аминов — синтетических (3-аденостимуляторов (добутамин, допамин), коррекцию нарушений ритма сердца. Антикоагулянтное лечение продолжают в течение 3 мес после начальных признаков проксимальных тромбозов, включая изолированный тромбоз глубоких вен голеней. Фармакотерапия в лечении хронической венозной недостаточности преследует следующие цели:
Для повышения тонуса вен и улучшения лимфодренажной функции используют анавенол, венорутон, троксевазин, троксерутин, гливенол и др., а также средства системной энзимотерапии (вобензим и флогензим). С целью устранения микроциркуляторных расстройств и нормализации гемо-реологии хорошо зарекомендовали себя низкомолекулярные декстраны, пентоксифиллин (трентал, вазонит, флекситал), ацетилсалициловая кислота (тромбо АСС, аспирин кардио) и др. Для купирования воспаления целесообразно применять нестероидные противовоспалительные препараты (диклофенак, индометацин, ортофен, вольтарен и др.), системную энзимо-терапию и препараты нового поколения (детралекс, гинкор форт). Фармакотерапию проводят в зависимости от клинической ситуации курсами или постоянно. Топические средства (различные мази) имеют также большое значение в лечении местной воспалительной реакции для снятия явлений дерматита, экземы, для лечения язвы и подготовки ее к операции. Физиотерапевтические процедуры местного (лазеро- и магнитотерапия) и общего (сероводородные, радоновые, морские ванны) воздействия применяют на разных этапах лечения. Флебосклерозирующая терапия основана на химическом разрушении внутренней оболочки стенки вены после введения в нее склерозирующих препаратов (фибровейн, этоксисклерол, тромбовар) с последующим асептическим воспалением и закрытием просвета вены. Склерозируемая вена превращается в рубец, который у большинства больных в последующем полностью рассасывается. Показания к оперативному вмешательству: острый тромбофлебит при варикозной болезни независимо от локализации и распространенности тромбоза; острый гнойный тромбофлебит; прогрессирующий тромбофлебит подкожных вен. Острый тромбофлебит на уровне верхней трети голени и проксимальнее коленного сустава является показанием для неотложного оперативного вмешательства. Объем оперативного вмешательства в этой ситуации ограничивается лишь перевязкой большой подкожной вены у места впадения 643 ее в бедренную. Острый илеофеморальный тромбоз с массивным отеком конечности и нарушением артериального кровообращения может потребовать для спасения конечности, а иногда и жизни больного, тромбэктомии. Подобное вмешательство выполняют с использованием комбинированных доступов (пахово-лапаротомный и пахово-забрюшинный), поскольку он создает оптимальные условия для выполнения радикальной операции. Главное, этот доступ позволяет контролировать нижнюю полую вену для предотвращения эмболии легочной артерии. Паховый доступ наименее травматичен (рис. 19.9). Основным методом лечения варикозной болезни является хирургический, цель которого состоит в устранении патологического рефлюкса и варикозного расширения подкожных вен. Устранение обратного тока крови через сафенобедренное соустье производят с помощью операций высокой перевязки и пересечения большой подкожной вены (операция Троянова— Тренд ел енбурга). Перевязка большой подкожной вены со всеми ее притоками непосредственно у стенки бедренной вены является комбинированной операцией при варикозной болезни. Классическим способом удаления стволов большой и малой подкожных вен является операция Бэбкока. Горизонтальный рефлюкс через расширенные коммуникантные вены устраняют их лигированием по Кокетту (надфасциально) или по Линтону (суб-фасциально). Профилактика осложнений. Выделяют несколько степеней риска тромбозов. При низком риске (малые хирургические вмешательства у пациентов старше 40 лет; неосложненные хирургические вмешательства у больных моложе 40 лет без факторов риска тромбоэмболических осложнений) достаточно амбулаторного наблюдения. При среднем риске (хирургические операции, длящиеся свыше 30 мин у больных старше 40 лет) вводят гепарин подкожно по 5000 ЕД каждые 12 ч. Альтернативой является давящая повязка эластическим бинтом либо наружная интермиттирующая пневматическая компрессия (ИПК) нижних конечностей. При высоком риске (пациенты старше 40 лет, подлежащие большим хирургическим вмешательствам, имеющие дополнительные факторы риска тромбоэмболии) вводят гепарин 5000 ЕД подкожно каждые 8 ч или низкомолекулярный гепарин каждые 12 ч. При очень высоком риске (пациенты старше 40 лет с многочисленными факторами риска тромбоэмболии) вводят гепарин 5000 ЕД подкожно каждые 8 ч или низкомолекулярный гепарин каждые 12 ч либо применяют декстраны в первые 3 дня после операции (в дозе 5000—1000 мл в 1-й день и 500 мл в последующие 3 дня послеоперационного периода) в комбинации с ИПК. Доказательные успехи профилактики острого венозного тромбоза в настоящее время связывают с широким клиническим использованием низкомолекулярного гепарина (НМГ). Ведущее место в комплексе профилактических мер при хронических нарушениях венозного кровообращения занимает режим больного и эластичная компрессия конечности. Основой правильного режима является исключение всех факторов, способствующих венозному застою в нижних конечностях, трудоустройство больных, занятия лечебной физкультурой. Правильное бинтование конечности или ношение лечебного и профилактического трикотажа имеет существенное значение. Эластичная компрессия устраняет порочный кровоток в варикозно-расширенных венах и рефлюкс крови через несостоятельные коммуникантные вены, способствует ликвидации или уменьшению венозного застоя в конечности, ускоряет кровоток по глубоким венам. 644 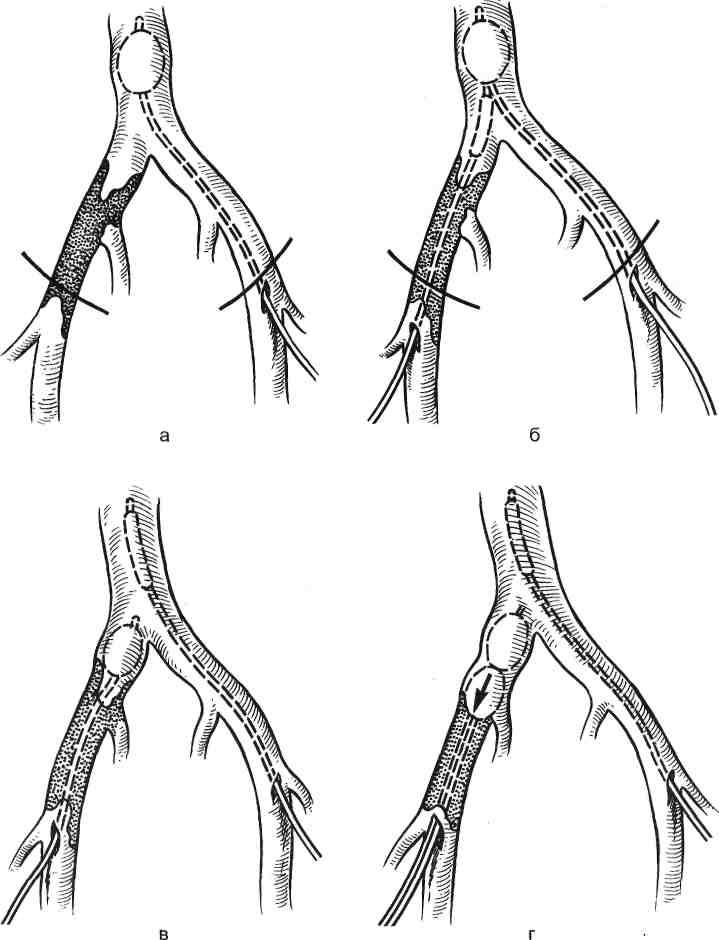 |
