Вороненко Соц медицина учебник. Социальная медицина как наука о здоровье общества и охране здоровья
 Скачать 5.8 Mb. Скачать 5.8 Mb.
|
|
К задачам его работников относятся:
Значительная часть акушерских коек находится в физиологическом отделении. Его родильный блок наиболее мощный, операционные должны быть оборудованы всем необходимым. Исключительное значение с точки зрения профилактики инфицирования беременной, роженицы и новорожденного имеет соблюдение санитарно-эпидемиологического режима стационара родильного дома. По штату в отделении работает заведующий, акушеры-гинекологи, старшая акушерка. Для обеспечения медицинской помощью новорожденного установлены должности заведующего соответствующим отделением, педиатра, медицинских сестер. Особенности работы заведующих отделениями акушерского (гинекологического) и новорожденных заключаются в поддержании связей с женской консультацией, женской поликлиникой и другими ЛПУ по решению вопросов преемственности в обслуживании женщин и детей, подготовки первых к госпитализации и других к передаче под наблюдение детской поликлиники, а также организации их социально-правовой защиты. Акушер-гинеколог соответствующего отделения стационара непосредственно обеспечивает прием беременных и больных, проводит обследование, делает назначение, заполняет документацию. Во время пребывания беременной в предродовой палате врач наблюдает за ее здоровьем и состоянием плода, принимает роды. Акушерка может оказывать медицинскую помощь при неосложненных родах. Врач гинекологического отделения обследует и лечит больных, контролирует выполнение назначений. Акушерка акушерского отделения готовит женщин к осмотру врача, оказывает ему помощь при проведении манипуляций и оперативных вмешательств, осуществляет отдельные манипуляции, принимает неосложненные роды и проводит первичную обработку новорожденных, несложные лабораторные исследования. В случае патологического течения родов и послеродового периода она срочно вызывает врача. Врач и акушерка заботится о внедрении современных методов лактации. Педиатр отделения (палаты) новорожденных проводит лечебно-профилактические мероприятия по обеспечению их физического, нервно-психического развития, ухода, обследования, вскармливания. Медицинская сестра осуществляет наблюдение за новорожденными и лечение соответственно рекомендациям врача, оказывает ему помощь при выполнении манипуляций, контролирует правильность материнского кормления, а также обеспечивает смешанное, искусственное вскармливание тем новорожденным, которые его требуют. Как уже писалось выше, состояние здоровья беременных на протяжении последних годов ухудшилось в связи с негативным влиянием многих факторов. Растет частота экстрагенитальной патологии. По данным исследований кафедры социальной медицины и охраны здоровья Национального медицинского университета, проведенных в одном из промышленных районов города Киева, с 1985 по 1992 гг. частота экстрагенитальных заболеваний выросла с 21,8 до 50,2 на 100 беременных, т.е. в 2,3 раза. Такая же тенденция характерна для гинекологических заболеваний – показатель увеличился в 1,8 раза (с 21,1 до 38,2 на 100 беременных). Исследования, проведенные кафедрой в сельской местности Киевской области, разрешили выявить значительные расхождения уровней экстрагенитальной патологии у беременных женщин, которые проживают в экологически неблагоприятном и условно чистом районах. Увеличивается число осложнений и оперативных вмешательств. Удельный вес нормальных родов в Украине с 1994 по 1998 гг. снизился с 34,2% до 30,8%. Крайне негативно на состояние репродуктивного здоровья женщины влияют аборты (рисунок №5). Рисунок №5. Частота абортов в Украине, 1990-1998 гг. (на 1000 женщин детородного возраста) 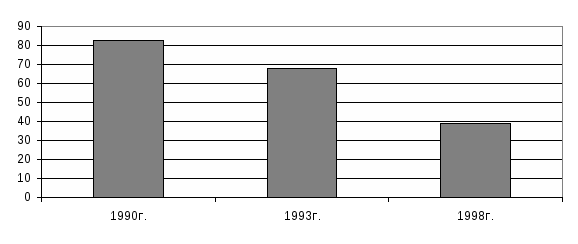 Значительное снижение уровня абортов в период с 1990 по 1998 гг. не должно успокаивать общественность. Дело в том, что частота абортов в Украине превышала аналогичный показатель Франции в 2,6 раза, не говоря уже про Нидерланды, где этот показатель составлял 5,6% (рисунок №6). Общепризнанными последствиями искусственных абортов являются не только нарушение репродуктивного здоровья (бесплодие, воспалительные процессы), а также их отдаленные последствия (снижение физиологической зрелости новорожденных и т.д.). Снижение общего количества официально зарегистрированных абортов в Украине сопровождается повышением их при первой беременности. По данным социологического опроса «Здоровье – 1996» первую беременность прерывали около 14% женщин. Количество искусственных абортов по данным различных стран растет среди молодежи. Такая ситуация присуща и Украине, где частота этих абортов с 1994 по 1998 г. выросла в 3 раза, что связана с неудовлетворительной системой информации по вопросам планирования семьи, низким уровнем сексуальной культуры населения, недостаточным развитием службы планирование семьи. Между прочим, предотвращение нежеланной беременности и снижение уровня абортов содействует улучшению репродуктивного здоровья женщины и может существенно повлиять на снижение такого важного показателя как материнская смертность. Рисунок №6. Частота абортов в некоторых странах (на1000 женщин детородного возраста) 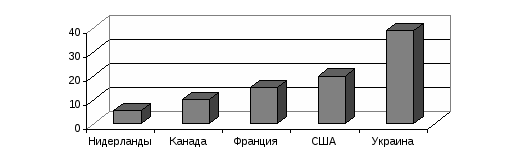 Материнская смертность – это смерть женщин на протяжении беременности или в период родов, связанных с ней, осложненных ею или ведением родов. Показатель рассчитывается на 10 тыс. детей, рожденных живыми. Как свидетельствуют эксперты ООН, предотвращение нежеланной беременности может снизить его в среднем на 25%. Хотя в структуре причин материнской смертности ведущие места занимают заболевания, связанные с беременностью (кровотечения, гестозы, септические осложнения), все же одной из весомых остается аборт. Уровни материнской смертности в различных странах колеблются в значительных пределах: от 6 на 100 тыс. рожденных живыми в странах Европы до 1000 и более в некоторых странах Азии и Африки. В Украине (1998 г.) показатель составлял 27,2 с колебаниями в различных регионах от 15 до 60 на 100 тыс. рожденных живыми. Про ухудшение репродуктивного здоровья свидетельствует рост частоты невынашивания беременности с 1990 по 1998 гг. Это касается преждевременных родов и выкидышей. Наибольший риск невынашивания среди беременных с экстрагенитальной патологией, особенно при анемиях, частота которых с 1990 по 1998 гг. увеличилась в 4,5 раза (рисунок №7). Рисунок №7. Частота анемий беременных женщин, 1990-1990 гг. (на 100 беременных) 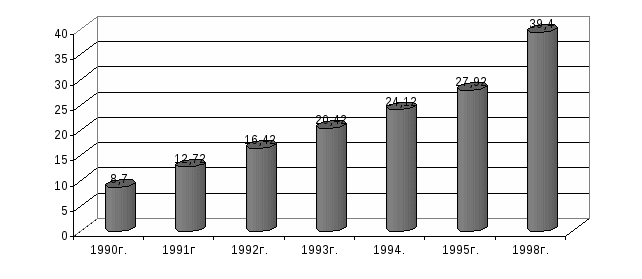 Одним из показателей репродуктивного здоровья является бесплодие. Согласно с определением ВОЗ бесплодным считается брак, в котором в детородном возрасте при условии регулярной половой жизни в течение года, без применения противозачаточных средств, женщина не беременеет. По данным отдельных исследований, рождение ребенка в США и экономически развитых странах Европы является проблемой для 14-22% семейных пар. В Украине бесплодные браки составляют до 15%. Бесплодие зависит как от женщин, так и от мужчин (рисунок 8). Приведенные данные свидетельствуют о постепенном росте показателя более интенсивными темпами среди мужчин. Бесплодию женщин содействует искусственное прерывание беременности (22%), воспалительные заболевания (30%), а также эндокринные расстройства. Рисунок №8. Половые особенности уровней бесплодия, 1989-1996 гг. (на 10 тыс. населения детородного возраста) 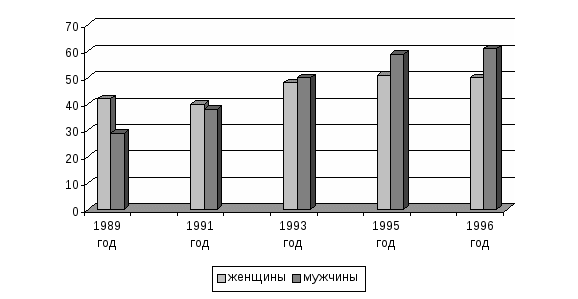 Значительной проблемой для многих стран является рождение детей с низкой массой тела до 2500гр. Они относятся к группе высокого риска. В странах Европы, как и в Украине, удельный вес таких детей составляет 6%. Недоношенные дети, новорожденные с низкой массой и рожденные больными требуют значительного внимания, сложных методик обследования, ухода, лечения. Состояние здоровья новорожденных зависит, прежде всего, от факторов риска со стороны матери (эндокринная патология, привычные выкидыши, лечение бесплодия, экстрагенитальная патология и т.д.). Эти неблагоприятные условия антенатального периода снижают компенсаторные возможности детского организма, приводят к замедлению постнатальных адаптационных изменений и могут вызвать развитие патологического состояния. Но патогенетически обоснованное лечение этих детей, к сожалению, часто начинается поздно. Кроме вышеуказанного аспекта медицинских неурядиц, на здоровье новорожденных негативно влияют также организационные факторы, как, например, отсутствие должных средств и методов профилактики патологии. Существующая система медицинской помощи в стационарах родильных домов рассчитана главным образом на лечение заболеваний новорожденных, а не на их предупреждение. Значительная заболеваемость новорожденных, комплексное негативное влияние многих факторов на развитие плода, течение родов и результаты беременности обуславливают необходимость определенной реорганизации акушерской стационарной помощи. Во многих странах начали создавать акушерские службы различных уровней по объему и качеству медицинской помощи, в зависимости от степени риска перинатальной смертности. Организовывают также региональные перинатальные центры для медицинского обеспечения беременных высокого риска в виду высокого – до 10% - удельного веса таких женщин популяции репродуктивного возраста. Неонатологи перинатального центра должны быть ориентированы на обслуживание новорожденных группы высокого риска, которая предусматривает надлежащее наблюдение и при необходимости интенсивное лечение. 8.3. Организация медицинской помощи детям Лечебно-профилактическая помощь детям является неотъемлемой частью охраны материнства и детства. Она обеспечивает организацию медицинского наблюдения за здоровыми детьми и подростками и оказывает им при необходимости квалифицированную помощь. В оказании этой помощи детям принимают участие медицинские учреждения различных уровней, учреждения образования и социального обеспечения (дома ребенка, школы-интернаты, детские дома, интернаты для детей с дефектами умственного и физического развития). Среди них есть объединенная детская больница с поликлиническим отделением, стационаром, с лечебно-вспомогательными и диагностическими подразделениями, медицинским архивом и т.д. Управление больницей осуществляют:
В городах без районного разделения в штате одной из поликлиник устанавливается должность городского педиатра, а при наличии разделения – должность районного педиатра. Главный врач организовывает работу соответственно положению о детской больнице. Он имеет право нанимать и увольнять работников, отвечает за лечебно-профилактическую, административно-хозяйственную и финансовую деятельность больницы, планирует ее работу, обеспечивает качество обследования и лечения больных детей, разработку и осуществление профилактических и противоэпидемических мероприятий в воспитательных и учебных учреждениях, размещенных в районе обслуживания, создает условия для повышения квалификации медицинского персонала. Заместитель главного врача по поликлинической работе обеспечивает лечебно-диагностическую, профилактическую, противоэпидемическую деятельность поликлиники, контролирует организацию работы в детских дошкольных учреждениях и школах, надлежащее ведение учетных документов, изучает состояние здоровья детей, анализирует деятельность подразделений и медицинского персонала, осуществляет производственную связь между детской поликлиникой, подростковыми кабинетами городских поликлиник, роддомом, СЭС. Заместитель главного врача по медицинской части непосредственно руководит и отвечает за качество лечебно-диагностической работы стационаров, соблюдение санитарно-противоэпидемического режима, осуществляет контроль качества диагностики, контроль питания и ухода за больными, отвечает за ведение учетной документации, анализирует деятельность подразделения. В общей системе медицинских мероприятий, направленных на охрану здоровья детей, ведущее место занимает амбулаторно-поликлиническая помощь, которую обеспечивают в поликлинических отделениях детских, городских, центральных районных больниц и в самостоятельных детских поликлиниках. Основные принципы амбулаторно-поликлинической помощи:
Детская поликлиника является ведущим учреждением в оказании лечебно-профилактической помощи. Качество ее работы влияет на результаты поликлинического и стационарного лечения, а также на уровень госпитализации, продолжительность пребывания в стационаре, на частоту вызовов скорой медицинской помощи. В детских поликлиниках проводят комплекс мероприятий, направленных на предупреждение и раннее распознавание патологии, снижение заболеваемости и смертности, особенно новорожденным. На современном этапе они оказывают медицинскую помощь детям от рождения до 15 лет (14 лет 11 месяцев 29 дней) в поликлинике, на дому, в дошкольных учреждениях и школах. В 1998 г. зарегистрировано 45,6 млн. посещений поликлиники и 12,3 млн. посещений на дому. Современные детские поликлиники обеспечивают проведение комплекса профилактических, лечебных, оздоровительных и др. мероприятий (рисунок №9). Детская поликлиника имеет достаточно сложную разветвленную систему отделений и кабинетов (рисунок №10). Рисунок №9. Основные разделы работы детской поликлиники
|
