Справочник практического врача под ред проф. В. В. Гриценко, проф. Ю. Д. Игнатова. Издательский Дом Нева
 Скачать 5.72 Mb. Скачать 5.72 Mb.
|
|
Лечение После установления диагноза производятся новокаиновые блокады с глюкокортикоидами на предплечье в зоне припухлости; затем накладывается гипсовая лонгета на 6—7 дней. Возможно назначение нестероидных противовоспалительных средств (ортофен, бутадион и т.п.) 2—3 раза в день. С 3—4-го дня лечения применяют тепло: компрессы, соллюкс, УВЧ, с 5—6-го дня — свободные и медленные ненапряженные движения пальцев и кисти, на 6—7-й день гипсовая лонгета удаляется и увеличивается объем движений, не связанных с напряжением. На 8—9-й день больной может быть выписан на облегченную работу. Средняя продолжительность нетрудоспособности 10—20 дней. 2.1.4. Болезнь де Кервена В 1895 г. F. de Quervain впервые описал своеобразное заболевание, известное в настоящее время под несколькими названиями: болезнь де Кервена, лучевой стилоидит, стенозирующий тендовагинит, стеноз, I канала retinaculum extensorum [4, 7, 9, 10, 11, 20, 21, 23, 27]. Анатомо-функциональные особенности области в корме и патологии На границе с кистью фасция предплечья образует на тыле поперечное утолщение в виде связки, носящей название retinaculum extensorum. Последняя посредством отростков-перемычек срастается с тыльной поверхностью лучевой и локтевой кости. Между этими отростками под связкой находится 6 частично костно-фиброзных, частично только фиброзных каналов, через которые проходят сухожилия разгибателей пальцев и кисти. В I канале (считая от лучевой кости) проходят сухожилия m. abductor pollicis longus и т. extensor pollicis brevis. Стенки каналов выстланы синовиальной оболочкой, которая выше и ниже retinaculum extensorum заворачивается на сухожилия и покрывает их, образуя сухожильные влагалища, vaginae tendinum, тыльных мышц. Число влагалищ соответствует числу каналов. Из-под retinaculum extensorum влагалища выдаются на тыл кисти. Болезнь де Кервена развивается под влиянием острой травмы (функционального перенапряжения) однако в большинстве случаев ее причиной является профессиональная нагрузка, ведущая к постоянной травматизации retinaculum extensorum сухожилиями мышц, проходящих через I канал. Работа, связанная с отведением кисти, особенно с ее ульнарным отведением, приводит к напряжению сухожилий m. abductor pollicis longus и т. extensor pollicis brevis, к повышенному давлению на стенку I канала изнутри, к усиленному трению сухожилий о внутреннюю стенку последнего. Эта постоянная травматизация приводит к асептическому воспалению, следствием которого является рубцевание retinaculum extensorum и стенок канала. Среди больных чаще преобладают пианисты, швеи, шлифовщики, намотчицы, домохозяйки и т.п., труд которых может и не быть особенно тяжелым, но связан с постоянной напряженной фиксацией I пальца кисти, его частыми стереотипными движениями, а также преобладающим отведением кисти в ульнарную сторону. Заболеванием чаще страдают женщины, преимущественно 40 — 60 лет. Обе руки поражаются с одинаковой частотой, редко встречается двустороннее заболевание. Клиническая картина и диагностика Заболевание часто развивается медленно, постепенно. Острое начало связано обычно с непосредственной травмой шиловидного отростка лучевой кости или основания I пястной кости. Ведущим симптомом болезни де Кервена является боль в области шиловидного отростка лучевой кости, усиливающаяся при форсированных движениях I пальца и кисти. Больные жалуются иногда на приступы сильных болей, особенно по ночам, иррадиирующих как в дистальном направлении, в сторону I пальца, так и в проксимальном направлении по ходу лучевой кости. В тяжелых случаях боль становится постоянной. При объективном обследовании можно обнаружить отчетливую припухлость шиловидного отростка луча. Контуры анатомической табакерки обычно сглажены. Кожа остается нормального цвета, припухлость принимает форму вертикально расположенного гребешка. Пальпаторно при болезни де Кервена в области шиловидногоотростка имеется одна болезненная точка, при надавливании на которую возникает очень сильная боль. Она находится над сухожилиями m. abductor pollicis longus и т. extensor pollicis brevis в том месте, где они выходят из I канала. При поверхностной скользящей пальпации над шиловидным отростком определяется плотное, неподвижное образование 2—2,5 см шириной. Это измененный retinaculum extensorum в области I канала. Для диагностики болезни де Кервена имеет большое значение исследование функции разгибания и отведения I пальца кисти. При проведении этой пробы кисти рук почти соприкасаются ладонями и касаются стола ульнарным краем. Когда, по указанию врача, больной начинает одновременное отведение обоих I пальцев, во всех без исключения случаях заметно отставание в отведении I пальца на больной стороне, а также значительная при этом болезненность. Нередко отведение большого пальца едва осуществимо и не превышает 1 0—1 5°, чаще всего оно приближается к 45—60°, но никогда не доходит до 80°, а тем более до 90°. Следует также провести пробу на напряженную абдукцию, то есть определить способность больного противодействовать насильственному приведению отведенного I пальца. На больной стороне эта способность оказывается резко ослабленной. При болезни де Кервена постоянно определяется симптом, предложенный Н. Finkelstein (1930): больной приводит на ладонь большой палец, плотно прижимает его к ладони и находящуюся в этом положении кисть отводит в локтевую сторону. В момент ульнарного отведения кисти появляется резкая боль в области шиловидного отростка лучевой кости (рис. 2.5). 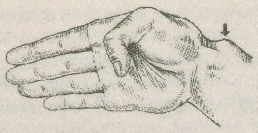 Рис. 2.5. Симптом Финкельштейна при болезни де Кервена (из книги Л. Н. Грацианской, М. А. Элькина, 1984 г.) Важен для диагностики и предложенный М. А. Элькиным (1959) симптом «пальцевой пробы»: больному не удается свести кончики I и IV, а особенно I и V пальцев, так как появляется сильная боль в области шиловидного отростка луча. При рентгенологическом исследовании всегда отмечается утолщение мягких тканей в области шиловидного отростка лучевой кости, причем толщина их нередко в 2—3 раза превышает толщину мягких тканей на том же уровне здоровой руки. При длительно существующем заболевании (не менее 6 месяцев) на рентгенограмме определяются явления периостита или узуры шиловидного отростка. Лечение может быть консервативным и оперативным. Обязательным условием рационального консервативного лечения болезни де Кервена является освобождение больного от работы и правильная иммобилизация кисти прочной гипсовой лонгетой от середины предплечья до кончиков пальцев сроком на 14 дней. Первый палец при этом находится в слегка согнутом положении и в оппозиции к II—III пальцам, а кисть — в положении легкого разгибания. В остром периоде заболевания необходимо выполнение новокаиновых блокад с глюкокортикоидами под retinaculum extensorum по ходу I канала. Вводят 5—10 мл 0,25—0,5% раствора новокаина с кеналогом или дексаметазоном. На курс лечения — 3—5 блокад с интервалами в 3—4 дня. При правильном выполнении уже через несколько минут после блокады боль стихает или полностью проходит. Дополнительно может быть назначено физиотерапевтическое лечение — озокерит, парафин. Оперативное лечение показано при неэффективности консервативного и вполне может быть выполнено в амбулаторных условиях. Общепринятой считается операция по В. П. Горбунову, которая может быть выполнена под местной инфильтрационной анестезией с обескровливанием верхней конечности путем наложения жгута на верхнюю треть предплечья. Техника операции. Нащупывается шиловидный отросток лучевой кости. Верхушка отростка должна соответствовать середине полукруглого разреза кожи, обращенного выпуклостью в ладонную сторону (рис. 2.6). 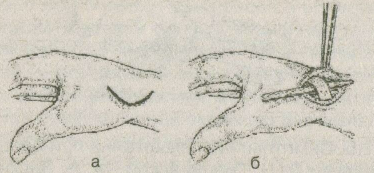 Рис. 2.6. Оперативное лечение болезни де Кервена (из книги Я. Б. Рывлина, 1973 г.). 1 — линия разреза; 2 — рассечение retinacuium extensorum. Длина основания намечаемого лоскута должна равняться 1,5-2 см. После рассечения кожи и подкожной клетчатки края раны разводят крючками и обнажают утолщенную часть retinacuium extensorum. По своему цвету и консистенции эта измененная ткань напоминает хрящевую. Введя под связку новокаин, ее пересекают по желобоватому зонду. Рассечение связки приводит к расхождению ее краев на расстояние около 1 см. Послойное ушивание раны. Снятие швов на 10-е сутки. Литературные данные свидетельствуют, что оперативное вмешательство в подавляющем большинстве случаев дает быстрое и полное выздоровление. 2.1.5. Стенозирующие лигаментиты пальцев кисти В литературе группа этих заболеваний известна также под названием «пружинящие пальцы», «защелкивающиеся пальцы», «стенозирующий тендовагинит сгибателя», «узловой тендинит». В перечисленных наименованиях отражается либо основной симптом, либо взгляд автора на сущность патологических изменений [4, 21, 23, 27, 28]. Наиболее точное и правильное название — стеноз кольцевидной части фиброзного влагалища сгибателя пальца. Впервые заболевание описано Notta в 1950 году, поэтому в литературе стенозирующий лигаментит пальцев нередко носит название болезни Нотта. Анатомо-физиологические особенности области В области пястно-фаланговых суставов фасция имеет утолщения в виде кольцевидных связок, состоящих из плотных волокон, перекидывающихся над проходящими здесь сухожилиями. Под этими фасциальными кольцевидными связками образуются фиброзные каналы, через которые проходят сухожилия. Как связки, так и фиброзные влагалища удерживают сухожилия в их положении, не давая им отходить от костей при сгибании пальцев, а кроме того, устраняя боковые смещения сухожилий, они способствуют более точному направлению мышечной тяги. Длительное напряжение пальцев при выполнении производственных заданий или в быту может привести к сдавливанию кровеносных сосудов, расстройству кровообращения и застойным явлениям, что способствует возникновению патологического процесса вследствие нарушения питания связок. Защелкивание пальца возникает вследствие рубцового изменения кольцевидных связок, тогда как сужение сухожильного влагалища и деформация сухожилия развивается вторично. В кольцевидной связке может происходить гиалиновое перерождение, занимающее иногда до 2/3 ее толщины. Пальпируемые в типичном месте узелки являются складками фиброзных волокон на участке, проходящем через измененные кольцевидные связки. По мере увеличения в объеме эти складки все больше препятствуют скольжению сухожилия через стенозирующий участок. Общие сведения Для развития заболевания имеет значение механический фактор (давление, трение). При работе с согнутыми пальцами рук происходит застой лимфы в сухожильных влагалищах, подвергающихся давлению, что еще больше способствует возникновению в них патологических изменений. Нередко первые признаки заболевания возникают уже через несколько месяцев после начала работы. И чем большее давление испытывает ладонь на участках, соответствующих кольцевидным связкам, чем меньше кожа ладони подготовлена к такому давлению, тем быстрее может развиваться клиническая картина заболевания. В 85 % случаев стенозирующий лигаментит (СЛ) наблюдается у женщин. Заболевают люди разных возрастов, но преимущественно — более старших. В 70 % — это лица старше 40 лет. Однако в литературе приводятся примеры о возникновении СЛ у детей, начиная уже с 6-месячного возраста. Исключение профессиональной травматизации позволяет высказаться за врожденное происхождение заболевания у детей, своеобразный порок развития, проявляющийся в виде утолщения на ограниченном участке сухожилий сгибателей в результате их диспластического процесса. Очень часто защелкиваются 2 и более пальцев на одной или обеих руках. I палец страдает гораздо чаще других—в 58 %, III—в 18%/IV —в 17%, V — в 5%, II — в 2% (по Л. Г. Грацианской). Особую подверженность I пальца этому заболеванию объясняют его неизменным участием во всех видах деятельности, а также слабой защищенностью кольцевидной части фиброзного влагалища, залегающего под довольно тонкой в этом месте кожей. Клиническая картина Только у 5 % больных заболевание возникает остро после непосредственной травмы ладонной поверхности пальца или чрезмерного давления на ладонь при поднятии большой тяжести, нажиме на рычаг и т. д. В остальных случаях заболевание развивается постепенно и медленно. Клиническая картина защелкивающегося пальца своеобразна и настолько отличается от всех других, что достаточно наблюдать несколько больных, чтобы безошибочно распознать это заболевание. Клиническое течение характеризуется фазностью, причем каждой фазе присуща определенная симптоматика. Различают три фазы клинического течения защелкивающегося пальца. I фаза сменяется II на протяжении 3—6 месяцев, II фазасменяется III на протяжении 6—12 месяцев. В 10 % случаев заболевание может остаться во II фазе [9, 27]. I фаза. 3аболевание начинается всегда с не очень сильных болей в типичном месте (на уровне соответствующего пястно-фалангового сустава с ладонной стороны), при надавливании на него во время выполнения какой-либо работы (инструментом, рулем, рычагом и т.п.); ношении тяжести за ручку, давящую на соответствующее место. Движение пальца в начале заболевания не вызывает болезненных ощущений, но через некоторое время они появляются в типичном месте, как и при давлении на ладонную поверхность пястно-фалангового сустава. Спустя еще некоторое время появляется новый патогномоничный симптом заболевания: палец при сгибании защелкивается и неожиданно для пациента остается в этом положении, причем в момент защелкивания возникает отчетливая, но быстро проходящая боль. Для того чтобы вывести палец из неудобного, неестественного и вынужденного положения, необходимо проявить некоторое усилие, напряжение, после чего палец выпрямляется. Характерно, что выпрямление пальца сопровождается также щелчком и болями, которые могут быть кратковременными, а могут продолжаться более минуты. После выведения пальца из порочного положения надавливание на типичное место становится еще более болезненным. В начале заболевания защелкивание бывает редким и не причиняет неудобств, а затем, с учащением его, выведение пальца из порочного положения становится все более затруднительным, что приводит больного к врачу. Объективно: внешних признаков заболевания нет, деформация пальца отсутствует. Пальпация типичного места уже в этой фазе позволяет выявить небольшой плотный узелок, болезненный при надавливании и перемещающийся только при сгибании и разгибании пальца вместе с сухожилием сгибателя. В случае если больной во время осмотра может продемонстрировать защелкивание и выведение пальца из порочного положения и при наличии болезненного узелка, установление диагноза не вызывает затруднений. II фаза. Клиническая картина утяжеляется. Защелкивание становится частым, сопровождается болями, которые долго сохраняются после устранения защелкивания. Важно, что в этой фазе устранить порочное положение только усилием воли не удается. Приходится прибегать к помощи второй руки. После устранения защелкивания боли могут быть очень сильными и держаться 30—60 минут. Трудоспособность больного резко нарушается. Болезненный узелок увеличивается в размерах, достигает величины горошины, а пальпация его вызывает сильные боли. В III фазе характерным признаком является склонность защелкивающегося пальца оставаться в порочном положении, вывести из которого его очень трудно или невозможно. Болезненность узелка при пальпации в типичном месте выражена всегда. В этой фазе чаще, чем в других, допускаются диагностические ошибки. Этому способствует отсутствие защелкивания, стойкое пребывание пальца в вынужденном положении и трудности при попытке обнаружения утолщения в типичном месте. Лечение В самом начале лечения необходима иммобилизация пальца в положении легкого сгибания на хорошо отмоделированной лонгете. В I фазе при длительности заболевания 6-8 недель эффективным считается лечение инъекциями новокаина с глюкокортикоидами непосредственно под кольцевидную часть фиброзного влагалищах Несколько менее эффективным является электрофорез с глюкокортикоидами. Во II-III фазах консервативное лечение считается бесперспективным. Первая операция при защелкивающемся пальце была выполнена еще в 1887 году Шеннборн. В настоящее время выполняется 2 вида операций — закрытая и открытая лигаментотомия. Закрытая лигаментотомия по Chiari (1953) производится тонким глазным скальпелем над головкой соответствующей пястной кости по ладонной поверхности в виде прокола-разреза, в результате которого кольцевидная часть фиброзного влагалища рассекается. Полнота рассечения распознается по восстановлению беспрепятственного скольжения сухожилия, по исчезновению защелкивания. Наложение швов на кожу после прокола-разреза длиной 4-5 мм не нужно. Больному рекомендуется в послеоперационном периоде сгибать и разгибать палец. Открытая лигаментотомия производится из продольного или Г-образного разреза на ладони строго над сухожилиями сгибателей во избежание повреждения сосудов и нервов. Суженная связка рассекается по боковой поверхности и под контролем глаза над желобоватым зондом, а уплотненная часть иссекается. Глухой шов раны. Трудоспособность восстанавливается на 5—8-й день. Швы снимают на 7—8-е сутки. В раннем послеоперационном периоде назначается лечебная физкультура и физиотерапия в виде электрофореза с йодистым калием и лидазой, глюкокортикоидами. 2.1.6. Контрактура Дюпюитрена Сгибательная контрактура пальцев кисти, описанная Г. Дюпюитреном в 1832 г., является одним из ведущих клинических симптомов прогрессирующего дегенеративно-дистрофического заболевания организма, относящегося к фиброматозам неясной этиологии [2, 3, 6, 8, 27, 30]. Болезнь Дюпюитрена остается социально значимой проблемой в связи с тем, что при данной патологии поражается один из наиболее тонких инструментов человеческого организма — кисть. Это заболевание продолжает всесторонне изучаться, но его этиология и патогенез остаются и по сей день недостаточно исследованы. В различных вариантах продолжают разрабатываться травматическая, неврогенная, эндокринная, наследственная и другие теории происхождения заболевания. В одном отношении авторы пришли к общему мнению: контрактура Дюпюитрена — не изолированное поражение ладонного апоневроза, а заболевание системы соединительной ткани. В связи с этим в последние годы получил распространение термин «болезнь Дюпюитрена». В последние годы отмечается рост частоты выявляемости заболевания — от 1,6 % до 5,7 %. Преимущественно болеют мужчины в возрасте 40—60 лет. Ладонный апоневроз — это плотная треугольная пластинка, основанием обращенная к головкам II—V пястных костей, а верхушкой переходящая в узкое сухожилие длинной ладонной мышцы. Строение ладонного апоневроза неоднородное, в нем различают две системы волокон. Волокна продольного направления концентрируются над сухожилиями сгибателей II—V пальцев, переходят на ладонную и боковые поверхности пальца. Система поперечных пучков (fasciculi transversi) составляют второй, глубокий слой апоневроза. Большинство хирургов различают три степени заболевания. Первая степень — наличие узелков и тяжей на ладони при нормальной функции пальцев и кисти. Вторая степень — распространение тяжей и узлов на проксимальную фалангу одного или нескольких пальцев с нарушением функции пальцев, полное активное и пассивное разгибание уже невозможно. Третья степень — стойкая деформация и ограничение функции кисти за счет распространения процесса на среднюю фалангу пальцев и глубокую фасцию. Вследствие поражения склеротическим процессом связочного и суставного аппарата возникает стойкая сгибательная контрактура пальцев. Существуют и другие классификации. Например: I степень — подкожные узлы; II степень — сгибательная контрактура до угла более 90°; III степень — угол контрактуры равен 90°; IV степень — угол менее 90°. Диагностика заболевания включает не только осмотр, пальпацию, измерение угла сгибания пальцев, но и рентгенологическое исследование. Выполняют обзорную сравнительную рентгенографию здоровой и больной кистей, которая позволяет выявить ранние дегенеративно-дистрофические изменения в костях и суставах: выраженный остеосклероз дистальных эпифизов и метафизов фаланг с утолщением кортикального слоя и конусообразным сужением костномозговых каналов, сужение суставных промежутков, «грибовидное» разрастание эпифизов. При реовазографическом исследовании выявляется снижение кровенаполнения, а при капилляроскопии, особенно при прогрессирующем развитии заболевания, отмечается уменьшение числа капилляров по сравнению с нормой. При исследовании уровня тестостерона в сыворотке крови пациентов отмечается его снижение. Методы лечения контрактуры Дюпюитрена определяются прежде всего стадией заболевания, то есть степенью контрактуры. При I степени контрактуры рекомендуется консервативное лечение. Консервативное лечение предусматривает комплекс индивидуальных мероприятий, направленных на: • лечение общих заболеваний, на фоне которых возникла болезнь Дюпюитрена; • снятие и уменьшение болезненных ощущений; • рассасывание рубцовых стяжений. Курс лечения проводится 2 раза в год и включает в себя следующие меры: • ультразвук на кисть (с гидрокортизоном, гепариновой мазью, витамином Е); • тепловые процедуры (грязи, сероводородные или радоновые ванны); • применение протеолитических ферментов; • назначение нестероидных противовоспалительных средств (метиндол и др.); • лечебная гимнастика. Методики консервативной терапии используют и как подготовку к операции, и в послеоперационном периоде. Все методы операций можно разделить на две группы: • паллиативные, с рассечением или иссечением рубцово-измененного участка ладонного апоневроза; • радикальные, с субтотальной резекцией апоневроза. Самая простая операция — рассечение тяжей без иссечения ладонного апоневроза — может быть выполнена в амбулаторных условиях. Однако радикально устранить контрактуру пальцев II-III степени этим методом, как правило, не удается. Возникновение фиброзных узлов на основной или средней фалангах пальцев является показанием к апоневрэктомии. Именно при такой локализации процесса развивается быстро прогрессирующее поражение суставов. Показанием к апоневрэктомии, кроме этого, является наличие контрактурной установки пальцев кисти при отсутствии эффекта от консервативного лечения, наличие у пациентов тягостных ощущений и болей в области кисти и пальцев, прогрессивное поражение мышц. Операцию апоневрэктомии осуществляют под проводниковой анестезией, с наложением эластического жгута на предплечье для обескровливания операционного поля при иссечении Рубцовых тканей. Для доступа к апоневрозу при апоневрэктомии предложено множество различной формы и величины разрезов, начиная от прямых, переходящих с ладони на палец, крестообразных, Т- и углообразных, прерывистых и других. Вопрос о преимуществах тех или иных разрезов до настоящего времени является предметом обсуждения. От выбора доступа зависит не только радикальность вмешательства, но порой и окончательный исход. В последние годы чаще используют П-образный разрез [3], идущий от дистальной поперечной складки ладони к ее основанию (рис. 2.7). Полностью удаляется ладонный апоневроз. Из дополнительных разрезов в области межфаланговых складок удаляются тяжи на пальцах. 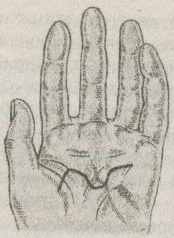 Рис. 2.7. Схема П-образного разреза при оперативном лечении контрактуры Дюпюитрена. Кроме этого, с целью профилактики осложнений используют еще и разрезы волнообразной формы [2]. Разрез следует проводить таким образом, чтобы его поперечная часть проходила по естественным поперечным бороздам, чтобы им рассекалась кожа над узлами ладонного апоневроза либо эти узлы оказывались на периферии образуемых лоскутов, высота лоскутов должна составлять не менее 2/3 — 3/4 их оснований, При локализованной форме контрактуры, когда узлы распространяются вдоль проекции сухожилия одного пальца, можно ограничиться одним разрезом (рис. 2.8), При расположении узлов на проекции сухожилий средних пальцев выполняют два разреза. При необходимости эти разрезы соединяют под углом больше 90°. 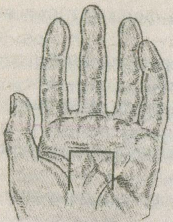 Рис. 2.8. Схема волнообразного разреза при оперативном лечении контрактуры Дюпюитрена. Целесообразно раздельное рассечение кожи и апоневроза. При выделении апоневроза следует пользоваться желобоватым зондом, шпателем. С особенной осторожностью освобождаются от связей с апоневрозом сосудисто-нервные пучки. Перед снятием жгута отсепарированные кожные лоскуты тщательно прощупывают пальцами. При обнаружении оставшихся узлов иссекают их ножницами Купера. После снятия жгута выполняется тщательный гемостаз. Затем при выпрямленных пальцах края раны сопоставляют и ушивают. Для профилактики возникновения гематомы или серомы осуществляют активное дренирование раны. По окончании операции в область тенара и гипотенара вводят 25 мг гидрокортизона в смеси с антибиотиками, что служит мерой профилактики выраженного послеоперационного отека. В дальнейшем производится иммобилизация кисти гипсовой лонгетой, пальцам при этом придается положение легкого сгибания. Швы снимают на 16—18-й день после операции. |
