ФТИЗИОПУЛЬМОНОЛОГИЯ. Учебник для вузов Рекомендуется Учебнометодическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебника для студентов медицинских вузов
 Скачать 3.97 Mb. Скачать 3.97 Mb.
|
|
ФИЗИОТЕРАПЕВТИЧЕСКИЕ МЕТОДЫ Физиотерапевтические метод: лазер, ультразвук и индуктотермию используют в качестве стимулирующей терапии. Возникающее при этом рефлекторное усиление крово- и лимфообращения в легких способствует активизации репаративных процессов. При таком лечении возможно усиление воспалительной реакции в очаге поражения, что способствует лучшему проникновению противотуберкулезных препаратов и повышению эффективности химиотерапии. Лазер, ультразвук и индуктотермия показаны больным очаговым, ин-фильтративным и кавернозным туберкулезом легких, а также туберку-лемой с торпидным течением и наклонностью к отграничению. Противопоказания к применению стимулирующей терапии: острое течение туберкулезного процесса в легких, обширный фиброз-но-кавернозный и цирротический туберкулез, склонность к кровохарканью, сочетание туберкулеза легких с ИБС, тиреотоксикозом, опухолевым процессом, легочно-сердечная недостаточность II— Ш степени. В связи с большим разнообразием патогенетических средств в процессе химиотерапии необходимо проводить тщательное обследование больного как с целью выявления динамики туберкулезного процесса, так и для оценки его общего состояния с применением соответствующих лабораторных методов, позволяющих определить функциональное состояние различных органов и систем. Это необходимо для обоснованного выбора наиболее эффективного для лечения данного больного патогенетического средства. Как перед началом, так и в процессе химиотерапии больным проводят факультативные исследования, особенно при замедленной регрессии туберкулезного процесса (иммунологические тесты, активность антипротеаз и другие показатели активности туберкулезного процесса, состояние углеводного, белкового, витаминного обмена, кровообращение в зоне патологического процесса, функция различных органов, в первую очередь печени, почек и др.). Полученные данные в сочетании с динамикой клинических проявлений, результатами рентгенологических исследований позволяют врачу из большого количества патогенетических средств выбрать необходимые для конкретного больного и избежать необоснованного назначения большого количества лекарств. КОЛЛАПСОТЕРАПИЯ БОЛЬНЫХ ТУБЕРКУЛЕЗОМ ЛЕГКИХ Искусственный (лечебный) пневмоторакс в доантибактериальный период являлся ведущим и весьма эффективным методом лечения бол туберкулезом легких. Суть искусственного пневмоторакса заключается во введении газа в плевральную полость. При этом нарушается между листками плевры и легкое спадается. Давление в плевральной полости по мере поступления в нее воздуха на некоторое время повышается, а затем, снижаясь, возвращается к исходным показателям. Благоприятное течение туберкулезного процесса в легких при искусственном пневмотораксе обосновывают уменьшением напряжения легкого, созданием относительного покоя участку; изменениями лимфо- и кровообращения, что создает предпосылки для усиления репаративных процессов и положительно сказывается на течении туберкулезного процесса. В настоящее время самым главным показанием дляприменет я искусственного пневмоторакса является лекарственно-устойчивыш туберкулез. Искусственный пневмоторакс показан также при инфильтративном, очаговом, ограниченном гематогенно-диссеминированном туберкулезе легких в фазе распада, кавернозном туберкулезе легких, если после сячной химиотерапии не удается достичь закрытия каверн. Не исключается применение пневмоторакса и при двустороннем поражении легких. Замечено, что наложение пневмоторакса на сторону более пораженного легкого не только не влечет за собой обострения и прогрессирования туберкулеза на противоположной стороне, а наоборот, способствует его стабилизации и даже обратному развитию имеющихся во втором легком изменений. Показано наложение лечебного пневмоторакса при всех формах туберкулеза с распадом, когда невозможно применить химиотерапию из-за ее выраженных побочных реакций. Целесообразность применения искусственного пневмоторакса повышается при наличии сахарного диабета, беременности, плохой переносимости химиопрепаратов, лекарственной устойчивости к ним Искусственный пневмоторакс накладывают и по срочным (жизненным) показаниям при легочных кровотечениях, особенно повторных, а также в случаях, когда они не поддаются другим методам лечения. Своевременное наложение пневмоторакса может спасти жизнь больного. Следует, однако, учитывать, что при двусторонних процессах иногда трудно установить сторону кровотечения, и в таких случаях неправильно наложенный пневмоторакс может еще больше его усилить. Установлению стороны, являющейся источником кровотечения, часто помогают ощущения самого больного (жжение и «бульканье» в груди), данные аускультации (аспирационные хрипы) на стороне кровотечения. Большое значение при установлении показаний к применению искусственного пневмоторакса имеет возраст больного; при необходимости он может быть использован и у больных пожилого возраста. Перед применением искусственного пневмоторакса необходимо проведение всего комплекса клинического обследования больного, включающего лучевое исследование, бронхоскопию, ФВД и ЭКГ. Искусственный пневмоторакс противопоказан больным с заболеваниями сердечно-сосудистой системы с нарушениями кровообращения, тяжелыми нервными заболеваниями, в частности страдающим эпилепсией, а также при наличии хронических заболеваний органов дыхания (бронхоэктатическая болезнь, эмфизема и др.) Пневмоторакс не показан больным казеозной пневмонией, фиб-розно-кавернозным и цирротическим туберкулезом легких с легочными процессами, осложненными активным поражением бронхов, эмпиемой плевры. Он неэффективен при туберкулемах. Наличие каверн с плотными стенками на фоне фиброза и субплеврально расположенных каверн, особенно больших размеров, является противопоказанием к наложению искусственного пневмоторакса. Современные аппараты для наложения искусственного пневмоторакса состоят из двух сообщающихся между собой цилиндров, на которых имеются деления для определения объема в них воздуха (газометр), водяного манометра и системы резиновых трубок, соединяющих газометр и манометр с полостью плевры (рис. 8.2)  Газометры рассчитаны на вмещение 500 мл жидкости и через трехходовой кран могут соединяться друг с другом. Перемещение жидкости в цилиндрах приводит к вытеснению воздуха в полость плевры. Манометр является важнейшей составной частью аппарата, так как только при отчетливой разнице в показаниях при вдохе и выдохе возможно введение воздуха в плевральную полость. Без манометра врач не ориентируется, где находится игла: в полости ли плевры, в легком или в кровеносном сосуде. Кроме того, манометр дает возможность определять давление в плевральной полости до вдувания газа, в процессе его введения и по окончании манипуляции. В последние годы использовали аппарат системы Качкачева. Весь процесс формирования искусственного пневмоторакса состоит из четырех периодов: образования газового пузыря; доведения его до оптимального уровня последующими инсуфляциями; поддержания пневмоторакса в дальнейшем; прекращения пневмоторакса. 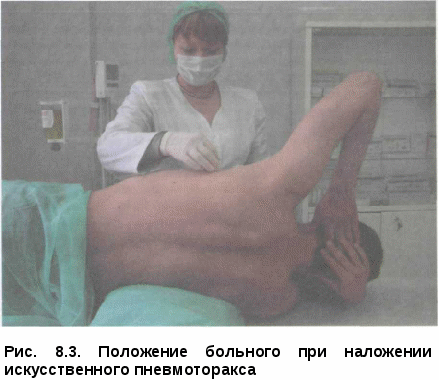 Для проведения манипуляции введения газа в плевральную полость (поддувание) больного укладывают на здоровый бок, под который под-кладывают валик. Кожу места прокола смазывают йодом или спиртом. Чаще прокол делают в четвертом-шестом межреберье по одной из подмышечных линий. Специальную тупоскошенную иглу вводят в выбранное и фиксированное левой рукой межреберье по верхнему краю нижележащего ребра, что исключает возможность повреждения межреберных сосудов (рис 8.3). Основываясь на показаниях манометра, определяют местонахождение иглы. Колебания манометра совпадают со вдохом и выдохом. При вдохе отрицательное давление в плевральной полости повышается, при выдохе — понижается, поэтому цифры манометра левого колена вверх от нуля называют отрицательными, вниз — положительными. Не получив колебаний манометра, синхронных с дыхательными движениями и удостоверяющих, что игла находится в свободной плевральной полости, вводить газ запрещается. Отсутствие колебаний манометра может быть связано с тем, что канал иглы закупоривается жировой клетчаткой, жидкостью; в этих случаях, не вынимая иглы, ее следует прочистить мандреном, продвинуть глубже или, наоборот, чуть выдвинуть. Если на мандрене иглы при ее прочистке показывается кровь, иглу следует извлечь. Если при прочистке иглы мандрен упирается во что-то плотное или больной жалуется на боль, то скорей всего игла не прошла еще париетальный листок. Недопустимо вводить газ для прочистки иглы, какова бы ни была уверенность врача в том, что она находится в полости плевры. может пройти висцеральный листок и оказаться в бронхе (в легком). В этом случае наблюдаются однотипные отрицательные и положительные колебания (от —2 до +2) манометра вокруг нуля. Иглу необходимо слегка потянуть назад. При вновь полученных правильных колебаниях можно делать вдувание. Если игла находится в артерии, то манометр дает некоторое повышение давления с толчкообразными показаниями манометра, совпадающим с пульсовыми ударами; при нахождении иглы в вене наблюдается постепенное нарастание давления в манометре без каких-либо колебаний. При таких показаниях манометра иглу немедленно извлекают. Устойчивое отрицательное давление в плевральной полости, меняющееся на входе и выходе, свидетельствует о том, что игла находится в плевральной полости и газ можно вводить. При первичном поддувании вводят обычно 200—300 мл воздуха, контролируя по манометру правильное положение иглы после каждых 50— 100 мл введенного газа. После окончания процедуры врач вновь фиксирует кожу левой рукой, а правой извлекает иглу. После этого кожу места прокола сдвигают в сторону левой рукой и смазывают йодом или спиртом. В протоколе манипуляции записывают начальные и конечные показания манометра и количество введенного воздуха. Внутриплевральное давление записывают в виде дроби: в числителе — вдох, в знаменателе — выдох: -12 -6 ИП 300 -8 -4 Правосторонний пневмоторакс: начальное давление в правой плевральной полости на вдохе —12, на выдохе -8. Введено 300 мл воздуха. Колебания манометра при окончании введения газа —6 на вдохе и —4 на выдохе. При формировании пневмоторакса в течение первых 10 дней инсуф-ляции производят с интервалом 2—3 дня при рентгеноскопическом контроле и только после формирования газового пузыря, поджимающего легкое не менее чем на одну треть; интервалы между поддуваниями увеличиваются до 5—7 дней, а количество вводимого газа составляет 400— 500 см3. При сформировавшемся пневмотораксе неизбежно возникает вопрос о его эффективности, необходимости коррекции, целесообразности продолжения и о том, как именно его продолжать. Вопросы эффективности искусственного пневмоторакса следует обсудить и решить в течение ближайших 4—8 нед от момента наложения. Важное значение имеет режим поддувания, то есть определение объема и частоты вводимого воздуха в плевральную полость, а также длительность сохранения газового пузыря (рис. 8.4). 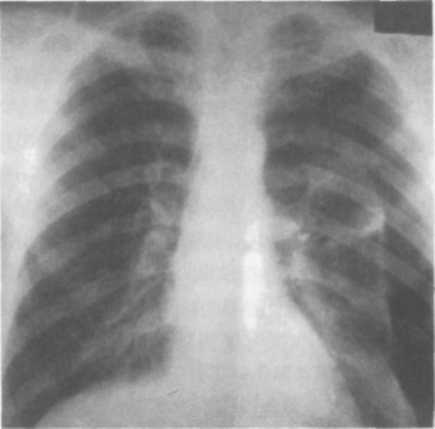 Одной из основных и наиболее частых причин неэффективности пневмоторакса являются плевральные тяжи (спайки) и сращения, мешающие заживлению каверны. В результате разрыва плевральных сращений может развиться спонтанный пневмоторакс, поэтому коррекция пневмоторакса с тяжами обязательна во всех случаях, где она технически возможна. При невозможности пережигания спаек пневмоторакс следует прекратить. Сроки лечения пневмоторак- сом зависят от характера туберку- 8.4. Рентгенограмма больного с лезного процесса, объема пораже- искусственным пневмотораксом ния, своевременности наложения пневмоторакса, динамики процесса в период лечения. В настоящее время чаще всего применяют краткосрочный искусственный пневмоторакс (до 6 месяцев), хотя в ряде случаев приходится использовать его более длительное время (до 1—2 лет). Больных с неэффективным пневмотораксом следует своевременно передавать для лечения фтизиохирургам. В процессе лечения пневмотораксом возможны различные осложнения. Во время инсуфляций газа могут возникнуть непредвиденные ситуации, для предупреждения которых (или борьбы с ними) в манипуляци-онной комнате обязательно должен быть набор медикаментов для экстренной помощи. Довольно частым осложнением при наложении искусственного пневмоторакса является травматический пневмоторакс, различные типы эмфиземы в результате попаданя газа в глубокие слои грудной стенки, в межуточную ткань легкого и средостение. Травматический пневмоторакс, возникающий вследствие прокола легкого иглой, обычно заканчивается благополучно. В этом случае рекомендуется тактика выжидания. Опасен и самопроизвольный пневмоторакс, особенно клапанный, возникающий в результате надрыва легкого или спайки. В этих случаях необходимо откачивание газа из плевральной полости с помощью пневмотораксного аппарата или других аспираторов. При проколе легкого иглой возможно возникновение кровохарканья. Оно или самостоятельно прекращается или требует кратковременного назначения гемостатических средств. Наиболее грозным осложнением является газовая эмболия, обусловленная попаданием воздуха в кровеносные сосуды. При эмболии больной внезапно теряет сознание, синеет, дыхание делается хриплым или останавливается. В этом случае его следует немедленно уложить с опущенной вниз головой, ввести подкожно или внутривенно адреналин, инъекции камфары и других сердечных средств, внутривенно раствор новокаина для блокады сосудистых рецепторов. Одновременно производят искусственное дыхание, при необходимости непрямой или прямой массаж сердца. Газовая эмболия сосудов головного мозга может привести к смерти. Менее опасна подкожная, медиастинальная и интерстициальная эмфизема, требующая в большинстве случаев покоя пациента. Подкожная и медиастинальная эмфизема обусловлены поступлением газа в подкожную клетчатку и клетчатку средостения из плевральной полости через образовавшееся отверстие от иглы в париетальной плевре. Основной симптом при подкожной эмфиземе — крепитация под кожей при надавливании. При пневмотораксе нередко возникает пневмоплеврит, представляющий угрозу преждевременной потери пневмоторакса. Экссудат может носить серозный, гнойный и геморрагический характер. Серозный пнев-моплеврит образуется часто без каких-либо клинических симптомов и случайно обнаруживается при рентгенологическом исследовании, или дает о себе знать повышением внутри плеврального давления при очередной инсуфляции. Применение кортикостероидных препаратов, как правило, способствует рассасыванию воспалительных плевритов в сравнительно короткий срок. В некоторых случаях экссудат не рассасывается, иногда переходя в гнойный. В таких случаях создаются все предпосылки к образованию плевральных сращений с последующим развитием осумкованной остаточной плевральной полости, в которой многие месяцы и даже годы остается патологическая жидкость. Вместе с тем даже в условиях сочетанного применения химиотерапии и искусственного пневмоторакса последний может оказаться неэффек- тивным в силу ряда причин — наличия плевральных сращений, ригид- ности стенок каверны, поражением дренажных бронхов, особенностей со- стояния аппарата легких. В этих случаях пневмоторакс следует прекратить и использовать другие способы лечения. Прекращают искусственный пневмоторакс постепенно, путем уменьшения объема вводимого воздуха и увеличения интервалов между инсу-фляциями. применяют значительно чаще, чем пневмоторакс, так как методика его проще и безопаснее. Кроме того, пневмоперитонеум эффективен при локализации процесса в нижних долях, распространенных диссеминнированных и фиброзно-кавернозных процессах; способствует ликвидации лимфобронхогенного обсеменения. И хотя пневмопери-тонеум предпочтительнее накладывать при деструктивных изменениях, локализованных в нижних долях легких, положительный эффект возможен и при верхнедолевом расположении процесса. Пневмоперитонеум с успехом применяют при кровохарканье и кровотечении, особенно в случаях, когда не удается установить источник кровотечения или когда искусственный пневмоторакс и медикаментозные средства не оказались достаточно эффективными. Пневмоперитонеум увеличивает частоту закрытия полостей с эластичными стенками, особенно в средних и нижних отделах легких; ускоряет рассасывание обширных инфильтративнопневмонических изменений гематогенно-диссеминированных поражений, аспирационных пневмоний, свежих лимфобронхогенных засевов. В дополнение к специфической химиотерапии наложение пневмо-перитонеума показано при лобитах, гематогенно-диссеминированном процессе, кавернозном туберкулезе независимо от локализации каверны; при отсутствии эффекта от проводимой химиотерапии в связи с непереносимостью химиопрепаратов или лекарственной устойчивостью Пневмоперитонеум рекомендуется накладывать после предваритель- ной противотуберкулезной терапии; после родов и абор- тов — на 10-й день. Противопоказания к применению пневмоперитонеума: легочно-сер-дечная недостаточность, воспалительные процессы в брюшной полости, спаечный процесс в ней, язвенная болезнь, грыжа белой линии живота и паховая грыжа, амилоидоз внутренних органов. Введенный в брюшную полость воздух оказывает разностороннее влияние на легочный процесс за счет ограничений движений диафрагмы, уменьшения объема и расслабления эластического натяжения легкого, вызванным подъемом диафрагмы. Подъем диафрагмы на 2 см уменьшает объем легких примерно на 700 мл (по 350 мл с каждой стороны), причем это уменьшение имеет место в горизонтальном и вертикальном положениях. Оптимальным считается подъем купола диафрагмы до уровня IV ребра. Введение газа в брюшную полость проводят натощак (за 1 ч до обеда или до завтрака). Игла для вдувания может быть пневмотораксной или более длинной см). Перед введением газа в брюшную полость боль- ному предлагают опорожнить мочевой пузырь, затем его укладывают на спину; под нижние отделы грудной клетки подкладывают валик. Кожу живота обрабатывают йодом или спиртом. Прокол брюшной стенки де- лают на два поперечных пальца ниже и левее от пупка по наружному краю прямой мышцы живота; прочищают мандреном. Воздух в брюшную полость вводят через иглу, соединенную с пневмотораксным аппаратом. В отличие от пневмоторакса, при наложении пневмоперитонеума манометр не дает колебаний, и лишь в момент введения газа в брюшную полость отмечаются небольшие (от +2 до +10) положительные дыхатель 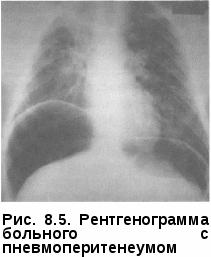 ные колебания. При отсутствии колебаний манометра показателями правильного положения иглы служат свободное поступление воздуха в брюшную полость, появление тимпанита на месте печеночной тупости, быстрое вание жидкости в манометре после прекращения поступления газа в брюшную полость. После окончания инсуфляции иглу быстро извлекают, кожу сдвигают и смазывают При первой инсуфляции вводят 400—500 мл газа; через день — столько же; через 3-4 дня в зависимости от скорости рассасывания воздуха — 600-700, реже 800 мл. В дальнейшем вдувания проводят 1 раз в 7—10 дней. Иногда приходится вводить и до 1000 мл газа, сообразуясь с клиническими и рентгенологическими данными (рис. 8.5). При вертикальном положении газ перемещается в верхние отделы живота, приподнимая диафрагму, оттесняя печень, желудок и селезенку книзу. Для получения лечебного эффекта пневмоперитонеума достаточным является подъем купола диафрагмы в вертикальном положении больного до передних отделов ребер. Обычно после первичного введения газа больной может испытывать боль в подреберье, нередко иррадиирущую по ходу диафрагмальных нервов и подлопаточную область или область ключицы. Среди осложнений пневмоперитонеума наблюдается поверхностная подкожная и глубокая эмфизема, при которой газ проникает между мышцами и фасцией, отслаивая их. Кроме того, может развиться ме-диастинальная эмфизема, когда газ через ножки диафрагмальной мышцы проникает в средостение. Характерный признак — боль за грудиной, в области шеи, охриплый голос, иногда нарастающее чувство удушья. Отмечается цианоз лица, припухлость в области шеи; при пальпации ощущается «хруст» в яремной ямке и на шее. Иногда газ проникает в мошонку или просвет кишки; в последнем случае он удаляется естественным путем. Серозные пневмоперитониты встречаются редко и протекают, как правило, бессимптомно. После некоторого перерыва в поддуваниях пневмоперитониты рассасываются и не являются в дальнейшем препятствием к продолжению лечения. Газовая эмболия — самое серьезное осложнение; возникает чаще во время вставания больного с кушетки после инсуфляции. Лечение пневмоперитонеумом в сочетании с ангабактериальными противотуберкулезными препаратами следует продолжать в течение 6— Период прекращения пневмоперитонеума обычно протекает без особых затруднений. Постепенно уменьшают дозы вводимого газа, и в течение 2—3 нед газовый пузырь полностью рассасывается, легкое расправляется. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ТУБЕРКУЛЕЗОМ ЛЕГКИХ Целью хирургического лечения является решение следующих задач:
• улучшение качества жизни и снижение уровня эпидемической опасности у больных с множественной лекарственной устойчивостью Ни одна из этих задач не может быть решена только хирургическими методами, требуется комплексный подход с применением химиотерапии и патогенетического лечения. Все фтизиохирургические вмешательства делят на радикальные и паллиативные. Под радикальными операциями принято понимать удаление всех туберкулезных изменений или основного очага специфического поражения легочной ткани. Эта задача решается применением пневмонэктомии или различных видов резекций легких, иногда сочетающихся с коллапсохирургически-ми методами. В широкий спектр паллиативных операций входят коллап-вмешательства, операции местного воздействия на каверну, вмешательства на сосудах и бронхах пораженного легкого без его удаления. Показания к хирургическому лечению могут возникнуть при любых формах туберкулеза органов дыхания, особенно в случае развития угрожающих жизни осложнений. При первичном туберкулезном комплексе и туберкулезе внутригрудных лимфатических узлов показаниями к операции являются хроническая интоксикация, рецидивирующие обострения процесса, сдавление трахеи, бронха или пищевода большими лимфатическими узлами, первичная каверна или большая туберкулема в легком, бронхолимфатический свищ, бронхолит, рубцовый стеноз бронха с развитием ателектаза или цирроза легкого. При инфильтративном туберкулезе легких с распадом все более возрастающее значение приобретает лечение искусственным пневмотораксом, в ряде случаев требующее контрольной торакоскопии. 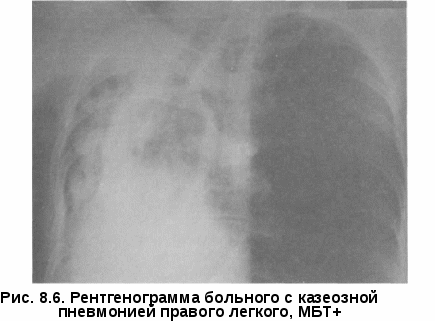 Казеозная пневмония является в основном хирургическим заболеванием, причем в случае неуклонного прогрессирования процесса операцию производят по жизненным показаниям безотлагательно (рис. 8.6-8.8). 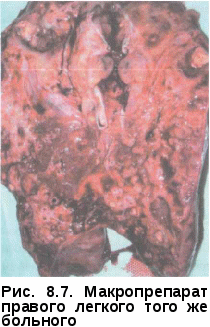 При очаговом туберкулезе легких показания к операции носят относительный характер и возникают при наличии рецидивов и обострений процесса с бактерио-выделением и формированием конгломерата очагов. Показаниями к оперативному лечению туберкулемылегкого служат наличие распада и бактерио-выделение, большой размер патологического образования (более 2,5 см в диаметре), а также желание больного обезопасить себя от прогрессирования и рецидивов туберкулеза в будущем или продолжить работу по специальности, на которую имеются ограничения по данному заболеванию. Как и в слу- Рис. 8.8. Рентгенограмма того же больного после операции чае очагового туберкулеза показания к операции при туберкулеме относительные (рис. Кавернозный туберкулез легких считается показанием к хирургическому лечению при отсутствии значительной клинико-рентгенологичес-кой динамики на фоне консервативного лечения в течение четырех и более месяцев. Дополнительными факторами в пользу операции являются: продолжающееся бактериовыделение, наличие лекарственной устойчивости МБТ, рубцовый стеноз дренирующего бронха, локализация каверны в нижних долях легких. При этом раннее хирургическое вмешательство (в сроки 4—6 мес после начала химиотерапии) имеет гораздо больше шансов на успех, чем операции, производимые в поздние сроки при формировании фиброзно-кавернозного туберкулеза и множественной лекарственной устойчивости МБТ. 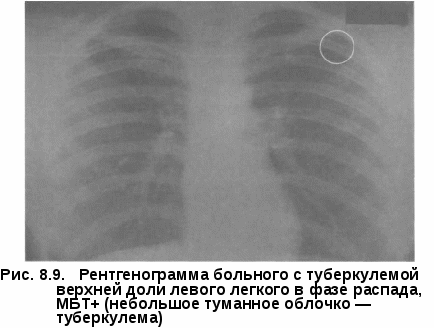 Применение хирургического метода у больных хроническим фиброз-но-кавернозным туберкулезом легких с множественной лекарственной устойчивостью МБТ и отсутствие у них возможности применения противотуберкулезных препаратов создает опасность высокого риска послеоперационных осложнений и рецидивов болезни. Вместе с тем большинство больных в этой стадии болезни уже имеют противопоказания к 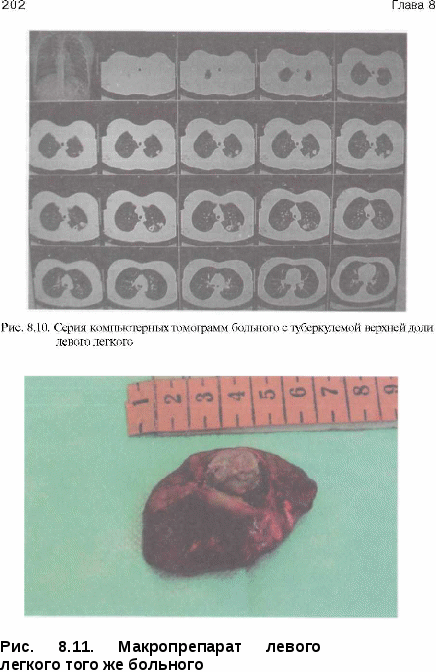 Рис. 8.12. Рентгенограмма того же больного после операции радикальным операциям из-за распространенности процесса в легких или по функциональному Низкая эффективность консервативного лечения больных фиброз-но-кавернозным туберкулезом легких, малая продолжительность жизни и большая эпидемиологическая опасность этой категории пациентов делают показания к хирургическому лечению абсолютными (рис. 8.13-8.16). Цирротический туберкулез является показанием к хирургическому лечению при повторных обострениях с бактериовыделением и интоксикацией. Таким образом, любая форма туберкулеза органов дыхания может быть показанием к операции на различных этапах лечения, поэтому всех впервые выявленных больных следует предупреждать о возможности применения хирургического метода лечения. При возникновении показаний больному особенно важно разъяснить, что оперативное лечение не заканчивает лечебную программу и прием химиопрепаратов следует продолжать под наблюдением фтизиатра не менее 6 мес, включая профилактические курсы лечения весной и осенью в течение 3 лет после операции. 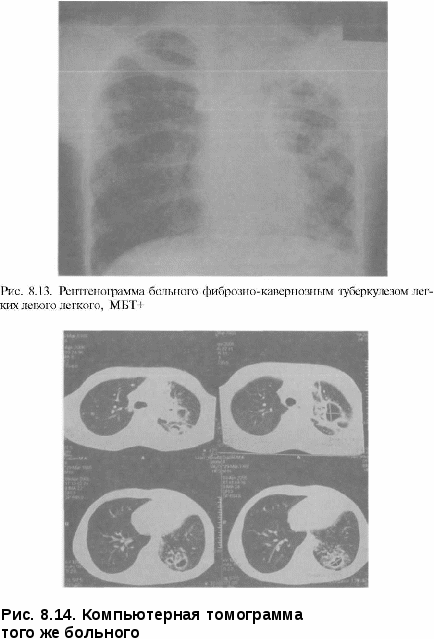 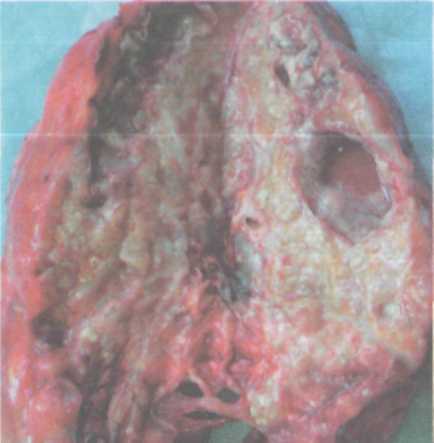 Рис. 8.15. Макропрепарат левого легкого того же больного Из широкого спектра фтизио-хирургических операций наибольшее значение в современной практике имеют резекции легких и пневмонэктомии, позволяющие сразу же ликвидировать легочные деструкции. Быстрота ликвидации полости особенно важна, поскольку с момента образования каверны именно она становится основным источником инфекции и прогрессирования, а ее ликвидация является главным в излечении туберкулеза. Пневмонэктомия (удалениелег-кого) применяется при туберкулезе сравнительно нечасто (3—6% случаев всех фтизиохирургических операций, выполняемых в РФ),  однако она является самым рискованным и травматическим вмешательством. Первая успешная пневмонэктомия в нашей стране выполнена Богушем в г. Операция показана при распространенном фиброзно-кавернозном туберкулезе, тотальной и субтотальной казеозной пневмонии, поликавернозном туберкулезе («разрушенное легкое»). Часто показаниями к операции являются послеоперационные рецидивы с сочетанием туберкулеза легких с хронической эмпиемой плевры. В этих случаях выполняют плевропневмонэктомию (удаление легкого с мешком эмпиемы). У самых тяжелых больных, не способных выдержать одноэтапную операцию, плевропневмонэктомию выполняют двухэтапно, с применением предварительной окклюзии главного бронха и легочной артерии транс-стернальным транскардиальным доступом [Богуш Л.К., Наумов В.Н.] или главного бронха, легочной артерии и легочных вен трансстернальным трансмедиастинальным доступом [Гиллер Б.М., ГиллерД.Б.]. Наличие очаговых изменений в контралатеральном легком не является абсолютным противопоказанием к выполнению пневмонэктомии, но при деструктивном процессе противоположного легкого показанием может быть лишь развитие угрожающих жизни больного осложнений. При одностороннем стабильном течении деструктивного туберкулеза пневмонэктомия оказалась эффективной более чем у 90% оперированных больных [Перельман М.И., Наумов В.Н.]. Адаптация больных к условиям жизни с одним легким достаточно сложна. Факторами, влияющими на возвращение больных к трудовой деятельности, являются характер профессии, возраст, бытовые условия. Резкое смещение органов средостения неблагоприятно сказывается на функции дыхания и сердечно-сосудистой системы, особенно у пожилых больных. Очень важным при диспансерном наблюдении больных, перенесших пневмонэкто-мию, является активная профилактика обострений туберкулеза и развития легочно-сердечной недостаточности. Частичныерезекции легких составляют основную массу (свыше 80%) фтизиохирургических операций. Их эффективность у впервые выявленных больных с ограниченными формами туберкулеза достигает 99% [Пе-рельман М.И., Наумов В.Н., Стрельцов В.П.]. К частичным резекциям легких относятся: лобэктомия, сегментэк-томия, би- и полисегментэктомии, краевые, клиновидные, прецизионные и комбинированные резекции. Лобэктомия (удаление доли легкого) показана чаще всего при кавернозном и фиброзно-кавернозном туберкулезе с поражением одной доли. Реже ее выполняют по поводу пневмонии, и цир- туберкулеза. Комбинированную резекцию легких применяют при поражении деструктивным или казеозным процессом смежных долей легкого или сегментов разных долей легкого. Наиболее частым вариантом комбинированной резекции при туберкулезе является удаление сегментов [С,], [С,,] и [C|V] правого легкого и сегментов [С|+|]], [С^] и [CVI] левого легкого. Билобэктомия, наиболее обширная из комбинированных резекций, применяется сравнительно редко. Верхняя билобэктомия (удаление верхней и средней доли) чаще других резекций требует коррекции объема гемоторакса интраплевральной торакопластикой. Нижняя билобэкто-мия (удаление нижней и средней доли) требует обязательной коррекции объема гемоторакса. Большинство хирургов применяют в этом случае френикотрипсию или пневмоперитонеум, некоторые — перемещение диафрагмы. Резекции большого объема (лобэктомия, комбинированная резекция) при туберкулезе сопровождаются интраплевральной торакопластикой в 20—25% случаев. Одномоментное с резекцией легкого удаление двух-трех верхних ребер позволяет выполнить коррекцию объема гемоторакса и предупредить формирование остаточной плевральной полости после обширной резекции. Интраплевральная торакопластика позволяет также избежать перенапряжения оставшейся части легкого и прогрессиро-вания в зоне оставшихся очагов. Сегментарную и полисегментарнуюрезекциюлегкихприменяютчаще при хирургическом лечении туберкулем и кавернозном туберкулезе. Их выполняют атипично и с раздельной обработкой элементов корня. При атипичной сегментэктомии весь массив легочной ткани по линии предполагаемой резекции одним блоком с бронхами и сосудами удаляемой части легкого прошивают скобочными швами с помощью сшивающего аппарата. Наиболее часто в хирургическом лечении туберкулеза применяют резекции верхушечных [С,] и задних [С,,] сегментов верхних долей [С,], [С1+1|], [С„]легких. В случаях когда патологический процесс занимает объем менее одного сегмента, применяют краевую и клиновидную или прецизионнуюрезекцию легкого. Значительная часть резекций легких по поводу туберкулеза может быть выполнена с применением видеоторакоскопии из малоинвазивных доступов. В настоящее время в связи с увеличением частоты распространенного, лекарственно-устойчивого туберкулеза роль коллапсохирургических операций, и особенно экстраплевральной торакопластики, значительно возрастает. Показанием к ней является чаще фиброзно-кавернозный туберкулез верхнедолевой локализации, реже кавернозный или диссе-минированный деструктивный туберкулез. Проводят торакопластику, как правило, при невозможности применения резекционной хирургии из-за распространенности процесса. Эффективность операции составляет, по данным отечественных авторов, 60—90% случаев. Экстраплевральный пневмолиз заключается в отделении легкого со сращенными листками плевры от грудной стенки в зоне каверны и последующем поддержании коллапса части пораженной части легкого путем создания экстраплевральной полости, заполненной воздухом или каким-либо пломбировочным материалом. Наибольшее распространение на практике получил в 40—60 годы XX в. экстраплевральный пневмоторакс, который поддерживался вве- дением 300—400 см3 воздуха в экстраплевральную полость с интерва- лом дней, а также экстраплевральный олеоторакс, при котором в качестве пломбировочного материала применялось стерильное вазели- новое масло. Первыми в нашей стране экстраплевральный пневмоторакс применили Н.Г. Стойко и Т.Н. Хрущева в 1937 г. Показанием к его применению считался офаниченный кавернозный туберкулез при облитерации плевральной полости. Экстраплевральный пневмолиз сопровождается значительным количеством осложнений при сравнительно низкой эффективности, что сделало это коллапсохирургическое вмешательство к концу XX в. редко выполняемым. В настоящее время экстраплевральный пневмолиз применяют у ослабленных больных с распространенными деструктивным туберкулезом, чаще всего как этап подготовки к более радикальным операциям. Торакокаустика — пережигание спаек при неэффективности лечения искусственным пневмотораксом вследствие плевропульмональных сращений в зоне каверны. В современных условиях применяется с использованием видеоторакоскопической техники. Методы местного лечения каверны включают широкий спектр хирургических манипуляций. Наиболее часто применяют пункцию каверны с промыванием полости антисептиками или противотуберкулезными препаратами, одновременно возможно облучение стенок каверны лазером через пункцион-ную иглу. Дренирование каверны микродренажем позволяет проводить дли- тельную с созданием давления, способствующего спадению каверны; применяют фракционное введе- ние в полость концентрированных растворов или напыление порошков противотуберкулезных препаратов. Каверноскопия и видеокаверноскопия делают возможными направленную местную санацию каверны, обработку ее стенок лазером, диа-термокоагуляцию стенок полости и устьев дренирующих бронхов [Доб-кин Вскрытие каверны — кавернотомия — травматичный, но более эффективный метод местного лечения; чаще выполняется как первый этап хирургического лечения для подготовки к кавернопластике или удалению легкого. Хирургический риск кавернотомии невысок, а эффективность в сочетании с кавенопластикой достигает 80% [Перельман М.И., Наумов В.Н., Добкин В.Г., Стрельцов В.П.]. (иссечение патологически измененной париетальной и висцеральной плевры) используется как в самостоятельном варианте, так и в сочетании с резекцией легкого. Показаниями к выполнению операции служат эмпиема плевры и хронический плеврит. Открытаяторакомиопластика применяется прилечении ограниченных эмпием плевры без распространенного поражения легочной ткани, включая послеоперационные эмпиемы. После поднадкостничной резекции ребер над полостью эмпиемы и иссечения или выскабливания пио-генного слоя, полость тампонируют мышцами грудной клетки. При обнаружении легочно-плеврального или бронхоплеврального свища, последний ушивают с фиксацией к зоне шва мышечной ткани. Резекции, реампутации и окклюзии крупных бронхов выполняют по поводу бронхостенозов и бронхиальных свищей, осложняющих легочный процесс или ранее произведенную операцию. Легочно-диагностические операции. Торако-и видеоторакоскопия при экссудативном плеврите туберкулезной этиологии или эмпиеме позволяет произвести визуальную оценку поражения и прицельную биопсию плевры для морфологической верификации процесса и местную санацию плевральной полости (вскрытие отдельных осумкований, удаление экссудата, фибрина, промывание полости растворами антисептиков и противотуберкулезных препаратов, обработка плевры ультразвуком, лазером, частичная плевоэктомия, дренирование плевральной полости). Медиастиноскопия, плевромедиастиноскопия позволяютверифициро-вать диагноз туберкулеза средостенных лимфатических узлов и в ряде случаев выполнить удаление казеозноизмененных узлов. Широкий спектр вышеперечисленный фтизиохирургических операций в комплексе с современной химиотерапией и патогенетическим лечением позволяют добиться клинической стабилизации процесса или излечения у подавляющего большинства оперированных больных. Особенно важно, чтобы хирургическое вмешательства было своевременным, и в первую очередь у большинства впервые выявленных больных. Такой подход препятствует хронизации заболевания и сокращает резервуар туберкулезной инфекции. |
