ФТИЗИОПУЛЬМОНОЛОГИЯ. Учебник для вузов Рекомендуется Учебнометодическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебника для студентов медицинских вузов
 Скачать 3.97 Mb. Скачать 3.97 Mb.
|
|
ные пути их обратного развития могут обусловить разнообразную морфологическую картину, так называемый полиморфизм. Полиморфизм свойственен очаговому туберкулезу как в активной, так и в не активной фазе развития. Иногда кроме очагов определяются плевральные изменения, что является важным косвенным доказательством активности процесса. При обострении процесса наряду со старыми очагами появляются мягкие очаги, выявляется картина перифокального воспаления вокруг обострившегося очага. Иногда обострение проявляется образованием новых очагов в периферической зоне старого процесса. Одновременно вокруг старых очагов обнаруживают мелкопетлистую сетку лимфатических сосудов. При значительно выраженных перифокальных изменениях, развившихся по периферии очагов в виде бронходолевых сливающихся фокусов, образуются пневмонические образования (рис. 13.20). Диагностика. Очаговый туберкулез легких чаще обнаруживают при профилактических обследованиях населения или «групп риска» методом флюорографии. При этом лучевые методы диагностики, особенно КТ, являются определяющими в постановке диагноза. В случаях когда диагноз очаговый туберкулез определяется «как сомнительной активности», показано назначение противотуберкулезных препаратов (изониазид, рифампицин, пиразинамид, этамбутол) jvantibus, с последующей через 2 мес оценкой клинико-рентгенологиче- 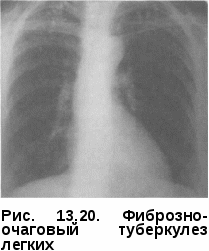 ской динамики процесса в легких. ской динамики процесса в легких.Дифференциальный диагноз проводят с очаговой пневмонией, периферической доброкачественной и злокачественной опухолью. Лечение больных очаговым туберкулезом легких чаще проводят в амбулаторных условиях по III стандартному режиму химиотерапии. В интенсивной фазе лечения в течение двух месяцев назначают четыре основных противотуберкулезных препарата (изониазид, рифампицин, пиразинамид и этамбутол), а в фазе продолжения — в течение 4—6 мес — изониазид и рифампицин или изониазид и этамбутол. Прогноз заболевания при своевременно назначенном лечении, как правило, благоприятный с полным клиническим излечением. ИНФИЛЬТРАТИВНЫЙ ТУБЕРКУЛЕЗ ЛЕГКИХ туберкулез легких — клиническая форма, характеризующаяся наличием в легких воспалительных изменений, преимущественно экссудативного характера с казеозным некрозом в центре и частым наличием деструкции легочной ткани. Инфильтративный туберкулез по частоте обнаружения занимает первое место среди всех форм туберкулеза органов дыхания и встречается у 60—70% больных. Патогенез и морфология. Инфильтративный туберкулез — клиническая форма вторичного периода туберкулезной инфекции, которая может возникнуть как самостоятельная форма при экзогенной суперинфекции и эндогенной реактивации, а также как результат прогрессирования мягко-очагового и фиброзно-очагового процесса. Возникший инфильтрат может иметь размеры от 2—3 см в поперечнике до поражения целой доли. Морфологически инфильтрат представляет собой зону полиморфного экссудата, заполняющего просвет альвеол и состоящего из большого количества фибрина, макрофагов, мононуклеаров различной степени зрелости, умеренного количества полиморфноядерных лейкоцитов и слущенного альвеолярного эпителия. Нередко в этих зонах встречаются мелкие участки казеозного некроза. Возникают участки долевой специфической пневмонии с поражением бронхов (бронходолевые инфильтраты) и с тенденцией к слиянию и распространению процесса в пределах сегментов, реже — доли легкого. Туберкулезные долевые и долевые сливные пневмонии подвергаются казеозному превращению; при этом казеозные массы плохо рассасываются и имеют тенденцию к расплавлению и формированию каверн (рис. При эффективном лечении перифокальный экссудат рассасывается с полным восстановлением легочной ткани либо рубцеванием отдельных участков, а при преобладании склеротических изменений — формированием индурационного поля. В менее благоприятных случаях вокруг инфильтрации развивается капсула и может сформироваться инфильтративно-пневмоническая туберкулема. При прогрессирующих формах инфильтративного туберкулеза раз- витие процесса идет либо в сторону превращения в пневмо- 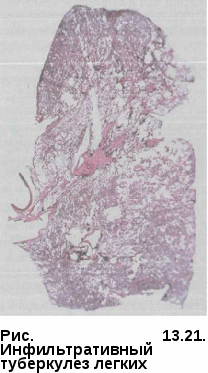 нию, когда казеоз начинает преобладать над экссудативным воспалением, либо в сторону распада и образования каверны. Возникающий распад в виде расплавления казеозного центра в таком инфильтрате является новым этапом заболевания, с которым связано прежде всего бронхогенное развитие процесса. Ввиду сохранившейся эластичности перикавитарной легочной ткани и отсутствия массивного фиброза, такие каверны хорошо поддаются коллапсотерапии и могут впоследствии зарубцеваться. При любой локализации ин-фильтративного туберкулеза отмечается реакция со стороны плевры. Это можно объяснить тем, что процесс распространяется по лимфатическим путям из висцеральной и междолевой плевры к кортикальной паренхиме и обратно, так как именно эти отделы особенно богаты лимфой. Участие плевры особенно выражено при подплеврально локализованных процессах, при перисциссуритах и лобитах. Округлые инфильтраты часто сопровождаются уплотнением междолевой плевры, что свидетельствует о периферической краевой их локализации. Клиническая картина инфильтративного туберкулеза изобилует рядом признаков, свойственных любым воспалительным заболеваниям легких. В половине случаев начало развития заболевания острое. Возможно инапперцептное, бессимптомное начало, когда симптоматика может быть незначительной и не ощущаться больными как заболевание. Между этими двумя состояниями возможны переходные формы. Клиническая картина зависит от выраженности и распространенности патологического процесса. Анализ начальных проявлений инфильтративного туберкулеза показывает, что наиболее частыми признаками заболевания являются симптомы общей интоксикации. Они включают в себя повышение температуры тела, потливость, снижение работоспособности, продуктивный кашель, который не носит мучительного характера, как при очаговом туберкулезе. Иногда возникает кровохарканье — этот симптом при инфильтративном туберкулезе встречается чаще, чем при очаговом. При выслушивании больных инфильтративным туберкулезом (особенно при наличии распада) слышны хрипы. Можно сказать, что чем обширнее ин-фильтративный процесс, тем чаще выявляются хрипы. Хрипы выслушиваются на протяжении всего нескольких дней, и после начала лечения быстро исчезают. При обширных инфильтратах перкуторно обнаруживают притупление в соответствующих областях легких. При бронхологическом обследовании у больных с распространенным процессом выявляют неспецифический эндобронхит на стороне поражения. При дальнейшем течении заболевания возможно формирование деструкции и распространение инфекции бронхогенным путем. Изменения со стороны крови больного инфильтративным туберкулезом находятся в зависимости от выраженности процесса и от степени интоксикации организма. Во время острого течения инфильтратив-ного процесса в легких определяется лейкоцитоз за счет увеличения количества палочкоядерных нейтрофилов, количество лимфоцитов в периферической крови снижено, СОЭ ускорена. При эффективном лечении противотуберкулезными препаратами картина крови нормализуется. При специфическом лечении болезнь имеет благоприятное течение. Для него характерно постепенное исчезновение клинических проявлений заболевания. Сначала исчезают «грудные» симптомы, затем интоксикация, восстанавливается субъективное ощущение здоровья; как правило, в течение первых трех месяцев прекращается выделение Медленнее подвергаются инволюции морфологические изменения в легких. Они характеризуются рассасыванием воспалительных очагов и закрытием деструкции, если она успела сформироваться. На месте инфильтрата сформироваются очаги и фиброзные изменения, выраженные в разной степени. У некоторых больных воспалительные и казеоз-ные очаги могут осумковываться с последующим формированием туберкулемы. Рентгенологическая картина. Рентгенологическое исследование имеет ведущее значение как в диагностике, так и дифференциальной диагностике данной формы туберкулеза легких. По характеру рентгенологичес 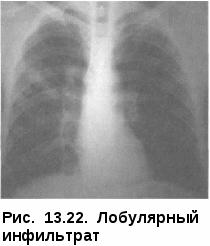 ких данных выделяют пять вариантов инфильтративного туберкулеза: лобулярный, округлый, облако-видный, перисциссурит и лобит. Лобулярный инфильтрат характеризуется негомогенной тенью, представляющей собой слившиеся в один или несколько конгломератов крупные и мелкие очаги, от которых по направлению к корню легкого направляются периброн-хиальные и периваскулярные линейные тени. В центре конгломерата может выявляться распад. Локализация процесса чаще всего отмечается в 1, 2-м сегментах верхних долей и в 6-м сегменте — нижней (рис. 13.22). 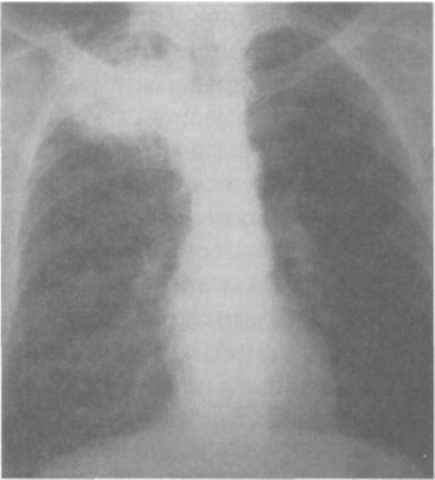 Округлый инфильтрат характеризуется округлой гомогенной тенью слабой интенсивности с четкими контурами. Возможно образование распада, определяемого в виде просветления, который на ранних этапах можно выявить только при томографическом исследовании. Диаметр таких инфильтратов достигает 3—5 см, очертания их довольно четкие. Наличие или отсутствие отходящей от очага «дорожки» к корню легкого может говорить об активности или прогрессирующем развитии процесса. При прогрессировании возможно образование распада легочной ткани и очагов обсеменения (рис. 13.23). Облаковидныйинфильтрат про - является наличием нежной, не очень интенсивной гомогенной тени с нечеткими, размытыми контурами. Часто отмечается быстрое формирование распада и свежей каверны (рис. 13.24). Перисциссурит—ранний вари-Рис. 13.23. Округлый инфильтрат ант инфильтративного поражения 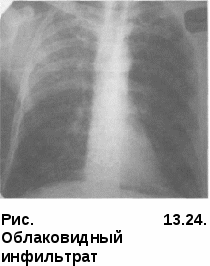 легкого, при котором процесс локализуется в верхней доле вдоль междолевой щели. Нижняя граница тени прилежит к междолевой плевре, поэтому четко отражена, а верхняя нечеткая, размытая. Так же, как и при других вариантах ин-фильтративного туберкулеза, может наблюдаться распад. Нередко отмечается поражение междолевой плевры, иногда с выпотом (рис. 13.25). легкого, при котором процесс локализуется в верхней доле вдоль междолевой щели. Нижняя граница тени прилежит к междолевой плевре, поэтому четко отражена, а верхняя нечеткая, размытая. Так же, как и при других вариантах ин-фильтративного туберкулеза, может наблюдаться распад. Нередко отмечается поражение междолевой плевры, иногда с выпотом (рис. 13.25).— обширный инфильт-ративный процесс, захватывающий целую долю легкого. Тень чаще негомогенная с наличием одиночных (больших, реже, гиганских) или множественных полостей распада и наличием очагов бронхоген-ного обсеменения легких (рис. 13.26). Диагностика. Ограниченный лобулярный и округлый инфильтративный туберкулез легких чаще диагностируют при профилактических обследованиях населения или «групп риска» методом флюорографии. 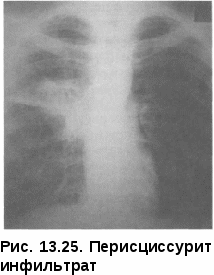 Распространенные типы ин-фильтративного туберкулеза легких, такие как облаковидный, пе-рисциссурит и лобит, как правило, диагностируют при обращении к врачу с симптомами воспалительного бронхолегочного заболевания. В этих случаях диагностику проводят с применением обязательных методов исследования, а диагноз инфильтративного туберкулеза должен подтверждаться выявлением в мокторе МБТ. У всех больных с инфильтративным туберкулезом легких обязательно до начала лечения следует тщательно исследовать мокроту на наличие Распространенные типы ин-фильтративного туберкулеза легких, такие как облаковидный, пе-рисциссурит и лобит, как правило, диагностируют при обращении к врачу с симптомами воспалительного бронхолегочного заболевания. В этих случаях диагностику проводят с применением обязательных методов исследования, а диагноз инфильтративного туберкулеза должен подтверждаться выявлением в мокторе МБТ. У всех больных с инфильтративным туберкулезом легких обязательно до начала лечения следует тщательно исследовать мокроту на наличие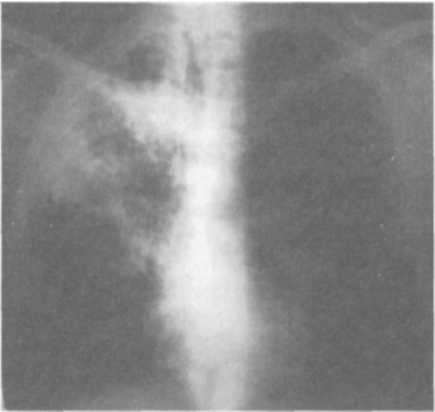 МБТ. Если мокроты нет, ее нужно вызвать с помощью провоцирующих аэрозолей. Если уже имеется сформированная или формирующаяся, четко видимая на рентгенограмме полость, у больных ин-фильтративным туберкулезом в 96—97% случаев удается обнаружить МБТ. Если полость видна только на томограмме, если она формируется или имеется только фаза распада, простая микроскопия позволяет найти МБТ Рис. 13.26. Лобарный инфильтарт примерно У 30% больных; у ос- тальных 70% возбудитель можно выявить только методом посева. Посев делают в течение трех дней подряд и до применения специфического лечения. Труднее найти МБТ, если на предыдущих этапах больного лечили комбинацией препаратов с включением стрептомицина, гентамицина или фторхинолонов. Иногда результаты анализа мокроты могут ввести врача в заблуждение: у больных с развивающейся пневмонией может быть однократное или повторяющееся несколько раз бактериовьщеление за счет разрушения старых туберкулезных очагов, попавших в зону пневмонического воспаления. В данном случае инфильтративно-пневмонические изменения в легких исчезают довольно быстро под влиянием лечения антибиотиками широкого спектра действия. Дифференциальный диагноз проводят в первую очередь с внебольнич-ной пневмонией, а также с другими воспалительными заболеваниями легких. Лечение больных инфильтративным туберкулезом проводят в стационаре противотуберкулезного диспансера на фоне гигиено-диетического режима в соответсвии с объективным состоянием пациента, соответствующим лечебным режимом и лечебным питанием (диета № И). Химиотерапия впервые выявленным больным в интенсивной фазе осуществляют по I стандартному режиму комбинацией основных противотуберкулезных препаратов (изониазид, рифампицин, пиразина-мид и этамбутол) в течение двух-трех месяцев. После получения данных о лекарственной чувствительности МБТ проводят коррекцию химиотерапии, и дальнейшее лечение связано с назначением новой комбинации противотуберкулезных препаратов в соответствии с полученными данными. У больных инфильтративным туберкулезом легких следует в полной мере проводить патогенетическую терапию. В случаях когда преобладает выраженная экссудативная фаза воспаления, назначают кортикосте-роиды, антиоксиданты и иммуномодуляторы. У больных инфильтративным туберкулезом легких в фазе распада встает вопрос о необходимости применения коллапсотерапии — пневмоторакса или пневмоперитонеума. При своевременно начатом комплексном лечении прогноз заболевания благоприятный, однако при наличии множественной лекарственной устойчивости может быть и неблагоприятным. В этих случаях необходимо проводить своевременное хирургическое лечение. КАЗЕОЗНАЯ ПНЕВМОНИЯ Казеозная пневмония — клиническая форма, характеризующаяся развитием в легких воспалительной реакции с преобладанием творожистого некроза (казеификация), причем специфические изменения по величине занимают объем доли и более. При быстром разжижении казеозных масс формируется гигантская полость или множественные небольшие каверны. Клиническая картина заболевания определяется тяжелым синдромом интоксикации и выраженными бронхолегочными проявлениями забо- левания, дыхательной недостаточностью, глубокими нарушениями всех функциональных систем гомеостаза, а также быстрым прогрессиро- ванием и нередко летальным исходом. Течение казеозной пневмонии часто осложняется вторичной неспецифической патогенной флорой, ле- гочным кровотечением, спонтанным пневмотораксом. В структуре кли- нических форм встречается в случаев. Патогенез и патоморфология. Казеозная пневмония — клиническая форма туберкулеза легких, относящаяся к вторичному периоду туберкулезной инфекции, которая может быть самостоятельным заболеванием при экзогенной суперинфекции, развиваться при прогрессировании дис-семинированного и инфильтративного или быть осложнением фиброз-но-кавернозного туберкулеза легких. В патогенезе казеозной пневмонии ведущую роль играет исходный иммунодефицит, развитию которого в значительной степени способствуют тяжелые сопутствующие заболевания (ВИЧ-инфекция, диабет, наркомания, алкоголизм и др.), психический стресс, недостаточность питания и др. В развитии казеозной пневмонии определенное значение имеет наследственный фактор, характеризующийся фенотипом HLA — A3, В8, В15 и Cw2 и изоформой гаптоглобина 22, реализующий себя в низкой способности к реакциям клеточного иммунитета на микобактериальные антигены и тяжелым течением заболевания. В противоположность развитию инфильтративного туберкулеза, ко- торый преобладанием продуктивной или экссудативной вос- палительной реакции, воспалительный процесс при казеозной пневмо- нии всегда идет с преобладанием творожистого некроза (казеоз), который развивается очень быстро и сопровождается разрушением легочной па- ренхимы и других структур, попадающих в зоны некроза. Образуются обширные долевые и лобарные поражения с крайне слабой воспалитель- ной реакцией окружающих тканей. Следует также отметить, что в сохранившейся легочной паренхиме просветы альвеол заполнены гомогенной эозинофильной массой, в которой располагается большое количество крупных макрофагов с пенистой цитоплазмой. Такое состояние легочной ткани приводит к апневма-тозу и развитию дыхательной недостаточности. При этом также поражаются внутригрудные лимфатические узлы и происходит генерализация инфекции, что определяет своеобразный характер морфологических изменений, характерных для иммунодефицита. Нарастание казеозного некроза, который быстро, иногда в течение двух-трех недель, распространяется на все большие участки легочной ткани, нередко сопровождается секвестрацией уча- стков легкого. Образуются секвестрирующие полости неправильной формы с неровными и нечетко контурированными краями или гнойным размягчением казеозных масс и кавернами разнообразной величины — от мелких размеров до гигантских; формируется «разрушенное легкое». В процесс обязательно вовлекаются висцеральный и париетальный листки плевры с формированием плевральных казеоз-ных наслоений (рис. 13.27). При казеозной пневмонии наряду с развитием творожистого некроза имеется системное поражение микроциркуляторного русла продуктивного характера со стороны кровеносной и лимфатической системы легких и других органов, а также тромбогеморрагические изменения, ведущие к ишемии и быстрому развитию параспецифических токсико- 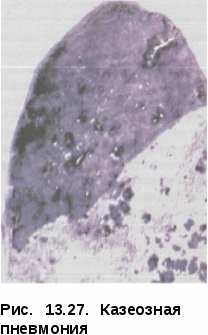 -аллергических реакций. Развивается синдром системной воспалительной реакции, или сепсиса, что в клинике проявляется инфекци-онно-токсическим шоком. -аллергических реакций. Развивается синдром системной воспалительной реакции, или сепсиса, что в клинике проявляется инфекци-онно-токсическим шоком.Заживление казеозной пневмонии проблематично и возможно только при хирургическом удалении пораженных участков легкого. |
