вопросы-ответы педиатрия экзамен. Вопросы педиатрия
 Скачать 0.5 Mb. Скачать 0.5 Mb.
|
|
Профилактика. Первичная профилактика включает меры по предупреждению и лечению заболеваний и токсикозов женщин во время беременности, а также по устранению факторов, вызывающих аллергическую перестройку организма ребенка: рациональное питание, соблюдение правил вакцинации, предупреждение и полноценное лечение инфекционных заболеваний с использованием гипосенсибилизирующих средств, выявление и санацию очагов хронической инфекции. Вторичная профилактика направлена на предупреждение рецидивирования патологического процесса и развития осложнений (своевременный диагноз, ранним назначением адекватной терапии, четкостью диспансерного наблюдения с проведением курсов превентивного лечения.) Диспансерное наблюдение: перенесших острый и подострый неревматический кардит, проводится в течение 2-3 лет; врожденный и хронический варианты требуют пожизненного наблюдения. на первом году наблюдения - 1 раз в квартал; на втором году - 2 раза в год; по показаниям чаще. ВПС (Тетрада Фалло). Диагностика. Клиника. Лечение одышечно-цианотических приступов. Тетрада Фало - сложный ВПС характеризующийся наличием выраженного стеноза ЛА, большого ДМЖП, смещение аорты к ПЖ, гипертрофии стенки ПЖ. Дефект развивается в результате антерокраниального отклонения выходного отдела перегородки, в результате чего образуется четыре патогномоничных признака: нерестриктивная форма дефекта межжелудочковой перегородки, «сидящая верхом» аорта стеноз легочного ствола с надклапанным стенозом или стенозом легочного ствола или без него. гипертрофия правого желудочка. Гемодинамика: тетрада Фалло часто сочетается: с дефектом МЖП (пентрада Фалло), ОАП, двойной дугой аорты и др. Возникает сопротивление на пути тока крови из ПЖ в ЛА. ПЖ выполняет большую работу, наступает его гипертрофия, венозная кровь поступает в ЛЖ и аорту, величина минутного объема МКК резко уменьшается, БКК перегружается венозной кровью, снижается снабжение организма кислородом, развивается гипоксия органов и тканей. Классификация Тяжелая форма Классическая форма Тяжелая форма с одышечно-цианотическими приступами Позднее появление цианоза Бледная форма Клиника и диагностика Жалобы - одышка, цианоз, синюшность губ и кончиков пальцев, отставание больных в физическом развитии, утомляемость Перкуторно определяется умеренное увеличение границ сердца. При аускультации – укорочение/усиление 1 тона на верхушке сердца и ослабление П тона на ЛА. Во II-III межреберье выслушивается грубый систолический шум На фонокардиограмме часто два шума: один – над ЛА, второй – над областью дефекта На ЭКГ – признаки гипертрофии ПЖ. При рентгенологическом исследовании: уменьшение интенсивности рисунка корней легких, обеднение легочного рисунка, увеличение тени сердца, смещение верхушки сердца влево и вверх. Сердце приобретает форму «деревянного башмака». ЭХОКГ: оценки размеров правых и левых отделов сердца, расположения и размера ДМЖП, степени декстропозиции аорты, выраженности гипертрофии ПЖ, протяженности и степени сужения выводного тракта ПЖ, сочетания подклапанного и клапанного стенозов, размеров клапанного кольца и ствола ЛА. Наличие стеноза ЛА и величину градиента между ПЖ и ЛА рекомендуется определять с помощью допплер-эхокардиографии. Рекомендуется выполнять катетеризацию сердца и ангиокардиографию + исследование в динамике уровня насыщения крови кислородом в капиллярах или с помощью пульс-оксиметра + контролировать уровень гемоглобина, гематокрит, коагулограмму Лечение одышечно-цианотических приступов. Прижмите колени к груди Внутривенно введите жидкости для увеличения ОЦК Стандартная медикаментозная терапия включает морфин, фенилэфрин и бета-блокаторы (пропранолол или эсмолол) Если эти стандартные меры не позволяют контролировать приступ, системное артериальное давление может быть увеличено с помощью кетамина Пропранолол по 0,25-1,0 мг/кг внутрь каждые 6 часов может предотвратить рецидивы. Все больные с тетрадой Фалло нуждаются в хирургическом лечении. Среди паллиативных операций наиболее распространены подключично-легочный анастомоз и прямые аортолегочные анастомозы. У детей первых месяцев жизни наложение аортолегочного анастомоза является единственно возможной операцией из-за узости подключичной артерии. Радикальная коррекция тетрады Фалло заключается в закрытии дефекта перегородки и устранении стеноза легочного ствола. Классификация врожденных пороков сердца у детей (по гемодинамике). ОАП, ДМПП, ДМЖП – клиника, диагностика, хирургическое лечение. ВПС - аномалии морфологического развития сердца и крупных сосудов. ВПС обычно формируются на 2-8-й неделе внутриутробного развития в результате нарушения процессов эмбриогенеза. 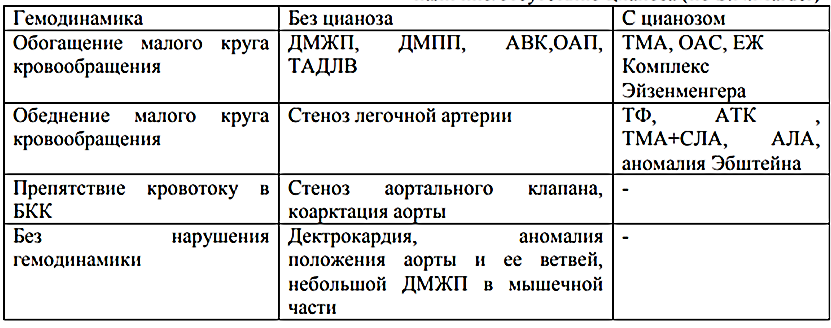 Открытый артериальный проток (ОАП) – сосуд, через который после рождения сохраняется патологическое сообщение между аортой и ЛА. В норме ОАП обязательно присутствует у плода, но закрывается вскоре после рождения, превращаясь в артериальную связку. Функционально закрывается через 15-20 минут, анатомически в течение 2-8 недель. Гемодинамика – постоянный сброс (около 50-70% ударного объема ЛЖ) артериальной крови в МКК: перемещение артериальной и венозной крови в легких; развивается гиперволемия МКК; последующее возникновение легочной гипертензии; гипертрофия левых отделов сердца; перегрузка ПЖ сердца; дистрофия миокарда. Клиника и диагностика Жалобы: быстрая утомляемость и одышка, сердцебиение + частые респираторные заболевания, пневмония на первом и втором году жизни, отставание в физическом развитии Аускультативно: систолодиастолический шум над сердцем с эпицентром над ЛА. Его сравнивают: с «шумом волчка», «шумом мельничного колеса», «машинным шумом». Он становится интенсивнее при выдохе и физической нагрузке. При развитии легочной гипертензии появляется акцент второго тона Рентген: признаки переполнения кровью МКК, умеренно выраженная митральная конфигурация сердца за счет выбухания дуги ЛА, ГЛЖ В последующем: признаки склерозирования сосудов легких ЭхоКГ – позволяет визуализировать функционирующий открытый артериальный проток Допплерография Лечение: Эндоваскулярная окклюзия ОАП заключается в пломбировании протока специально изготовленными спиралями Дефект межпредсердной перегородки ДМПП – ВПС, характеризующийся наличием сообщения (отверстия) между ПП и ЛП, который обуславливает существование артериовенозного сброса между ними. В основе нарушения гемодинамики – сброс артериальной крови из ЛП в ПП (разница давления в предсердиях, ПП обладает большей емкостью и растяжимостью) Гемодинамика – наступает гиперволемия правых отделов сердца и МКК, приводящая к легочной гипертензии, постепенному повышению давления в ПЖ, гипертрофии ПЖ. Нарастает гипертензия МКК. Гипертрофия ПЖ ведет к повышению диастолического давления. Развивается левожелудочковая недостаточность. Кровь из правых отделов сердца сбрасывается в левые (синдром Эйзенменгера). Клиника и диагностика одышка, сердцебиение, утомляемость, возникающие после физических нагрузок; плохая прибавке массы тела, частые инфекционные заболевания легких, слабость, потливость ребенка, цианоз носогубного треугольника. Дети нередко имеют астеническое телосложение с заметной бледностью кожных покровов. сердечный горб Аускультативно: систолический шум во II-III межреберьях слева от грудины, акцент второго тона в проекции ЛА. В случаях больших дефектов возможно наличие диастолических шумов над ТК и ЛА. ЭхоКГ с применением режима цветного допплеровского картирования, что является основным диагностическим инструментом в постановке диагноза ДМПП, определении его размера, локализации, объема и направления шунтирования крови. Косвенными признаками ДМПП при УЗД являются увеличение линейных и объемных размеров правого желудочка, появление трехстворчатой или легочной регургитации, парадоксальное движение МЖП, возможно уменьшение объема ЛЖ. Рентгенография органов грудной клетки: увеличение ПЖ или ПП, выбухание дуги ЛА и усиление легочного артериального рисунка, свидетельствующее о перегрузке правых отделов сердца. ЭКГ: отклонение ЭОС вправо, увеличение ПП, неполная БПНПГ или аномальная ось зубца P (дефект венозного синуса). Проявлениями ДМПП у взрослых, которым этот диагноз не был ранее поставлен, являются суправентрикулярные нарушения ритма: предсердные экстрасистолы, суправентрикулярная пароксизмальная тахикардия, трепетание или фибрилляция предсердий, а также парадоксальная эмболия. Лечение: ушивание или пластика дефекта в возрасте 3-5 лет. Дефект межжелудочковой перегородки ДМЖП – ВПС, характеризующийся наличием сообщения (отверстия) между ПЖ и ЛЖ. Гемодинамика: сброс артериальной крови из ЛЖ в ПЖ и затем в МКК, что связано с более высоким давлением в ЛЖ, чем в ПЖ; со значительным повышением системного сосудистого сопротивления над сопротивлением в МКК. Величина сброса определяется размерами дефекта. Наступает перегрузка ЛЖ и его гипертрофия. Возникает легочная гипертензия, которая становится постоянной. (Развивается синдром Эйзенменгера), направление шунта меняется. Сброс крови через дефект идет справа налево. В БКК поступает венозная кровь. Развивается правожелудочковая недостаточность. Клиника и диагностика сердечный горб, одышка, тахипноэ, быстрая утомляемость, отеки, респираторные заболевания, м.б. цианоз систолическое "кошачье мурлыканье" обыкновенно лучше всего прощупывается приблизительно посередине грудины возле ее левого края перкуторно границы смещены в обе стороны, больше влево аускультативно II тон усилен и расщеплен над ЛА, систолический шум средней интенсивности и продолжительности выслушивается во втором-третьем межреберье слева от грудины. (систолический шум, акцент второго тона над ЛА, первый тон ослаблен (слева). До 12 лет акцент второго тона всегда над ЛА. После 12 лет акцент второго тона над аортой как у взрослых) ЭКГ: ЭОС отклонена вправо, признаки гипертрофии ПЖ, гипертрофия ПП; у 2/3 больных – неполная БПНПГ. Рентген: усиление легочного рисунка, сердце увеличено за счет ПЖ, талия сердца сглажена за счёт выбухания легочной артерии, в косых и левой боковой выявляется увеличение правых камер сердца. Двухмерная ЭхоКГ выявляет перерыв эхосигнала в зоне МПП, градиент давления между предсердиями; цветное допплеровское картирование определяет направление шунта. Лечение: паллиативные операции (операция суживания лёгочной артерии по Мюллеру) и радикальную коррекцию порока – пластика дефекта межжелудочковой перегородки заплатой из листков перикарда в условиях искусственного кровообращения, кардиоплегии и гипотермии. Острая ревматическая лихорадка у детей. Этиология. Классификация. Особенности современного течения у детей. Острая ревматическая лихорадка (ОРЛ) – токсикоиммунологическое системное воспалительное заболевания с преимущественной локализацией процесса в ССС, развивающееся у предрасположенных к нему лиц в связи с острой инфекцией, вызванной бета-гемолитическим стрептококком группы А, преимущественно в возрасте 7-15 лет. Этиология: бета-гемолитический стрептококк группы А, вызывающий тонзиллит, фарингит, стрептококковый шейный лимфаденит, скарлатину, но почти никогда не возникает после стрептококковых поражений кожи. Факторы риска: переохлаждение, частая носоглоточная инфекция, молодой возраст, наследственность (семейно-генетическая предрасположенность и носительство лимфоцитарного аллоантигена Д8/17). Классификация: Клинические формы: острая РЛ, повторная РЛ Клинические проявления А. Большие: кардит, артрит, хорея, кольцевидная эритема, ревматические узелки Б. Малые: лихорадка, артралгия, абдоминальный синдром, серозиты Исходы А. Выздоровление. Б. Хроническая ревматическая болезнь сердца: без порока сердца; с пороком сердца. Недостаточность кровообращения А. По классификации Н.Д. Стражеско и В.Х. Василенко (стадии 0, I, IIА, IIБ, III) Б. По классификации Нью-Йоркской кардиологической ассоциации — NYHA (ФК 0, I, II, III, IV). Особенности современного течения у детей: снизилась первичная заболеваемость ОРЛ; изменилась возрастная структура ОРЛ: ↓дошкольного возраста и ↑пубертатном периоде; патологический процесс утратил выраженный эксудативный характер, в связи с чем отмечается снижение частоты острого начала заболевания; изменился характер кардита: снизилась частота тяжелых кардитов, увеличилась частота слабовыраженных без отчетливых признаков СН; уменьшилась частота и выраженность экстракардиальных проявлений ОРЛ; отмечается вариабельность суставного синдрома: м.б. в виде артралгии или с пролонгированным течением; значительно улучшился прогноз заболевания: отсутствует летальность, снизилась частота формирования пороков сердца; у большинства детей ОРЛ заканчивается полным выздоровлением; изменилась структура сформированных пороков сердца: преобладает изолированная митральная недостаточность, реже – аортальная недостаточность, редко комбинированные пороки сердца; снизилась частота рецидивов. Острая ревматическая лихорадка у детей. Клиника. Диагностика. Диагностика Диагноз ставится по совокупности критериев (2 больших или 1 большой + 2 малых) + связь с гемолитическим стрептококком (АСЛ-О) Большие: Кардит Полиартрит Хорея Кольцевая эритема Подкожные ревматические узелки Малые: Клинические: артралгии, лихорадка (более 38) Лабораторные: СОЭ (˃30мм/ч), СРБ (≥2N) Инструм: ЭКГ - удлинение интервала PR (˃0,2с), допплер–ЭхоКГ - признаки митральной и/или аортальной регургитации. 1. Кардит – ведущий симптом ОРЛ, выявляющийся в 90-95% случаев. Это кардиомегалия и недостаточность КО. Признаки 1го порядка: Клинически кардиомегалия – расширение границ сердца, инструментально – УЗИ (расширение полостей сердца).Клинически НКО – нарушение сократительной способности сердца (одышка, тахикардия, увеличение печени, отеки), инструментально – УЗИ – снижение ФВ. Признаки второго порядка: биохим.маркеры воспаления – тропонин, КФК. Результаты МРТ и сцинтиграфии сердца. Признаки третьего порядка: клинические симптомы (боли в области сердца, одышка, сердцебиение, тахикардия), признаки гипертрофии на ЭКГ, НРС, нарушение проводимости на ЭКГ. Кардит сопровождается эндокардитом, значит формируются пороки: При митральном стенозе – хлопающий 1 тон, щелчок открытия МК и диастолический шум При митральной недостаточности – исчезновение 1 тона, систолический шум на верхушке При аортальном стенозе – грубый систолический шум максимум во II межреберье справа от грудины При аортальной недостаточности – ослабление/исчезновение 2 тона над аортой и диастолический шум максимум во II межреберье справа от грудины. 2. Хорея (малая хорея, хорея Сиденгама) Клиника: хореические гиперкинезы, мышечная гипотония, расстройство статики и координации, сосудистая дистония, психоэмоциональные и вегетативные нарушения. Непроизвольные движения при попытке держать руки прямо перед собой, движения быстрые, беспорядочные, размашистые, сопровождаются подергиванием мимических мышц. Пальцы сгибаются, голова отклоняется, кисти поворачиваются. 3. Артрит Клиника: поражение крупных и средних суставов (коленных, голеностопных, локтевых, плечевых и лучезапястных), преобладает преходящий олигоартрит, быстрая обратная динамика при назначении НПВС, чаще только артралгия (мигрирующая боль в крупных суставах) без болезненности при пальпации, отсутствие деструктивных изменений на УЗИ, КТ, МРТ в суставах, соответственно отсутствие деформаций, ограничений движений вне обострения артрита. 4. Кольцевидная эритема (аннулярная) Появляется на высоте атаки ОРЛ, характеризуется бледно-розовыми кольцевидными высыпаниями (5-10 см), локализация – туловище, проксимальные отделы конечностей, имеет транзиторный мигрирующий характер, бледнеет при надавливании, быстро исчезает без остаточных явлений. 5. Подкожные ревматические узелки – округлые плотные малоподвижные безболезненные образования размером с горошину, локализуются на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, остистых отростков, затылочной области. Цикл обратного развития от 2 нед до 1 мес. Лечение острой ревматической лихорадки у детей. Профилактика острой ревматической лихорадки. |
