ДИАГНОСТИКА
клиническая симптоматика;
анамнестические данные;
лабораторные исследования:
ОАК (лейкоцитоз, ускорение СОЭ, особенно в фазу обострения);
повышение уровня липазы и трипсина в крови;
диастаза (амилаза) мочи: увеличена как при остром панкреатите, так и при ХП в фазу обострения;
копрограмма (нейтральный жир, жирные кислоты, непереваренные мышечные волокна, коллагеновые волокна);
определение протеолитических ферментов в дуоденальном содержимом (трипсин и липаза понижены в разгар болезни);
инструментальные методы:
1. УЗИ: определяем размеры pancreas, эхогенность структуры. Т.к. поджелудочная железа находится достаточно глубоко, то это исследование может оказаться недостаточно информативным;
2. Эндоскопия: 12-перстная кишка, как корона, огибает поджелудочную железу, и при воспалении эта «корона» начинает расправляться (деформация – косвенный признак);
3. Рентгеноскопия верхнего отдела ЖКТ с бариевым контрастом: контуры 12-перстной кишки изменены, симптом «кулис» (у рентгенологов): 12-перстная кишка выпрямляется и раздвигается, как кулисы на сцене, при значительном увеличении pancreas;
4. КТ – наиболее дорогостоящий метод. Его хорошо использовать для дифференциальной диагностики ХП и рака поджелудочной железы, т.к. их симптомы схожи. В Минске КТ круглосуточно проводится только в 9-й больнице;
5. Ретроградная эндоскопическая холангиодуоденопанкреатикография: через эндоскоп специальной канюлей входим в фатеров сосочек и шприцем (через эндоскоп) в просвет общего панкреатического протока вводим контраст. Затем ведем пациента в рентгенкабинет, где ему делается снимок. Контраст оказывается и в желчным протоках, где могут быть видны их сужение и извилистость, а также конкременты.
ЛЕЧЕНИЕ
Диета. Стол №0 в течение 1-3 дней. Затем стол №5п (панкреатический): ограничение жирной, острой, жареной, пряной, перченой, соленой, копченой пищи (которая стимулирует секретоотделение). Вся пища готовится в вареном виде. Питание 4-5 раз в сутки малыми порциями.
Медикаментозная терапия.
Антисекреторные препараты: омепразол (по 20 мг утром и вечером), фамотидин; антациды. Все они снижают секрецию желудочного сока, который является естественным стимулятором секреции поджелудочной железы.
Ингибиторы протеаз (особенно при интенсивном болевом синдроме): гордокс, контрикал, трасилол, аминокапроновая кислота. Все в/в капельно, медленно, на физрастворе или 5% растворе глюкозы.
Спазмолитики и анальгетики: 1) миолитики – папаверин (2% – 2 мл 3 раза в день в/м или 2% – 4 мл на физрастворе в/в), но-шпа (0,04 г 3 раза в сутки), галидор; 2) М-холиноблокаторы: платифиллин, атропин; 3) анальгетики: анальгин 50% – 2 мл в/м или в/в в капельнице.
Заместительная терапия (при недостаточности экзокринной функции): панкреатин (0,5 г 3 раза в день во время или после еды), крион, панцитрат, мезим, мезим-форте.
Витаминотерапия.
Физиотерапия: ультразвук на пораженную область, туда же СМТ (синусомоделированные токи), тепловые процедуры (при стихании процесса): озокерит, парафин, грязевые аппликации. При разгаре: токи средней, высокой, короткой частоты, лазер, магнитотерапия.
Диспансерное наблюдение: в поликлинике 2 раза в год (осмотр, основные тесты, УЗИ).
–––––«»–«»–––––
Хронический холецистит (ХХ) – это хроническое воспалительное заболевание стенки желчного пузыря (слизистой оболочки), в ряде случаев сопряженное с образованием в нем конкрементов.
ЭТИОЛОГИЯ
Бактериальная инфекция (чаще всего попадает восходящим путем из 12-перстной кишки) – от стафилококков и стрептококков до кишечной и синегнойной палочки, протея.
Предрасполагающие факторы: ожирение, малоподвижный образ жизни, злоупотребление жирной пищей (особенно, животными жирами).
КЛАССИФИКАЦИЯ
1. ХХ бескаменный;
2. ХХ калькулезный;
3. ХХ паразитарный (в частности, при описторхозе).
По фазе процесса:
обострение,
ремиссия,
стихающее обострение.
КЛИНИКА
Боль в правом подреберье в зоне локализации желчного пузыря:
бескаменный холецистит – тянущие, ноющие, периодические;
калькулезный холецистит – печеночная колика: интенсивные боли, возникающие при движениях и физической работе.
Боли иррадиируют вверх (почти всегда), в правую половину шеи.
Симптом Ортнера – боль при поколачивании по реберной дуге.
Симптом Кера – болезненная пальпация, особенно на вдохе.
Симптом Мюсси-Георгиевского (френикус-симптом) – болезненность при надавливании между ножек кивательной мышцы.
Часто – горечь во рту, тошнота, в ряде случаев – повышение температуры до субфебрильных цифр (не выше 38С).
ДИАГНОСТИКА
Лабораторные критерии:
ОАК: лейкоцитоз, ускоренная СОЭ (не у всех!);
дуоденальное зондирование – исследование желчи: порция С (пузырная) – мутная, при микроскопии в ней много лейкоцитов, слущенный эпителий, кристаллы солей (в частности, холестерина).
Инструментальная диагностика:
УЗИ – в большинстве случаев решает диагностику, т.к. желчный пузырь расположен неглубоко. Один из главных признаков – утолщение стенки пузыря более 3 мм (в норме – до 3 мм), увеличение размеров самого пузыря, обнаружение в его просвете конкрементов.
рентгенологический метод – холецистография: контрастное вещество (билигност, билитраст) даем через рот или в/в, через несколько минут начинаем исследование: выполняется серия снимков через 15, 30, 45 минут. Преимущество этого метода перед УЗИ заключается в том, что рентгенолог видит степень опорожнения пузыря от контраста и может судить о состоянии выделительной и сократительной функции желчного пузыря.
ЛЕЧЕНИЕ
Диета: стол №5, ограничение жирных (в первую очередь, животный жир) и острых ингредиентов.
Медикаментозная терапия:
антибиотики различных групп в терапевтических дозах: полусинтетические пенициллины – ампициллин 2 г/сут, оксациллин 2 г/сут; тетрациклин. Особенно при лихорадке и обострении.
спазмолитики в ряде случаев с анальгетиками: но-шпа, папаверин, платифиллин в среднетерапевтических дозах; баралгин – анальгетическое и спазмолитическое действие (2-5 мл в/м 2-3 раза в день);
желчегонная терапия – ускорение пассажа желчи, улучшение дренажа: холекинетики, холеретики. В т.ч. холензим, аллохол, сорбит, ксилит. N.B. При калькулезном холецистите назначение желчегонных препаратов не показано (т.е. противопоказано), т.к. это может спровоцировать усиление боли и ухудшение самочувствия.
При ЖКБ, связанной с развитием холецистита – хирургическое лечение.
Физиотерапия: ток, магнит, ультразвук. В фазу стихания – тепловые процедуры: озокеритовые и грязевые аппликации.
Санаторно-курортное лечение также активно используется.
Диспансерное наблюдение: 2 раза в год с общеклиническими лабораторными тестами и УЗИ (1 раз в год).
Лекция №17 (05.05.2004 г.), проф. Сорока Николай Федорович
Острый и хронический гломерулонефрит
Гломерулонефриты (ГН) – группа морфологически разнородных иммуновоспалительных заболеваний с преимущественным поражением клубочков, а также с вовлечением канальцев и межуточной (интерстициальной) ткани.
Гломерулонефриты являются самостоятельными нозологическими формами, но могут встречаться и при многих системных заболеваниях, таких как СКВ, геморрагический васкулит, ИЭ и др. (здесь это будет синдром).
На всех этапах развития ведущую роль играет персистирование этиологического фактора, известного, к сожалению, лишь у 1 из 10 больных.
Основные клинические типы гломерулонефритов:
острый постстрептококковый ГН (≈10%);
хронический ГН (> 70% всех ГН);
быстропрогрессирующий ГН (около 1%).
ЭТИОЛОГИЯ
инфекции (80%):
бактериальные (стафилококки, стрептококки (β-гемолитический группы А – 80% инфекционных ГН) и др.;
вирусные (гепатит В, гепатит С и другие), часто у детей;
паразитарные.
токсические вещества (органические растворители, алкоголь, свинец, ртуть, лекарства (в т.ч. лазикс, антибиотики) и др.).
экзогенные неинфекционные антигены, действующие с вовлечением иммунных механизмов, в т.ч. по типу атопии (прививки, сыворотки).
экзогенные антигены (редко): ДНК, опухолевые (например, при распаде; заболевания системы крови), мочевая кислота (подагра).
Острый гломерулонефрит (ОГН) – это иммуноаллергическое заболевание с преимущественным поражением сосудов клубочков.
Мужчины болеют в 2 раза чаще женщин, преобладающий возраст – до 40 лет.
ОГН развивается через 6-12 дней после инфекции (к этому времени вырабатываются антитела), обычно стрептококковой (ангина, тонзиллит, пиодермия, скарлатина); наиболее нефритогенен β-гемолитический стрептококк группы А, особенно штаммы 12 и 49.
Охлаждение вызывает рефлекторные расстройства кровоснабжения почек и влияет на течение иммунологических реакций.
КЛИНИКА
Клинические синдромы:
мочевой синдром (протеинурия и/или гематурия);
нефротический синдром (отеки, протеинурия более 3,0-3,5 г/сут, гипоальбуминурия, гиперлипидемия);
артериальная гипертензия;
нарушение функции почек.
Поражаются всегда обе почки. Боли практически не бывает, может быть чувство холода или тяжести в пояснице.
Начало заболевания:
олигурия (при выраженном процессе) 400-700 мл/сут, это один из симптомов острого нефрита; возможна анурия (ОПН);
у многих больных в течение нескольких дней незначительная или умеренная азотемия (повышаются креатинин и мочевина);
часто при ОГН снижаются гемоглобин и эритроциты в периферической крови (из-за того, что жидкость не выводится, происходит разведение крови).
Отечный синдром:
отеки – ранний признак заболевания у 80-90% больных; располагаются они преимущественно на лице и вместе с бледностью кожи создают характерное «лицо нефритика» (нефрИтические отеки), эти отеки плотные нет следов от надавливания; появляются после ночи;
часто жидкость накапливается в полостях (плевральной, брюшной, полости перикарда);
прибавка массы тела за короткое время может достигать 15-20 кг и более, но через 2-3 недели отеки обычно исчезают (т.к. восстанавливается диурез).
Артериальная гипертензия:
наблюдается у 70-90% больных (АД до 180/120), возможно развитие ОЛЖН;
на ЭКГ могут наблюдаться изменения зубцов R и Т в стандартных отведениях, нередко глубокий (но не широкий!) зубец Q и несколько сниженный вольтаж комплекса QRS;
АГ при ОГН может сопровождаться развитием эклампсии (острой энцефалопатии), но уремии при этом нет.
2 причины АГ:
1) гиперволемия (↑САД, ↑ДАД);
2) ↑ОПСС (воспаление в клубочках, на периферии) → ↑ДАД.
ПРОГНОЗ
Исходы ОГН:
1. Может наступить полное выздоровление.
2. Летальность – редко (больные умирают от эклампсии, ОЛЖН (отек легких), но не от ХПН).
3. Переход в хроническое течение (1/3-1/2 случаев).
в остром периоде больные нетрудоспособны и должны находиться в стационаре;
при типичном течении через 2-3 месяца может наступить полное выздоровление.
Мочевой синдром: протеинурия от 0,33 до 1-2-3 и намного больше г/сут. Если 1) протеинурия более 3-3,5 г/сут (зависит от массы тела), то это нефротический синдром. Такое количество белка организм не в состоянии восстановить. 2) Гипопротеинемия. Если уровень белка в крови составляет менее 55 г/л, то появляются 3) отеки (или даже раньше, если терялись преимущественно альбумины). Это не нефритические отеки. Они локализуются там, где выше гидростатическое давление (ноги (стоя), спина (лежа)), мягкие (следы от надавливания), появляются быстро. Это – нефрОтические отеки. Из-за компенсаторного усиления синтеза холестерина наблюдается 4) гиперхолестеринемия. Кроме протеинурии имеется эритроцитурия (эритроцитов больше, чем лейкоцитов). Нужно проводить пробу по Нечипоренко и определять количество форменных элементов в 1 мл мочи. С потерей белка будет и цилиндрурия.
ДИАГНОСТИКА
Оценка функционального состояния почек: измеряем мочевину и креатинин крови. Мочевина может быть увеличена при голодании, распаде опухоли, избыточном употреблении белка, поэтому надо обязательно исследовать креатинин (при вышеупомянутых состояниях его уровень будет в норме).
Специальные методы исследования:
1) УЗИ почек;
2) изотопная ренография (см. рисунок):
в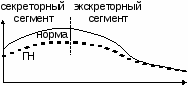 /в водится гиппуран, меченный йодом; /в водится гиппуран, меченный йодом;
препарат избирательно накапливается в почках и выводится только через них;
ставится 2 датчика на поясницу и 1 – на область сердца;
кривая состоит из двух отрезков: секреторный сегмент говорит о работе клубочков и их способности захватывать из крови гиппуран, экскреторный – о работе канальцев и собирательных трубочек;
при ГН снижена почечная секреция, поэтому первый отрезок расположен ниже нормы;
не забываем, что обе почки поражаются одинаково.
3) почечная биопсия (производится во всех областных городах). Рекомендуется всем больным.
ПРОФИЛАКТИКА
Профилактика обострений ГН:
лица, перенесшие ОГН ставятся на диспансерный учет; борьба с очаговой инфекцией, особенно в миндалинах (!);
противопоказана работа, связанная с охлаждением, во влажной среде;
лицам, страдающим аллергическими заболеваниями (крапивница, БА, сенная лихорадка) противопоказаны профилактические вакцинации.
––––«»–«»––––
Хронический гломерулонефрит (ХГН) – это сборная группа заболеваний, разных по происхождению и морфологическим проявлениям, характеризующихся первичным поражением клубочкового аппарата почек, в результате чего развивается гломерулосклероз и ХПН.
ХГН – длительно (не менее года) протекающее иммунное двухстороннее заболевание почек. Это заболевание заканчивается (иногда спустя многие годы) сморщиванием почек и смертью больных от ХПН. ХГН может быть как исходом ОГН, так и первично-хроническим, без предшествующей острой атаки.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
важнейший этиологический фактор – инфекция (часто не находят);
принципиально любая инфекция, хотя и с разной частотой, может привести к развитию заболевания;
переохлаждение (организма, а не почек);
возможно развитие заболевания после вакцинации (особенно у детей);
имеет значение наследственная предрасположенность (достоверно чаще HLA W19 и B8).
Гистологические изменения (очень важна БИОПСИЯ):
воспаление клубочков (инфильтрация клетками воспаления);
пролиферация мезангиальных, эпителиальных или эндотелиальных клеток (очаговая, диффузная).
КЛИНИКО-МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ
А. Невоспалительные ГН:
минимальные изменения клубочков;
фокально-сегментарный гломерулосклероз (ФСГС);
мембранозный ГН (мембранозная нефропатия);
Б. Воспалительные ГН:
острые постинфекционные ГН
хронические ГН:
мезангиопролиферативный;
мезангиокапиллярный;
фибропластический.
Минимальные изменения клубочков:
выявляются лишь при электронной микроскопии (ЭМ), при световой микроскопии (СМ) клубочки кажутся интактными;
наблюдаются чаще у детей;
характерен выраженный нефротический синдром с массивными отеками;
эритроцитурия и артериальная гипертензия редки;
именно при этой форме наиболее эффективны ГКС, приводящие иногда за 1 неделю к исчезновению отеков;
прогноз достаточно благоприятен, ХПН развивается редко.
ФСГС:
иногда при СМ трудно отличить от предыдущей формы, однако в части клубочков выявляется склероз отдельных капиллярных петель;
может развиться при ВИЧ-инфекции, в/в введении наркотиков;
клиническая картина характеризуется персистирующей протеинурией или нефротическим синдромом, обычно в сочетании с эритроцитурией и артериальной гипертензией;
течение прогрессирующее, прогноз серьезный, это один из самых неблагоприятных морфологических вариантов, достаточно редко отвечающий на активную иммунодепрессивную терапию.
|
 Скачать 1.12 Mb.
Скачать 1.12 Mb.
 /в водится гиппуран, меченный йодом;
/в водится гиппуран, меченный йодом;