Робустова новая. Литература для студентов стоматологических факультетов медицинских вузов хирургическая стоматология г Под редакцией
 Скачать 8.34 Mb. Скачать 8.34 Mb.
|
|
Проникающие ранения протекали более тяжело, чем непроникающие, не только вследствие постоянного загрязнения тканей содержимым полости рта, носа, но и в силу развития тяжелых функциональных нарушений в результате повреждения языка, глотки, мягкого неба. Наиболее часто отмечались слепые ранения (57,1 %), касательные (22,6 %), реже — сквозные (15,6 %). Слепые ранения (57,1 %) могут быть как одиночными, так и множественными. Одиночные возникают вследствие попадания крупных осколков, реже — пуль. Чаще они локализуются в боковых отделах лица (щека, околоушно-жевательная, поднижнечелюстная область), т.е. там, где толще слой тканей. Реже эти ранения локализуются в области носа, губ, век. Степень разрушения тканей зависит от направления раневого канала, его протяженности, формы и размера осколка, устойчивости ранящего снаряда в полете, скорости его полета. При глубине раневого канала более 3 см отмечалось повреждение глотки, трахеи, языка, крупных сосудов (рис. 12.29, а). Нередки минно-взрывные повреждения лица в виде импрегнации кожи мелкими частицами металла, взрывного вещества, землей. При большом потоке мелких осколков возможно нанесение тяжелых множественных ран, в том числе и соче-танных (с повреждением глаз). Они могут сопровождаться контузией, шоком. Касательные ранения (22,6 %) чаще наносились осколками, реже — пулями. Локализация их была различной, чаще — в области губ, подбородка. При поверхностном расположении раневого канала эти ранения были легкими, хорошо доступными для осмотра и хирургической обработки. Однако нередко они сопровождались формированием дефекта тканей (5,2 %), что обусловливало большую степень их тяжести. На боковых поверхностях лица их длина достигала 5 см. При ранениях в сагиттальной плоскости разрывы тканей были значительными. Касательные ранения могли быть проникающими в рот, что также отягощало их течение и исход (рис. 12.29, б). Чаще зона повреждения мягких тканей при этих ранениях не столь велика. Сквозные ранения (15,6 %) чаще были пулевыми, реже — осколочными, преимущественно одиночными. По сравнению со слепыми ранениями они более легкие (при ранении губ, щек). Однако они могут быть и тяжелыми, когда ранящий снаряд повреждает мышцы, нервы, крупные сосуды, язык, мягкое небо, глотку, околоушную и поднижнечелюстную слюнную железу. Возможно развитие рубцовой контрактуры при повреждении собственно жевательной мышцы, обезображивание лица в случае ранения лицевого нерва. Клиническая картина этих ранений была разнообразной. Входное отверстие размером около 1 см чаще локализовалось в средней части лица, реже — на шее, спине, груди. Выходное отверстие располагалось на боковой поверхности лица, реже — в подглазничной области, области плечевого сустава и на груди. Они были представлены, как правило, рваными ранами с обширными разрывами мягких тканей лица (рис. 12.29, в). Множественные ранения могут располагаться по всему лицу или в его одной половине, реже — на ограниченном участке. Формировались они мелкими осколками гранат, ракет, мин или вторичными снарядами (камни, грунт, дерево), реже — осколками разрывных пуль. *Рис. 12.29; 12.31 и 12.32 — учебные слайды, взяты из издания «Огнестрельные ранения лица»: автор М.Б. Швырков, научный редактор Т.Г. Робустова.] Оценивая раны челюстно-лицевой области, в том числе и мягких тканей лица, следует отличать истинные дефекты тканей от ложных, возникающих вследствие сокращения мимических мышц, свисания лоскутом. При изолированных ранениях мягких тканей лица повреждения с истинным дефектом составляли 12,5 %. Клиническое течение этих ран определялось наличием сообщения их с полостью рта и носа или их характером (непроникающая). Непроникающие 327 Рис. 12.29. Виды огнестрельных ранений мягких тканей лица. а — слепое; б — касательное; в — сквозное.  ранения протекали более благоприятно и с минимальными осложнениями. Проникающие в полость рта ранения составляли 3,5 % общего количества изолированных ран мягких тканей лица, причем большинство из них (22 %) приходилось на область щек и лишь 18 % — на ранения других локализаций. У этих раненых возникали серьезные функциональные расстройства вследствие ранения языка, мягкого неба, глотки. При повреждении языка сохранялось нарушение речи у 2,5 % раненых этой категории после окончательного их излечения. Существенно осложнялось течение раневого процесса вследствие загрязнения таких ран содержимым полости рта. Течение раневого процесса и исход ранения во многом зависят от локализации огнестрельного повреждения. Боковые зоны лица. Ранения щек составляли 41,2 %. Размеры и характер ран были разнообразными — от точечных до занимающих значительную часть области с образованием дефекта тканей. В случае формирования обширных дефектов щек у пострадавших возникали выраженные функциональные расстройства: затруднялся прием пищи, нарушалась речь. Постоянное истечение слюны и обезображивание лица являлись причинами многих страданий. Ранения щек нередко сопровождались повреждениями ветвей лицевого и тройничного нервов, паренхимы и протока околоушной слюнной железы. Изолированные повреж- 328 дения щечной области протекали без выраженных осложнений, если они не сопровождались повреждениями околоушной слюнной железы. Раны нижних отделов щек очень часто нагнаиваются и по своему течению похожи на таковые поднижнечелюстной области. Р 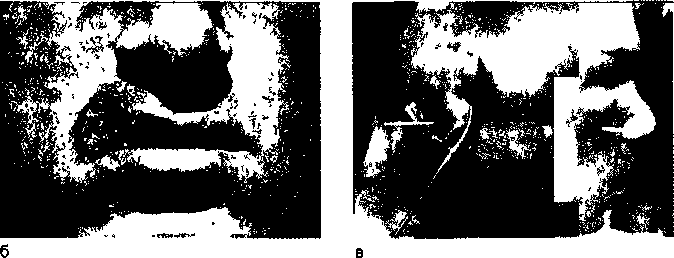 анения в область угла и ветви нижней челюсти составляли 9,6 %. Для них было характерно повреждение собственно жевательной мышцы, паренхимы и протока околоушной слюнной железы и ветвей лицевого нерва. Это приводило к развитию внесуставной контрактуры, формированию слюнных свищей и стойкому обезображиванию лица. Раны данной локализации менее устойчивы к инфекции. Способность к регенерации тканей этой области хуже, чем в других участках лица. Обычно на месте глубоких щелевидных расслоений тканей образуются глубокие затеки и карманы. анения в область угла и ветви нижней челюсти составляли 9,6 %. Для них было характерно повреждение собственно жевательной мышцы, паренхимы и протока околоушной слюнной железы и ветвей лицевого нерва. Это приводило к развитию внесуставной контрактуры, формированию слюнных свищей и стойкому обезображиванию лица. Раны данной локализации менее устойчивы к инфекции. Способность к регенерации тканей этой области хуже, чем в других участках лица. Обычно на месте глубоких щелевидных расслоений тканей образуются глубокие затеки и карманы.Средняя и нижняя зоны лица. Ранения губ составляли 4 %. Для таких ранений характерны наличие широко зияющей раны, нарушение герметичности ротовой полости, истечение слюны, мацерация кожи. Речь и прием пищи затруднены, быстро развивается отек. Однако, если дефекта тканей нет, ранение протекает легко, раны хорошо заживают, с хорошим функциональным и эстетическим эффектом. Осложнения бывают редко. Именно ранения губ и подбородка заканчиваются наиболее благоприятно среди ранений тканей других локализаций. Ранения губ с выраженным дефектом тканей вплоть до отрыва чаще встречались при повреждении челюстей, чем при изолированных ранениях только мягких тканей лица. Ранения поднижнечелюстной области (1,4 %) почти всегда сопровождались развитием гнойного воспалительного процесса с распространением на соседние анатомические области. Нередко отмечались осложнения, связанные с повреждением лицевой артерии и вены, гортани и глотки, сосудов шеи, поднижнечелюстной слюнной железы. Одновременные ранения мягких тканей разных отделов лица (29 %) чаще были осколочными. Нередко при этом повреждались глаза (6 %). Особенно тяжело протекали минно-взрывные ранения, когда множественные осколочные ранения щек, губ, подбородка, лба сочетались с ожогами лица, повреждением век, глаз. I При ранении языка нарушается прием пищи, затрудняется речь. Реальна угроза развития асфиксии вследствие увеличения размеров языка из-за выраженного отека и образования в нем гематомы. Удалять инородные тела из языка всегда сложно. Изолированные ранения языка — явление очень редкое. Почти всегда повреждения его сопровождаются ранением тканей соседних анатомических областей. Раневой процесс в мягких тканях в своем развитии проходит несколько стадий, сменяющих друг друга. В настоящее время его разделяют на 3 периода (М.Н. Кузин): 1) фазу воспаления (период сосудистых изменений и период очищения раны); 2) фазу регенерации (образование и созревание грануляционой ткани); 3) фазу эпителиза-ции и реорганизации рубца. Фаза воспаления. В течение 2—5 сут происходит четкая демаркация очага поражения с последующим отторжением погибших тканей вследствие их расплавления. Продолжительность ее зависит от объема повреждения, степени инфицированности раны, реактивности организма. В первые 5 сут после повреждения нарастает проницаемость сосудистой стенки, что обусловливает быстрое прогрессирова-ние «травматического» отека. Сначала отделяемое из раны имеет серозный или серозно-геморрагический характер, позже становится серозно-гнойным. С 3— 4-го дня воспалительный процесс становится более интенсивным. Нарастают деструктивные изменения в мышцах, подкожной клетчатке и дерме. Экссудат бывает более обильным. Уже в этот период (на 2—3-й день после ранения) отмечаются зачатки второй фазы — фазы регенерации: в дерме жировой ткани и в мышцах происходит пролиферация эндотелия, появляются сосудистые «почки», обусловливающие в последующем гранулирование краев и дна раны. На фоне постепенного отторжения погибших тканей на 5—6-е сутки с момента ранения появляются уже клинически определяемые островки грануляций. Завершается очищение раны и стихает воспалительный процесс на 7—9-е сутки (Ю.Д.Ша-пош никое). Фаза регенерации. Морфологически начало ее может быть зафиксировано на 2—3-е сутки, а клинически — с 5—6-го дня после ранения, когда отмечается обильный рост богатой сосудами грануляционной ткани, заполняющей раневой дефект. К 7—9-м суткам заканчивается формирование грануляционной ткани, а начинающийся по периферии фиброз приводит к стягиванию краев раны — ее контракции. К концу 2-й недели регенеративные процессы в ране близки к завершению. Края ее еще больше сближаются. Раневая поверхность выполняется рубцующейся грануляционной тканью. Фаза эпителизации и реорганизации рубца наступает на 12—30-е сутки. По мере увеличения количества коллагеновых волокон грануляционная ткань становится более плотной. Уменьшает- ся количество сосудов, они запустевают. Параллельно с созреванием грануляционной ткани и организацией рубца идет и эпителизация раны с ее краев. Эпителий нарастает на поверхность грануляций с небольшой скоростью — 1 мм за 7— 10 дней по периметру раны. Это значит, что рана больших размеров не может закрыться только путем эпителизации или заживление ее будет протекать многие месяцы. В заживлении раны имеет большое значение феномен раневой контракции (констрикции). Считают, что заживление инфицированной раны на 90 % происходит за счет контракции и только на 10 % — за счет заполнения дефекта грануляционной тканью. Контракция раны начинается с 4—5-х суток после ранения и клинически наиболее ярко проявляется в конце 2-й — начале 3-й фазы заживления. Отмечается выраженное уменьшение размеров раны вследствие равномерного ее сужения миофибробластами. К 19—22-му дню раневой дефект закрывается и полностью эпителизируется. Различия в заживлении огнестрельной раны по сравнению с неогнестрельной предопределены высокой кинетической энергией ранящего снаряда, сложностью формы раневого канала, высокой степенью микробного загрязнения, обширностью зоны поражения, включающей и зону молекулярного сотрясения. Поэтому заживление ее протекает по одному из самых неблагоприятных вариантов типовой схемы раневого процесса. Выражены травматический отек и воспалительная реакция вследствие наличия большого количества мертвых тканей и инородных тел, значительного микробного загрязнения раны. Задерживаются процессы формирования грануляций и очищения раны. Возможны формирование абсцесса и флегмоны, развитие гнилостной инфекции, раневого истощения и сепсиса [Давыдовский И.В., 1951]. Не исключено нарушение эпителизации раны вследствие раннего склероза грануляций. Таким образом, для огнестрельной раны при естественном ее течении типичным является заживление вторичным натяжением, которое затягивается на более длительный срок, чем при механической травме в силу приведенных обстоятельств. При своевременной и радикальной первичной хирургической обработке (ПХО) небольшой по размерам раны заживление ее протекает вторичным натяжением без существенных отклонений от обычной схемы. Течение процесса в ранах лица своеобразно и отличается от такового ран других локализаций, что обусловлено анатомо-физиологическими осо- 329 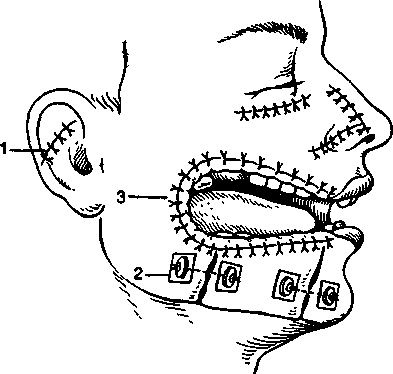 Рис. 12.30. Виды швов. пластиночные; 3 — обшивание 1 — первичные глухие; 2 -краев сквозной раны. бенностями тканей этой области. В некоторых отделах лица они обладают более высокими регенеративными свойствами (верхняя и нижняя губа, крылья носа, веки) и заживают более благополучно. Граница между живыми и мертвыми тканями четко определяется к 5—6-му дню вследствие образования грануляционного вала. Уже в первые часы после травмы в ране резко выражены местные реактивные явления. Особенно проявляется отек в области век, губ, спинки носа, языка. Деформация травмированных тканей усиливается также в результате внутритканевого кровоизлияния. При эффективном лечении указанные явления исчезают. В период гранулирования ран в достаточно ранние сроки (8—12-й день после ранения) уже возможно проведение хирургического вмешательства с целью закрытия раны или уменьшения ее поверхности. При оказании первой помощи на имеющуюся рану мягких тканей накладывают ватно-марлевую давящую повязку, используя индивидуальный перевязочный пакет. Специализированная помощь предполагает проведение ПХО. В зависимости от сроков ее проведения различают раннюю (до 24 ч с момента ранения), отсроченную (до 48 ч), позднюю (после 48 ч) ПХО. Это хирургическое вмешательство позволяет создать оптимальные условия для заживления раны. Перед операцией кожу вокруг раны следует обработать раствором, способным удалить грязь, засохшую кровь (для этого чаще всего применяют бензин с йодом), затем протереть спиртом. Вокруг раны сбривают волосяной покров, промывают ее струей раствора антисептика, что позволяет частично удалить грязь, мелкие инородные тела и лишь после этого приступают к хирургической обработке. 330 Под общим или местным обезболиванием проводят ревизию имеющихся раневых каналов, при необходимости частично рассекают их, удаляют инородные тела. Не следует удалять их через поврежденные ткани глубоких анатомических областей без должного обследования и точного установления области их залегания. Экономно отсекают нежизнеспособные ткани (ориентир — кровоточивость в зоне жизнеспособных тканей). При необходимости допустима пластика местными тканями для закрытия небольших дефектов. В случае проникающего в полость рта ранения следует тщательно ушить слизистую оболочку, изолировав раны ото рта. Проводят тщательную остановку кровотечения. Глухие швы (ранние первичные), накладывают в области верхнего и нижнего века, крыльев носа, ушной раковины, верхней и нижней губы. Это возможно после ранней и отсроченной ПХО. После поздней ПХО их накладывают редко и строго индивидуально. Иногда можно накладывать первичные отсроченные швы. На других участках лица на рану накладывают тампон или сближающие (в том числе пластиночные) швы. При ушивании раны на лице сначала наглухо сшивают слизистую оболочку, затем мышцы, кожу. В случае ранения губ порядок иной: сначала сшивают мышцы, затем накладывают шов на границе кожи и красной каймы, зашивают кожу и лишь потом — слизистую оболочку губы. В случае обширного дефекта мягких тканей, когда рана проникает в рот, сшивают кожу со слизистой оболочкой полости рта, что создает более благоприятные условия для последующего пластического закрытия этого дефекта (рис. 12.30). Первичный шов может быть ранним, если он наложен сразу же после хирургической обработки, и отсроченным, если он наложен на 4— 5-е сутки после оперативного вмешательства в ране (до появления в ней клинически определяемых грануляций). При ранении языка обследуют раневые карманы, удаляют инородные тела, иссекают погибшие ткани, останавливают кровотечение, накладывают редкие швы на рану в продольном направлении языка. Рану дренируют резиновым выпускником. При обработке раны на шее необходимо предварительно наложить шелковую лигатуру (провизорную) на крупные артерии и вены с целью их I I быстрой перевязки при возникновении кровотечения из них во время операции, а также для профилактики воздушной эмболии. При сквозном ранении шеи без повреждения крупных сосудов и гортани возможна рыхлая тампонада раневого канала марлевой турундой с антисептиком, а затем — с мазью Вишневского со сменой их через 2—3 дня. Иногда рану подвергают повторной обработке по поводу возникших в ней осложнений, в основном воспалительного характера вследствие неблагоприятного течения раневого процесса, несмотря на проведенную ПХО. Вторичная хирургическая обработка — это повторная хирургическая обработка раны, ранее подвергшейся ПХО. После этого вмешательства глухие швы на рану никогда не накладывают. Края раны можно сблизить пластиночными швами, а на рану наложить мазевую повязку. В дальнейшем после купирования острых воспалительных явлений в ране возможно наложение вторичного раннего (7—14-е сутки после вмешательства) или вторичного позднего швов (15—30-е сутки). Пластиночные швы выполняют несколько функций: сближают края раны, удерживают мягко-тканные лоскуты в нужном направлении, разгружают ранее наложенныый глухой шов с натяжением тканей, могут выполнять роль глухого шва на гранулирующую рану. Техника его наложения: длинной кривой иглой проводят тонкую проволоку под дном раны, отступая от краев ее на 2 см. На каждый конец проволоки надевают марлевую и резиновую прокладки, металлическую пластинку и по 2—3 дробинки. Для пластиночного шва можно использовать резиновые пробки от флаконов с антибиотиками (см. рис. 12.30). По опыту Великой Отечественной войны при изолированных ранениях мягких тканей лица полное выздоровление наступало у 95,5 %, частичная утрата работоспособности — у 4 %, прочие исходы, в том числе и летальные, — у 0,5 % раненых. 12.3.2. Огнестрельные повреждения костей лица Огнестрельные повреждения костей челюстно-ли-цевой области во время Великой Отечественной войны отмечались у 59,8 % раненых, т.е. в 1,5 раза чаще, чем изолированные ранения мягких тканей лица. В период афганской войны огнестрельные повреждения костей лица отмечены в 62,2 % случаев. Огнестрельные переломы по сравнению с неогнестрельными имеют ряд особенностей. Они всегда открытые, так как сопровождаются повреждением окружающих мягких тканей. Возникают в месте соприкосновения ранящего снаряда с костью, но одновременно могут быть и отраженные переломы. Эти переломы бывают чаще оскольчатыми, нередко — с дефектом костной ткани и, как исключение, могут быть линейными (рис. 12.31). При большинстве огнестрельных переломов отмечается более тяжелое течение процесса, чем при неогнестрельных. Клиническая картина их определяется многими факторами и быстро изменяется в зависимости от сроков, прошедших с момента ранения. Смещение отломков обусловлено тягой прикрепленных к ним мышц, массой отломка, направлением полета ранящего снаряда, качеством и характером наложенной повязки. Определенное влияние на это оказывает способ транспортировки пострадавшего. Современные виды огнестрельного оружия усложняют клинику повреждений лица, особенно если огнестрельные повреждения мягких и костных тканей сочетаются с ожогом лица (рис. 12.32). |
