ЛЕКЦИИ 50 лекций по хирургии под редакцией академика B.C. Савельева. ЛЕКЦИИ 50 лекций по хирургии под редакцией академика B.C. Савель. Media medica 2003 п од редакцией академика B. C. Савельева
 Скачать 9.44 Mb. Скачать 9.44 Mb.
|
|
Процесс может развиваться в трех направлениях: 1. Деблокирование пузыря. Блокада пузыря возникает в абсолютном большинстве случаев вследствие закупорки гартмановского кармана или пузырного протока конкрементом. Спонтанно или под влиянием консервативной терапии камень может отойти в дистальном направлении к телу или к дну пузыря либо провалиться в общий желчный проток Пузырь освобождается от содержимого, явления желчной гипертензии в пузыре исчезают, больному становится легче. В этом случае лечение продолжают вплоть до полного исчезновения острых явлений, затем больного обследуют для выявления конкрементов, состояния функций желчного пузыря и т.д.    Тактическая схема лечения острого холецистита. Тактическая схема лечения острого холецистита.О  стрый холецистит стрый холецистит          Осложненный (желчная гипертензия) Осложненный (желчная гипертензия)Неосложненный • (простой) Консервативное лечениие приступа, обследование              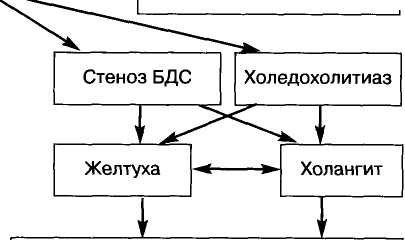 Обтурационный холецистит (гипертензия пузыря) Обтурационный холецистит (гипертензия пузыря)Деблокирование желчного пузыря В   одянка желчного пузыря одянка желчного пузыряГруппа повышенного ритма Операция в плановом порядке холецистэктомия С гипертензией протоков Д  еструктивный холецистит еструктивный холециститО   перация в срочном порядке холецистэктомия перация в срочном порядке холецистэктомия(ЛХЭ, МХЭ) Операция в плановом порядке холецистэктомия (ЛХЭ, МХЭ)         Предоперационная подготовка Предоперационная подготовкаЛХС Д   еблокирование желчного пузыря еблокирование желчного пузыряОперация в срочном порядке Холецистэктомия, холедохолитотомия, папиллосфинктеропластика, Т-образный дренаж холедоха (ЭРПХГ, ЭПСТ, назобилиарное дренирование, ЛХЭ, МХЭ с ДПП)    208 208абдоминальная хирургия 2. Водянка желчного пузыря. При маловирулентной инфекции или ее отсутствии, при сохраненной способности стенки пузыря к дальнейшему растяжению исходом острого приступа может стать водянка желчного пузыря. Такой исход приступа возникает сравнительно редко (менее 5% случаев). Стихание острых явлений патоморфологи-чески сопровождается исчезновением воспалительных явлений в стенке пузыря. Пузырь четко пальпируется в правом подреберье, боль и перифо-кальная реакция стихают. На протяжении длительного времени (иногда нескольких лет) такой желчный пузырь может не беспокоить больного; однако всегда рано или поздно обострение происходит. Вследствие такой опасности водянка пузыря является прямым показанием к плановой операции. Ъ. Деструктивный холецистит. Если консервативное лечение не имеет успеха, деблокирования не произошло, а в выключенном желчном пузыре развивается инфекционный процесс (что проявляется повышением температуры тела, ростом лейкоцитоза, появлением симптомов раздражения брюшины), то это означает начало деструктивного (флегмонозного, гангренозного) холецистита с резким и опасным повышением давления. Процесс в этих случаях становится неуправляемым и диктует принятие самых неотложных мер. Если в течение 24-48 ч при продолжающейся консервативной терапии не происходит деблокирования пузыря (не стихают признаки воспаления), то необходимо констатировать наличие у больного деструктивного холецистита. В нашей клинике при остром обтурационном холецистите (ООХ) оперировали 46,9% больных и у всех обнаружено деструктивное воспаление пузыря в разных стадиях развития. Необходимо отметить, что при плановой операции после стихания острых явлений обтурационного холецистита еще у 7,2% больных отмечено деструктивное воспаление, которое в предоперационном периоде ничем себя не проявляло. Мы пришли к твердому выводу, что при наличии обтурационного холецистита отсутствие эффекта консервативной терапии в течение указанного времени является обоснованным показанием к экстренной операции. Конечно, это не означает, что непременно во всех случаях именно за пределами указанных сроков наступает перфорация. Не менее чем у 1/3 больных при интенсивном лечении приступа последний все же удается купировать. Вместе с тем можно определенно сказать, что в настоящее время у нас нет признаков, по которым на протяжении первых суток наблюдения можно было бы предсказать исход приступа. В то же время дальнейшее наблюдение (3-й, 4-е сут и т.д. ) подчас приводит к запоздалым операциям, о которых предупреждал Б. А. Петров еще в 1965 г. Таким образом, среди больных с клинической картиной острого обтурационного холецистита приблизительно каждый второй нуждается в оперативном лечении на протяжении 1—2 сут с момента поступления. Вместе с тем необходимо воздерживаться, по возможности, от операции в ночное время, если дежурная бригада не может в полной мере обеспечить весь объем необходимой помощи. Разумеется, это предостережение не касается случаев с явными признаками перитонита. Нередко поводом для откладывания операции являются сопутствующие заболевания и возраст. Со всей определенностью можно сказать, что именно пожилой возраст и сопутствующие заболевания при остром обтурационном холецистите должны побуждать хирурга к более ранней операции, поскольку быстрая декомпенсация в самое ближайшее время может привести к тому, что операция запаздывает или вообще окажется невозможной. Тяжесть состояния больного определяет интенсивность консервативной терапии, которая одновременно является предоперационной подготовкой. Тяжелую группу представляют собой пациенты с острым холециститом, осложненным гипертензи-ей желчевыводящих протоков. Распространение процесса в данном случае идет по желчным ходам. В большинстве случаев у таких больных во время операции обнаруживают расширенные желчевы-водящие протоки, широкий пузырный проток и сморщенный желчный пузырь. Трудно решить, является ли расширение пузырного протока и сморщивание желчного пузыря следствием обтурации холедоха или ее причиной. Важнее, однако, то обстоятельство, что такие значительные изменения, влекущие за собой к тому же тяжелую патологию печени, развиваются во времени. Иначе говоря, такие изменения возможны только у длительно болеющих, часто имеющих несколько желтух в анамнезе. Присоединение восходящей инфекции в условиях блокады желчеотделения делает ситуацию критической. Гнойный холангит и множественные мелкие гнойники в печени в случае промедления с операцией не являются редкостью. Последнее осложнение практически не поддается излечению. Одной из причин окклюзии протоков является стеноз большого дуоденального сосочка, рубцовой или рубцово-воспалительной природы. При этой форме острые явления желчной гипертензии нередко удается купировать консервативными мероприятиями. Однако повторные приступы с желтухой свидетельствуют о том, что скорее всего имеет место сочетание стеноза большого дуоденального сосочка (БДС) с закупоркой холедоха конкрементом. Такое сочетание крайне неблагоприятно, поэтому наличие стеноза следует рассматривать как показание к операции. В наших наблюдениях стеноз БДС при остром холецистите был выявлен в 11,3%. Для сравнения укажем, что в группе повторно оперированных больных стеноз БДС отмечен почти в 40%, что свидетельствует о затруднениях в диагностике рубцового процесса в этой зоне во время первичного вмешательства. Частый «просмотр» стеноза, множество повторных операций по этой причине позволяют настаивать на необходимости оперировать таких больных в специализированных хирургических отделениях. Чаще причиной гипертензии желчевыводящих протоков является холедохолитиаз. Камни имеют, как правило, вторичное происхождение, т.е. мигрируют в холедох через пузырный проток. Первичные камни общего желчного протока встречаются крайне редко и отличаются от камней пузырного происхождения отсутствием фасетчатости, мягкостью. Их появление обычно сочетается с нарушением пассажа желчи в терминальном отделе протока. При наличии этих двух факторов: холедохолитиаза и стеноза иногда трудно решить, что первично. Достаточно круп- 209 абдоминальная хирургия ный камень может обтурировать просвет; в то же время ригидность папиллы может послужить причиной задержки камня в устье протока с появлением желтухи - ведущего симптома этой патологии. При остро возникшей закупорке общего желчного протока судьба больного во многом зависит от характера инфекции и быстроты оказания помощи. В среднем хо-ледохолитиаз встречается у 19% больных, а желтуха до операции выявляется в 28% наблюдений. Следует отметить, что у ряда больных с деструктивным холециститом желтуха обусловлена не нарушением жел-чеоттока, но выраженными воспалительно-дистрофическими процессами в паренхиме печени, интоксикацией и внутрипеченочным холестазом. Если при холедохолитиазе и стенозе БДС атаку желчной гипертензии протоков удается довольно часто оборвать интенсивной терапией, то холан-гит отличается большей тяжестью и необходимостью принимать решение об оперативном вмешательстве экстренно. При холангите в условиях плохого пассажа желчи по протокам активируется инфекция, появляется свойственное воспалению отделяемое, что еще больше затрудняет отток Процесс распространяется в сторону печени, возможен прорыв печеночного барьера с поступлением бактерий в кровоток или появлением холангиове-нозного рефлюкса. Запущенный процесс приводит к внутрипеченочному абсцедированию. Холангит, как самостоятельная форма заболевания, встречается редко, чаще он сочетается с холедохолитиа-зом и стенозом БДС. При холангите отсутствие эффекта короткой консервативной терапии является показанием к экстренной операции восстановления нарушенного пассажа желчи. Особую группу осложненного холецистита составляют больные с острым холецистопанкреатитом. По определению П. Малле-Гк, острым холецистопанкреатитом называют такое заболевание, при котором имеется сочетание острого холецистита с различными формами и стадиями поражения поджелудочной железы вне зависимости от очередности возникновения той или иной патологии. То обстоятельство, что в подавляющем большинстве случаев так называемый билиарный панкреатит начинается с холецистита свидетельствует о правомерности этого термина. Под обобщенным понятием "острый холецистопан-креатит" следует подразумевать комбинацию любой формы острого панкреатита с любой формой и стадией воспаления желчного пузыря. Наиболее значительными этиопатогенетическими факторами риска развития острого холецистопан-креатита являются небольшие камни диаметром менее 5 мм, мигрирующие через расширенный пузырный проток в холедох и двенадцатиперстную кишку, фиксированный в БДС конкремент. В настоящее время принято считать, что развитие панкреатита происходит стадийно в три этапа. Первый этап - фер-ментативно-шоковый, характеризуется повышением ферментативной активности поджелудочной железы и коллапсом. Второй - гепатоцитолитический или деструктивный, характеризуется некрозом поджелудочной железы и признаками поражения печеночных клеток, наступлением желтушной или безжелтушной недостаточности печени. Третий этап - полиорганная недостаточность на фоне гнойных процессов в поджелудочной железе с крайне неблагоприятным прогнозом (В. С. Савельев). Возможные сочетания клинико-морфологических изменений в желчном пузыре и поджелудочной железе условно ограничены: в желчном пузыре -
топанкреатита происходит при перекрестном сочетании указанных изменений в желчных путях и поджелудочной железе. Приведенные выше условные формы предопределяют выбор метода лечения, важнейшим принципом которого следует признать тот факт, что экстренное широкое и радикальное вмешательство на желчных путях в условиях панкреатита чревато развитием опасных гнойных и полиорганных осложнений. Исходя из этого, необходимо придерживаться максимально консервативой хирургической тактики и только в неизбежных ситуациях прибегать к оперативным вмешательствам, направленным на снятие желчной гипертензии и ограничение деструктивного воспаления в поджелудочной железе. Радикальную операцию целесообразно проводить после стихания острых процессов. Диагностика острого холецистита складывается из ряда признаков, которые можно охарактеризовать как основные и вспомогательные. К основным мы относим: 1) характерный приступ болей с типичной иррадиацией; 2) признаки воспаления; 3) признаки гипертензии и нарушения пассажа желчи. К вспомогательным - симптомы развивающейся инфекции и нарастающей интоксикации: 1) повышение температуры тела; 2) лейкоцитоз; 3) сухой или густо обложенный язык; 4) рвота желчью; 5) тахикардия. Клинические симптомы острого обтурационно-го холецистита достаточно хорошо изучены. К наиболее распространенным из них относятся выраженный болевой синдром и напряжение мышц в правом подреберье, пальпируемый желчный пузырь, симптомы Ортнера и Мэрфи. Наличие этих симтомов достоверно свидетельствует об обтура-ционном холецистите и в 25% наблюдений при операции обнаруживается флегмона или гангрена желчного пузыря. Однако стертость и атипич-ность сипмтоматики, сходство клинических проявлений с другой патологией гепатопанкреатодуо-денальной зоны и иными заболеваниями приводят к диагностическим ошибкам. Одним из наиболее распространенных и достоверных методов диагностики заболеваний желчного пузыря является ультразвуковое исследование (УЗИ). Преимущество метода в его неинвазив-ности, простоте и отсутствии противопоказаний. Использование в клинике УЗИ поставило диагностику на качественно новый уровень, позволило констатировать не только факт наличия холелитиаза, но и оценить характер патологических изменений в желчном пузыре и панкреато-билиарной зоне. Ряд отечественных и зарубежных авторов оценивают достоверность УЗИ в диагностике острого холецистита в 95,4-99,6 %. К наиболее типичным УЗ-признакам при остром холецистите относят: увеличение размеров желчного пузыря (более 10 см в длину и 4 см в ширину), угол- 210 абдоминальная хирургия щение стенок (свыше 3 мм), удвоение и нечеткость контуров его стенок, наличие в просвете гипер-эхогенной взвеси и фиксированных в шейке конкрементов, признаки острых перевезикальных изменений (в печени и окружающих тканях). Надежным симптомом деструкции считают удвоение контуров пузырной стенки, ее утолщение - частота гангренозных холециститов при этом достигает 38%. Плохим прогностическим признаком при динамической ультрасонографии является про-грессирование этих симптомов и появление нечеткости контуров стенки желчного пузыря. При этом во время операции обнаруживается отек и инфильтрация стенки желчного пузыря, а при гангренозном холецистите - отслойка слизистой. Считается, что при толщине стенки 6 мм имеет место деструктивная форма холецистита. В 39,9 % при ООХ в шейке желчного пузыря находят фиксированный конкремент, а в 10,6 % в полости пузыря обнаруживают гиперэхогенную взвесь -признак эмпиемы. Таким образом, возможности диагностики деструктивного холецистита довольно широки. Их использование позволяет успешно решать тактические и технические вопросы ургентной желчной хирургии. |
